什么?打呼噜能打出抑郁?
阻塞性睡眠呼吸暂停(Obstructive sleep apnea,OSA)在DSM-5中,被归为睡眠障碍类别的一种精神障碍。近年来,随着各种测试方法不断进展,对OSA进行深入的综合研究,发现本病存在复杂性、多变性和普遍性。因此,对OSA不能一般地视为社会生活中影响旁人休息的厌烦声响,而是需要进行仔细检查的一种临床疾患,它可引起许多严重的并发症。
几乎所有病人睡眠后都有高调的鼾声,影响同室人休息。而由于产生鼾症的解剖部位与耳鼻、咽喉关系密切,不少病人往往首先求治于耳鼻咽喉科。DSM-5对OSA呼吸不足综合征的定义为:
1、多导睡眠监测(PSG)的结果中,每小时睡眠至少有5次阻塞性呼吸暂停或呼吸不足,并伴有下列任何一种睡眠症状/夜间呼吸障碍:睡眠期间打鼾、憋气或睡眠呼吸暂停;日间嗜睡、疲劳,或尽管得到了足够的睡眠时间,依旧不能从睡眠中恢复精神,并且这种现象不能被其他医学障碍所解释,也不能归因于其他身体状况。
2、PSG监测每小时睡眠发生15次以上阻塞性呼吸暂停和/或呼吸不足的证据,无论伴随症状如何。
对OSA更广泛使用的诊断标准是《国际睡眠障碍分类》第三版(ICSD-3)对其进行的定义,而ICSD-3的定义与DSM-5对OSA的定义非常相似。
OSA患病率在一般人群中OSA的患病率因年龄和性别而异。在30至49岁的男性中,OSA发生率为10%;在老年男性(50岁至70岁)中,发生率可达17%。30至49岁的女性患病率为3%,而在50至70岁的女性中,患病率为9%。[1]OSA与疲劳驾驶、机动车事故、高血压、中风、冠状动脉疾病、胰岛素抵抗、II型糖尿病以及围术期并发症等发生风险增加有关,与没有OSA的患者相比,OSA患者的全因死亡风险增加了2-3倍。
研究则显示了MDD与OSA之间的“共存”关系,如果存在其中一个,则另一个的发生率也会增加(若患者为MDD,则很可能伴随OSA,反之亦然)。Peppard et al. [2] 进行的一项为期4年包含1400名社区住院患者样本量的前瞻性研究[3]发现,轻度OSA患者发生抑郁症的概率增加了2倍,中度至重度OSA患者发生抑郁症的概率增加了2.6倍。Wheaton et al.[4] 进行的一项大型全国性研究显示,睡眠呼吸暂停(OSA)和患者健康调查问卷-9(Patient Health Questionnaire-9,PHQ-9)评分高于10分之间有很大的联系,优势比为2.4。
病例描述Z是一名50岁的女性,她成年生活的大部分时间都被MDD困扰,并且在她产后还出现了MDD症状的进一步恶化。当对她进行初步评估时,她的PHQ-9得分很高。她对医生报告说,她作为一个单身母亲抚养孩子长发,需要长时间工作来补贴家用,多年来睡眠时间都很少。
她之前没有服用过抗抑郁药,因此在治疗期间,她很快就对抗抑郁药作出响应。显而易见的是,抗抑郁药对她的症状起到了一定的控制作用,但是她仍然感到疲劳、缺乏动力,感觉到她已经失去了恢复力。
在随后的临床过程中,又找到了其他主要症状,包括快感缺乏、睡眠过度、缺乏动力、将睡眠作为应对机制、注意力地下、烦躁不安、情绪调节能力差等。关于其睡眠问题,经过主治医生的进一步调查和挖掘,发现Z已经有几十年的打鼾历史,但她从来没有认为这是一种病态。她每个晚上的睡眠时间都可以达到7-8小时,但是她每天早上醒来都觉得很疲倦,然后她就将这种疲倦归因于她的抑郁和低落。
OSA和MDD共病OSA与MDD之间的关系机制尚未明确。有许多可能的因素,包括“破碎的”睡眠、组织缺氧和睡眠-苏醒周期的中断。还有一种假设就是抑郁症可能加剧或阻碍由OSA引起的神经元损伤的恢复,并且这种增加的损伤可能发生在负责情感和认知的脑区域中[5]。
其他可能的因素还包括重叠调节睡眠和情绪的神经递质,如5-羟色胺、多巴胺、去甲肾上腺素和γ-氨基丁酸。其中,5-羟色胺是特别有趣的,不仅因为其在抑郁症中发挥的作用,还有另外一个不争的事实,它会影响上呼吸道导致OSA的肌肉力量,并且在唤醒睡眠过程中也发挥重要作用[6]。
关于MDD和OSA之间的关系,是否存在干扰因素或其他更根本的原因?答案是肯定的,年龄、性别、肥胖、高血压、糖尿病、心血管疾病和脑血管疾病等都可能是“罪魁”。如今,这也是一个有趣的研究领域,研究结果有助于指导临床。
诊断
OSA和MDD的共同发生(共病)可能难以诊断,因为有许多症状重叠。虽然PSG仍然是OSA诊断的黄金标准,但是有一些临床筛选工具可用于确定患者是否有增加的OSA发生风险,然后再进行PSG监测。在一般诊疗中,可以使用的推荐筛查工具有STOP Bang问卷(STOP Bang questions)[7]或柏林睡眠品质评估量表(Berlin Questionnaire)[8]。然而,最后使用诊断PSG的决定应基于OSA症状和体征的存在(表1),例如打鼾、失眠、睡眠不足和日间嗜睡。
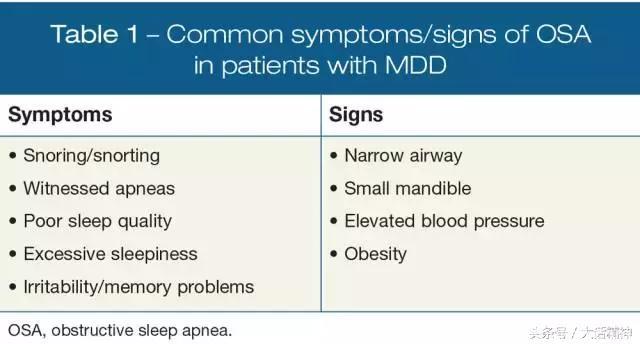
目前还没有针对OSA患者的MDD筛查工具,并且量表可能受到2种疾病的并列性的影响[9]。然而,共病抑郁的患者往往会报告更多的嗜睡,这也可以通过较高的Epworth嗜睡评估量表(Epworth Sleepiness Scale)评分得到证明[10]。
治疗一旦患者完成PSG监测,读取睡眠研究报告是非常有意义的,并且这些结果可以传递给患者非常多的信息(表2)。未经治疗的OSA患者以仰卧姿态入睡往往会使睡眠质量更差,因为仰卧位会使OSA恶化。他们也具有较少的REM睡眠(快动眼睡眠,睡眠的最后一个阶段,通过仪器可以观察到睡眠者的眼球有快速转动的现象,呼吸和心跳变得不规则,肌肉完全瘫痪,并且很难唤醒),因为在REM睡眠期间,OSA会明显恶化。在治疗开始后,OSA患者仰卧位较少及REM睡眠较少的补偿现象可以得到逆转。

目前临床上对OSA的治疗选择的是气道正压(positive airway pressure,PAP)治疗,包括包括持续气道正压(CPAP)、双水平PAP(BPAP)或自动PAP(APAP)。对于那些不能容忍PAP治疗的患者,也可以考虑使用其他治疗方法,例如下颌前移器、上呼吸道手术或舌下神经刺激。
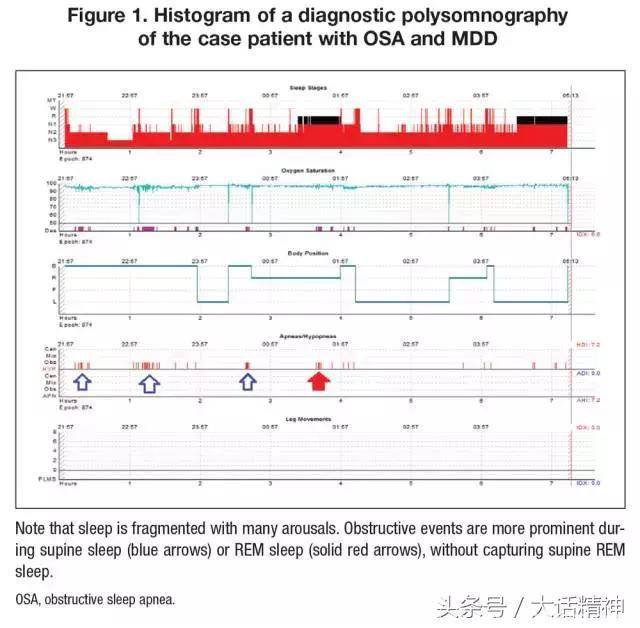
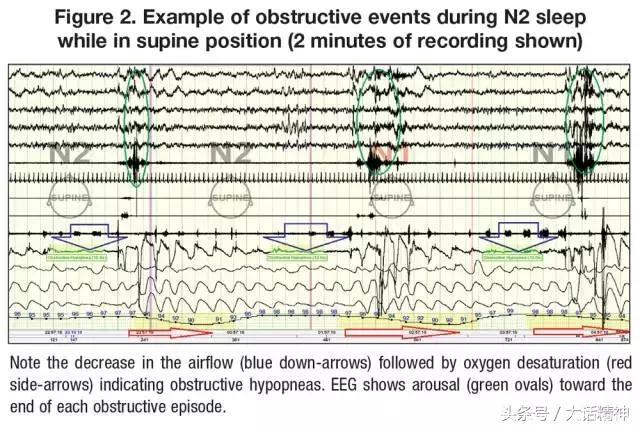
病例治疗实况在主治医生对Z进行进一步临床观察时候,怀疑Z不仅仅是有MDD,而且伴随未经治疗的OSA,因此对Z进行睡眠研究。该研究证实了医生对Z的OSA诊断,诊断基于仰卧位OSA进行的研究(图1和图2)。
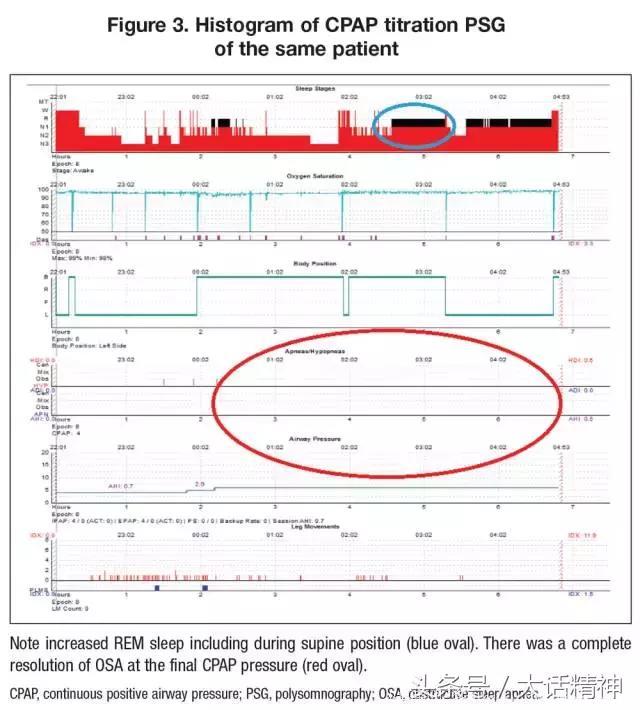
在OSA确诊以后,Z被推荐使用6cm水压的CPAP治疗(图3和图4)。结果显示,REM睡眠反弹(因应用药物或睡眠剥夺导致快速眼动睡眠抑制,随后又发生REM睡眠增加,使其占睡眠时间的总百分比增加),阻塞物完全消除,包括延长时间的仰卧位REM睡眠期间也没有再发生。
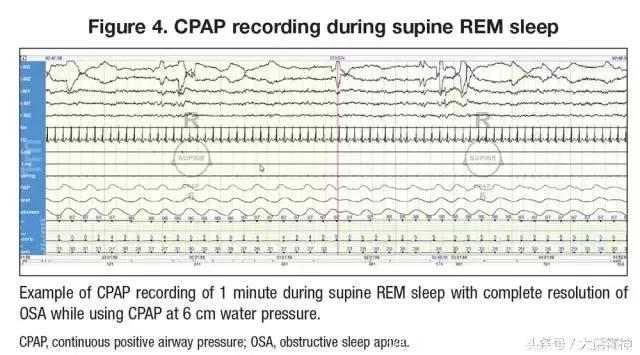
在CPAP治疗4个月后,Z症状明显改善。她报告说,每天早上醒来都感觉焕然一新,更有动力去度过一整天。她的PHQ-9得分改善,也无需进一步的药物调整。很明显,正如OSA会恶化疲劳症状一样,治疗OSA可以减轻疲劳、缺乏动力和快感缺乏症状,缓解抑郁症。
结论未经治疗的OSA具有众所周知的不良后果,包括机动车辆事故的双倍发生风险、发病率和死亡率增加(部分原因是代谢综合征增加)以及心血管疾病。MDD和OSA共病的研究对临床是有很大影响的,对于部分耐药性MDD患者或抗抑郁药治疗失败的抑郁患者,进行睡眠监测后发现OSA并对OSA进行治疗往往会对抑郁症的治疗产生帮助;对于MDD和OSA共病的患者,若未进行OSA治疗,也应减少临床上单纯的MDD治疗措施,加上OSA的治疗方案。
由于OSA和MDD共病患者的心血管病发病率较高,因此了解这两种危险因素是否具有协同作用也是很有临床意义的。 在未来的研究中,关于这些问题和遇到这些问题的机遇可能永远都不会结束,但最重要的一点就是,我们要承认、理解和领会MDD与OSA之间的关系。
小编:乔巴
图片来源:网络
参考文献:
1. Peppard PE, Young T, Barnet JH, et al. Increased prevalence of sleep-disordered breathing in adults. Am J Epidemiol. 2013;177:1006-1014.
2. Young T, Palta M, Dempsey J, et al. Burden of sleep apnea: rationale, design, and major findings of the Wisconsin Sleep Cohort study. WMJ. 2009;108:246-249.
3. Peppard PE, Szklo-Coxe M, Hla KM, Young T. Longitudinal association of sleep-related breathing disorder and depression. Arch Intern Med. 2006;166:1709-1715.
4. Wheaton AG, Perry GS, Chapman DP, Croft JB. Sleep disordered breathing and depression among U.S. adults: National Health and Nutrition Examination Survey, 2005-2008. Sleep. 2012;35:461-467.
5. Cross RL, Kumar R, Macey PM, et al. Neural alterations and depressive symptoms in obstructive sleep apnea patients. Sleep. 2008;31:1103-1109.
6. Buchanan GF, Smith HR, Macaskill A, Richerson GB. 5-HT2A receptor activation is necessary for CO2-induced arousal. J Neurophysiol. 2015;114:233-243.
7. Farney RJ, Walker BS, Farney RM, et al. The STOP-Bang equivalent model and prediction of severity of obstructive sleep apnea: relationship to polysomnographic measurements of the apnea/hypopnea index. J Clin Sleep Med. 2011;7:459-465.
8. Netzer NC, Stoohs RA, Netzer CM, et al. Using the Berlin Questionnaire to identify patients at risk for the sleep apnea syndrome. Ann Intern Med. 1999;131:485-491.
9. Harris M, Glozier N, Ratnavadivel R, Grunstein RR. Obstructive sleep apnea and depression. Sleep Med Rev. 2009;13:437-444.
10. Ishman SL, Cavey RM, Mettel TL, Gourin CG. Depression, sleepiness, and disease severity in patients with obstructive sleep apnea. Laryngoscope. 2010;120:2331-2335.