同时得了3种关节炎,跌宕起伏的“狗血剧情”终于结束了!
*仅供医学专业人士阅读参考 7月23~24日,第十一届东方痛风论坛暨第四届亚太痛风联盟年会以线上、线下相结合的形式于上海成功举办,大会由青岛大学附属医院—山东省痛风病临床医学中心、同济大学附属第十人民医院内分泌代谢科和中国科学院上海营养与健康研究所承办,并邀请了国内外领域内著名专家学者进行了专题学术报告。在大会首日的高尿酸血症与痛风疑难病例演讲比赛专场中,连云港市第一人民医院风湿免疫科孙占娟医生对《错综复杂的关节炎》的汇报是一大亮点,引起了广泛讨论。该病例有何特殊?一起来看看吧!患者基本信息患者杨某,男,68岁,身高170cm,体重70kg,BMI 24.2。反复多关节痛5年余,再发1月。现病史患者2015年3月从事农活期间双下肢冷水刺激后出现双膝关节疼痛,局部肿胀,伴双足浮肿,当地查尿酸升高,予降尿酸治疗(具体用药不详),双膝肿痛症状反复发作,时有左右膝关节交替,口服止痛药后可完全缓解。2018年12月患者双膝肿痛,查血清尿酸高达835μmol/L,CRP 188mg/L。口服“甲泼尼龙8mg bid、非布司他40mg qd”,1月后复查尿酸207μmol/L,CRP正常。患者间断口服药物,关节肿痛仍时有发作,近年多于饮酒及劳累、受凉后发生,累及双膝、双踝及双手多关节,经抗炎镇痛、降尿酸、碱化尿液后症状好转。2021年3月患者无明显诱因下出现双膝关节、双手掌指关节、双踝疼痛,局部肿胀,双髋关节疼痛,双下肢浮肿,活动受限,遂于郑州大学第一附属医院就诊,查:HLA-B27(+),ESR 87mm/h 第1h末,CRP 49mg/L,血肌酐123μmol/L;MRl:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手考虑类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节腔滑膜炎,双膝骨赘形成,合并退行性改变。考虑诊断:“类风湿关节炎、痛风性关节炎、强直性脊柱炎?”给予“强的松2片bid+雷公藤2片bid+来氟米特2片qn+非布司他1片qd+美洛昔康1片qd”,患者诉症状好转不明显,现为求进一步诊治,收住我科。近期患者无发热,无胸闷胸痛,无咳嗽、气喘,无腹痛、腹泻,精神食纳一般,睡眠差,体重无明显变化。既往史患高血压5年,最高位155/95mmHg,未予重视,因此未接受药物治疗。2015年2月因胃穿孔手术治疗。2018年7月因“腰痛”在当地诊断为“肾结石”,行体外碎石治疗。2019年行双眼白内障手术。家族史儿子患有强直性脊柱炎,余无特殊。体格检查神清,巩膜无黄染,浅表淋巴结不大,双肺呼吸音清,未闻及干湿罗音,心律齐,HR 88次/分,无杂音,腹软,无压痛,肝脾肋下未触及,双下肢浮肿。专科查体颈椎、腰椎活动正常,双侧4字征可疑,手地距检查欠配合,枕墙距0cm。双髋T(+),活动稍受限,双膝、双踝S(+)T(+),局部皮温稍高,活动受限,双侧第2、3、4 MIP S(+)T(+),右手第2 MIP畸形。辅助检查外院(2021年03月20日):HLA-B27(+),ESR 87mm/h,CRP 49mg/L,肾功能:肌酐123μmol/L;MRI:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节滑膜炎,双膝骨赘退行性改变。胸部CT:双肺纹理增多,肝脏多发低密度。我院(2021年4月9日):WBC 9.8x109/L,Hb 93g/L(↓),RBC 3.53x1012/L(↓);尿常规、粪常规:正常;血生化:总蛋白53.0g/L(↓),白蛋白31.6g/L(↓),尿素氮9.09mmol/L(↑),血肌酐85.7μmol/L,尿酸277.4μmol/L;血脂:胆固醇6.61mmol/L(↑),甘油三酯1.8mmol/L(↑);血糖:正常;肿瘤七项:CA-199 53.40U/ml(↑),铁蛋白23.93ng/ml(↓);ESR、CRP、免疫球蛋白及补体:正常;RF、AKA、anti-CCP、自身免疫抗体谱、ANCA:正常;2021/04/08常规心电图:正常心电图;2021/04/09肾脏彩超:双肾体积偏小,皮髓质分界欠清,双肾囊肿;2021/04/10腹部彩超:肝多发囊肿,胆囊体积缩小,胆囊壁毛糙,胰头无回声囊肿?脾脏未见明显异常;2021/04/10心脏彩超:主动脉瓣、二三尖瓣少量返流;初步诊断
7月23~24日,第十一届东方痛风论坛暨第四届亚太痛风联盟年会以线上、线下相结合的形式于上海成功举办,大会由青岛大学附属医院—山东省痛风病临床医学中心、同济大学附属第十人民医院内分泌代谢科和中国科学院上海营养与健康研究所承办,并邀请了国内外领域内著名专家学者进行了专题学术报告。在大会首日的高尿酸血症与痛风疑难病例演讲比赛专场中,连云港市第一人民医院风湿免疫科孙占娟医生对《错综复杂的关节炎》的汇报是一大亮点,引起了广泛讨论。该病例有何特殊?一起来看看吧!患者基本信息患者杨某,男,68岁,身高170cm,体重70kg,BMI 24.2。反复多关节痛5年余,再发1月。现病史患者2015年3月从事农活期间双下肢冷水刺激后出现双膝关节疼痛,局部肿胀,伴双足浮肿,当地查尿酸升高,予降尿酸治疗(具体用药不详),双膝肿痛症状反复发作,时有左右膝关节交替,口服止痛药后可完全缓解。2018年12月患者双膝肿痛,查血清尿酸高达835μmol/L,CRP 188mg/L。口服“甲泼尼龙8mg bid、非布司他40mg qd”,1月后复查尿酸207μmol/L,CRP正常。患者间断口服药物,关节肿痛仍时有发作,近年多于饮酒及劳累、受凉后发生,累及双膝、双踝及双手多关节,经抗炎镇痛、降尿酸、碱化尿液后症状好转。2021年3月患者无明显诱因下出现双膝关节、双手掌指关节、双踝疼痛,局部肿胀,双髋关节疼痛,双下肢浮肿,活动受限,遂于郑州大学第一附属医院就诊,查:HLA-B27(+),ESR 87mm/h 第1h末,CRP 49mg/L,血肌酐123μmol/L;MRl:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手考虑类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节腔滑膜炎,双膝骨赘形成,合并退行性改变。考虑诊断:“类风湿关节炎、痛风性关节炎、强直性脊柱炎?”给予“强的松2片bid+雷公藤2片bid+来氟米特2片qn+非布司他1片qd+美洛昔康1片qd”,患者诉症状好转不明显,现为求进一步诊治,收住我科。近期患者无发热,无胸闷胸痛,无咳嗽、气喘,无腹痛、腹泻,精神食纳一般,睡眠差,体重无明显变化。既往史患高血压5年,最高位155/95mmHg,未予重视,因此未接受药物治疗。2015年2月因胃穿孔手术治疗。2018年7月因“腰痛”在当地诊断为“肾结石”,行体外碎石治疗。2019年行双眼白内障手术。家族史儿子患有强直性脊柱炎,余无特殊。体格检查神清,巩膜无黄染,浅表淋巴结不大,双肺呼吸音清,未闻及干湿罗音,心律齐,HR 88次/分,无杂音,腹软,无压痛,肝脾肋下未触及,双下肢浮肿。专科查体颈椎、腰椎活动正常,双侧4字征可疑,手地距检查欠配合,枕墙距0cm。双髋T(+),活动稍受限,双膝、双踝S(+)T(+),局部皮温稍高,活动受限,双侧第2、3、4 MIP S(+)T(+),右手第2 MIP畸形。辅助检查外院(2021年03月20日):HLA-B27(+),ESR 87mm/h,CRP 49mg/L,肾功能:肌酐123μmol/L;MRI:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节滑膜炎,双膝骨赘退行性改变。胸部CT:双肺纹理增多,肝脏多发低密度。我院(2021年4月9日):WBC 9.8x109/L,Hb 93g/L(↓),RBC 3.53x1012/L(↓);尿常规、粪常规:正常;血生化:总蛋白53.0g/L(↓),白蛋白31.6g/L(↓),尿素氮9.09mmol/L(↑),血肌酐85.7μmol/L,尿酸277.4μmol/L;血脂:胆固醇6.61mmol/L(↑),甘油三酯1.8mmol/L(↑);血糖:正常;肿瘤七项:CA-199 53.40U/ml(↑),铁蛋白23.93ng/ml(↓);ESR、CRP、免疫球蛋白及补体:正常;RF、AKA、anti-CCP、自身免疫抗体谱、ANCA:正常;2021/04/08常规心电图:正常心电图;2021/04/09肾脏彩超:双肾体积偏小,皮髓质分界欠清,双肾囊肿;2021/04/10腹部彩超:肝多发囊肿,胆囊体积缩小,胆囊壁毛糙,胰头无回声囊肿?脾脏未见明显异常;2021/04/10心脏彩超:主动脉瓣、二三尖瓣少量返流;初步诊断
[1]Tausche AK et al,Ann theum Dis.2004.63.1351-1352.
[2]Christopsh Fiehin et al.Rheumatol int.2006,26:274-276.[3]Mehta Puja et al.Rheumatology(Oxford.England)2014-10-29.[4]石连杰,徐婧,高辉,等.中华内分泌代谢杂志,2017,(6).[5]陈燕烽.达展云,中华风湿病学杂志2020年24卷8期569-572页.
本文原创 欢迎转发朋友圈- End -
 7月23~24日,第十一届东方痛风论坛暨第四届亚太痛风联盟年会以线上、线下相结合的形式于上海成功举办,大会由青岛大学附属医院—山东省痛风病临床医学中心、同济大学附属第十人民医院内分泌代谢科和中国科学院上海营养与健康研究所承办,并邀请了国内外领域内著名专家学者进行了专题学术报告。在大会首日的高尿酸血症与痛风疑难病例演讲比赛专场中,连云港市第一人民医院风湿免疫科孙占娟医生对《错综复杂的关节炎》的汇报是一大亮点,引起了广泛讨论。该病例有何特殊?一起来看看吧!患者基本信息患者杨某,男,68岁,身高170cm,体重70kg,BMI 24.2。反复多关节痛5年余,再发1月。现病史患者2015年3月从事农活期间双下肢冷水刺激后出现双膝关节疼痛,局部肿胀,伴双足浮肿,当地查尿酸升高,予降尿酸治疗(具体用药不详),双膝肿痛症状反复发作,时有左右膝关节交替,口服止痛药后可完全缓解。2018年12月患者双膝肿痛,查血清尿酸高达835μmol/L,CRP 188mg/L。口服“甲泼尼龙8mg bid、非布司他40mg qd”,1月后复查尿酸207μmol/L,CRP正常。患者间断口服药物,关节肿痛仍时有发作,近年多于饮酒及劳累、受凉后发生,累及双膝、双踝及双手多关节,经抗炎镇痛、降尿酸、碱化尿液后症状好转。2021年3月患者无明显诱因下出现双膝关节、双手掌指关节、双踝疼痛,局部肿胀,双髋关节疼痛,双下肢浮肿,活动受限,遂于郑州大学第一附属医院就诊,查:HLA-B27(+),ESR 87mm/h 第1h末,CRP 49mg/L,血肌酐123μmol/L;MRl:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手考虑类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节腔滑膜炎,双膝骨赘形成,合并退行性改变。考虑诊断:“类风湿关节炎、痛风性关节炎、强直性脊柱炎?”给予“强的松2片bid+雷公藤2片bid+来氟米特2片qn+非布司他1片qd+美洛昔康1片qd”,患者诉症状好转不明显,现为求进一步诊治,收住我科。近期患者无发热,无胸闷胸痛,无咳嗽、气喘,无腹痛、腹泻,精神食纳一般,睡眠差,体重无明显变化。既往史患高血压5年,最高位155/95mmHg,未予重视,因此未接受药物治疗。2015年2月因胃穿孔手术治疗。2018年7月因“腰痛”在当地诊断为“肾结石”,行体外碎石治疗。2019年行双眼白内障手术。家族史儿子患有强直性脊柱炎,余无特殊。体格检查神清,巩膜无黄染,浅表淋巴结不大,双肺呼吸音清,未闻及干湿罗音,心律齐,HR 88次/分,无杂音,腹软,无压痛,肝脾肋下未触及,双下肢浮肿。专科查体颈椎、腰椎活动正常,双侧4字征可疑,手地距检查欠配合,枕墙距0cm。双髋T(+),活动稍受限,双膝、双踝S(+)T(+),局部皮温稍高,活动受限,双侧第2、3、4 MIP S(+)T(+),右手第2 MIP畸形。辅助检查外院(2021年03月20日):HLA-B27(+),ESR 87mm/h,CRP 49mg/L,肾功能:肌酐123μmol/L;MRI:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节滑膜炎,双膝骨赘退行性改变。胸部CT:双肺纹理增多,肝脏多发低密度。我院(2021年4月9日):WBC 9.8x109/L,Hb 93g/L(↓),RBC 3.53x1012/L(↓);尿常规、粪常规:正常;血生化:总蛋白53.0g/L(↓),白蛋白31.6g/L(↓),尿素氮9.09mmol/L(↑),血肌酐85.7μmol/L,尿酸277.4μmol/L;血脂:胆固醇6.61mmol/L(↑),甘油三酯1.8mmol/L(↑);血糖:正常;肿瘤七项:CA-199 53.40U/ml(↑),铁蛋白23.93ng/ml(↓);ESR、CRP、免疫球蛋白及补体:正常;RF、AKA、anti-CCP、自身免疫抗体谱、ANCA:正常;2021/04/08常规心电图:正常心电图;2021/04/09肾脏彩超:双肾体积偏小,皮髓质分界欠清,双肾囊肿;2021/04/10腹部彩超:肝多发囊肿,胆囊体积缩小,胆囊壁毛糙,胰头无回声囊肿?脾脏未见明显异常;2021/04/10心脏彩超:主动脉瓣、二三尖瓣少量返流;初步诊断
7月23~24日,第十一届东方痛风论坛暨第四届亚太痛风联盟年会以线上、线下相结合的形式于上海成功举办,大会由青岛大学附属医院—山东省痛风病临床医学中心、同济大学附属第十人民医院内分泌代谢科和中国科学院上海营养与健康研究所承办,并邀请了国内外领域内著名专家学者进行了专题学术报告。在大会首日的高尿酸血症与痛风疑难病例演讲比赛专场中,连云港市第一人民医院风湿免疫科孙占娟医生对《错综复杂的关节炎》的汇报是一大亮点,引起了广泛讨论。该病例有何特殊?一起来看看吧!患者基本信息患者杨某,男,68岁,身高170cm,体重70kg,BMI 24.2。反复多关节痛5年余,再发1月。现病史患者2015年3月从事农活期间双下肢冷水刺激后出现双膝关节疼痛,局部肿胀,伴双足浮肿,当地查尿酸升高,予降尿酸治疗(具体用药不详),双膝肿痛症状反复发作,时有左右膝关节交替,口服止痛药后可完全缓解。2018年12月患者双膝肿痛,查血清尿酸高达835μmol/L,CRP 188mg/L。口服“甲泼尼龙8mg bid、非布司他40mg qd”,1月后复查尿酸207μmol/L,CRP正常。患者间断口服药物,关节肿痛仍时有发作,近年多于饮酒及劳累、受凉后发生,累及双膝、双踝及双手多关节,经抗炎镇痛、降尿酸、碱化尿液后症状好转。2021年3月患者无明显诱因下出现双膝关节、双手掌指关节、双踝疼痛,局部肿胀,双髋关节疼痛,双下肢浮肿,活动受限,遂于郑州大学第一附属医院就诊,查:HLA-B27(+),ESR 87mm/h 第1h末,CRP 49mg/L,血肌酐123μmol/L;MRl:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手考虑类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节腔滑膜炎,双膝骨赘形成,合并退行性改变。考虑诊断:“类风湿关节炎、痛风性关节炎、强直性脊柱炎?”给予“强的松2片bid+雷公藤2片bid+来氟米特2片qn+非布司他1片qd+美洛昔康1片qd”,患者诉症状好转不明显,现为求进一步诊治,收住我科。近期患者无发热,无胸闷胸痛,无咳嗽、气喘,无腹痛、腹泻,精神食纳一般,睡眠差,体重无明显变化。既往史患高血压5年,最高位155/95mmHg,未予重视,因此未接受药物治疗。2015年2月因胃穿孔手术治疗。2018年7月因“腰痛”在当地诊断为“肾结石”,行体外碎石治疗。2019年行双眼白内障手术。家族史儿子患有强直性脊柱炎,余无特殊。体格检查神清,巩膜无黄染,浅表淋巴结不大,双肺呼吸音清,未闻及干湿罗音,心律齐,HR 88次/分,无杂音,腹软,无压痛,肝脾肋下未触及,双下肢浮肿。专科查体颈椎、腰椎活动正常,双侧4字征可疑,手地距检查欠配合,枕墙距0cm。双髋T(+),活动稍受限,双膝、双踝S(+)T(+),局部皮温稍高,活动受限,双侧第2、3、4 MIP S(+)T(+),右手第2 MIP畸形。辅助检查外院(2021年03月20日):HLA-B27(+),ESR 87mm/h,CRP 49mg/L,肾功能:肌酐123μmol/L;MRI:双侧骶髂骨及髂骨面异常信号,考虑炎性改变?双侧髋关节少量积液,腰骶部皮下软组织水肿。关节X片:双手类风湿关节炎改变,左右膝关节退变。膝关节B超:双膝髌上囊及膝关节滑膜炎,双膝骨赘退行性改变。胸部CT:双肺纹理增多,肝脏多发低密度。我院(2021年4月9日):WBC 9.8x109/L,Hb 93g/L(↓),RBC 3.53x1012/L(↓);尿常规、粪常规:正常;血生化:总蛋白53.0g/L(↓),白蛋白31.6g/L(↓),尿素氮9.09mmol/L(↑),血肌酐85.7μmol/L,尿酸277.4μmol/L;血脂:胆固醇6.61mmol/L(↑),甘油三酯1.8mmol/L(↑);血糖:正常;肿瘤七项:CA-199 53.40U/ml(↑),铁蛋白23.93ng/ml(↓);ESR、CRP、免疫球蛋白及补体:正常;RF、AKA、anti-CCP、自身免疫抗体谱、ANCA:正常;2021/04/08常规心电图:正常心电图;2021/04/09肾脏彩超:双肾体积偏小,皮髓质分界欠清,双肾囊肿;2021/04/10腹部彩超:肝多发囊肿,胆囊体积缩小,胆囊壁毛糙,胰头无回声囊肿?脾脏未见明显异常;2021/04/10心脏彩超:主动脉瓣、二三尖瓣少量返流;初步诊断关节炎待查:
痛风性关节炎?
类风湿关节炎?
脊柱关节炎?
慢性肾脏病(CKD 2期)
高脂血症
原发性高血压
肝囊肿
肾囊肿
痛风?
类风湿关节炎?
脊柱关节炎?
痛风性关节炎

类风湿关节炎
脊柱关节炎的分类和诊断——外周型脊柱关节炎
痛风(慢性关节炎期)
类风湿关节炎
脊柱关节炎(外周型)可能
CKD 2期
高脂血症
原发性高血压
肝囊肿
肾囊肿
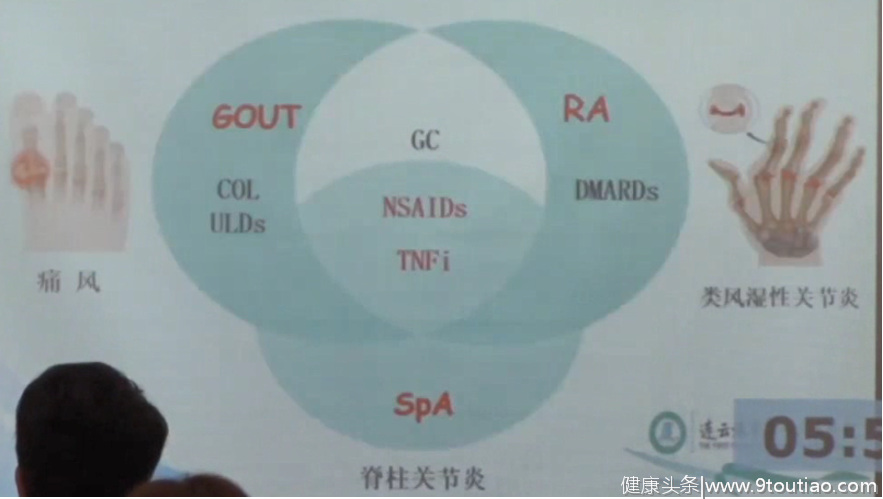
2004年Tausche:应用Etanercept治疗1例重度痛风患者,获得良好疗效;
2006年Christoph Fiehn等:应用infliximab治疗1名痛风反复发热患者;
2014年Mehta Puja:Etanercept治疗与痛风相关的类固醇耐药RS3PE;
2017年石连杰,徐婧,高辉,等.非布司他联合依那西普治疗难治性痛风一例;
2020年陈燕烽,达展云.生物制剂治疗难治性痛风研究进展。
激素应用时机及剂量:甲泼尼龙4mg bid;
抗炎、镇痛药物选择:艾瑞昔布0.1g bid。

[1]Tausche AK et al,Ann theum Dis.2004.63.1351-1352.
[2]Christopsh Fiehin et al.Rheumatol int.2006,26:274-276.[3]Mehta Puja et al.Rheumatology(Oxford.England)2014-10-29.[4]石连杰,徐婧,高辉,等.中华内分泌代谢杂志,2017,(6).[5]陈燕烽.达展云,中华风湿病学杂志2020年24卷8期569-572页.

孙占娟医师
本文原创 欢迎转发朋友圈- End -