从糖尿病的新分型看糖尿病患者个体化管理
声明:以下内容仅供医学药学专业人士阅读参考,如您非前述专业人士,请离开本页
 根据不同临床特征对患者进行分型和个体化治疗,可能是糖尿病的未来治疗方向。糖尿病的异质性使得目前临床上对糖尿病的分型系统不能满足当前疾病管理的需求,国内外学者也探索了新的不同糖尿病分型系统,这些不同糖尿病分型系统会给临床实践带来哪些影响呢?对此“医学界”邀请了新疆维吾尔自治区人民医院内分泌科王新玲教授为大家介绍一下国外的糖尿病分型以及糖尿病患者的个体化管理。
根据不同临床特征对患者进行分型和个体化治疗,可能是糖尿病的未来治疗方向。糖尿病的异质性使得目前临床上对糖尿病的分型系统不能满足当前疾病管理的需求,国内外学者也探索了新的不同糖尿病分型系统,这些不同糖尿病分型系统会给临床实践带来哪些影响呢?对此“医学界”邀请了新疆维吾尔自治区人民医院内分泌科王新玲教授为大家介绍一下国外的糖尿病分型以及糖尿病患者的个体化管理。 
 美国的两种糖尿病分型是不同的。第1种美国糖尿病分型是根据合并症和并发症分型。该分型的开发与验证[1]纳入了ACCORD研究中基线无心血管疾病的2型糖尿病受试者6466名。最后在推导和验证队列中,发现具有三个表型组的有限混合模型(FMM)表型映射是表现最好的分型策略。● 表型组1为663例,占10.3%,其合并症和糖尿病并发症负担最高。● 表型组2为2388例,占36.9%,此组表型合并症负担居中,糖尿病并发症负担最低。● 表型组3为3415例,占52.8%,其合并症最少,糖尿病并发症负担居中。该分析发现,对表型组3的低风险参与者强化血糖控制、降脂治疗、强化生活方式干预、早期冠状动脉血运重建等风险干预措施有助于降低主要复合结局,而其他表型组中则未发现此获益。此外,与表型组3相比,表型组1受试者在随访时更可能发生重度/症状性低血糖事件和药物不依从(图1)。
美国的两种糖尿病分型是不同的。第1种美国糖尿病分型是根据合并症和并发症分型。该分型的开发与验证[1]纳入了ACCORD研究中基线无心血管疾病的2型糖尿病受试者6466名。最后在推导和验证队列中,发现具有三个表型组的有限混合模型(FMM)表型映射是表现最好的分型策略。● 表型组1为663例,占10.3%,其合并症和糖尿病并发症负担最高。● 表型组2为2388例,占36.9%,此组表型合并症负担居中,糖尿病并发症负担最低。● 表型组3为3415例,占52.8%,其合并症最少,糖尿病并发症负担居中。该分析发现,对表型组3的低风险参与者强化血糖控制、降脂治疗、强化生活方式干预、早期冠状动脉血运重建等风险干预措施有助于降低主要复合结局,而其他表型组中则未发现此获益。此外,与表型组3相比,表型组1受试者在随访时更可能发生重度/症状性低血糖事件和药物不依从(图1)。 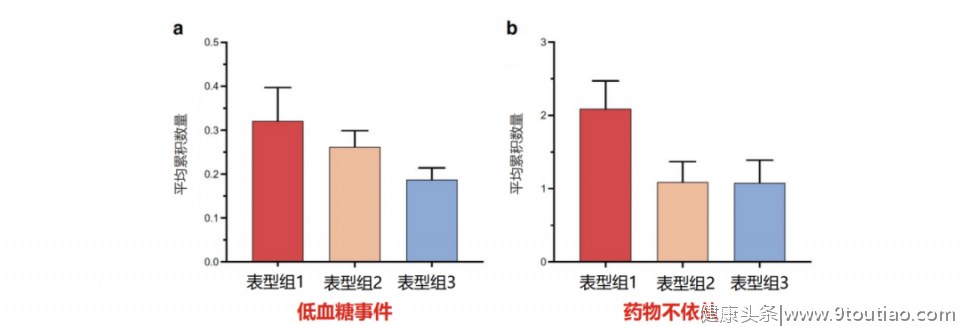 图1 不同表型组发生低血糖和药物不依从的比例
图1 不同表型组发生低血糖和药物不依从的比例
第2种美国糖尿病分型根据疾病特征分型。此种分型方式[2]纳入5145例Look AHEAD试验中年龄在45~76岁、超重或肥胖的2型糖尿病患者,根据糖尿病诊断年龄、体质指数、腰围和糖化血红蛋白(HbA1c)的数据分为四个不同糖尿病亚组。亚组1:糖尿病发病年龄较大者,占总人群的42%;亚组2:血糖控制不佳者,占14%;亚组3:重度肥胖者,占24%;亚组4:糖尿病发病年龄较小者,占20%。 在血糖控制不佳亚组中,强化生活方式干预与每种心血管结局的风险增加相关(风险比>1.32),在其他3个糖尿病亚组中,强化生活方式干预与心血管疾病风险增加无关。
 I、HbA胰岛素分泌指数(HOMA2-B)、胰岛素抵抗指数(HOMA2-IR)等5个变量制定。中国学者对瑞典糖尿病分型进行了进一步探索[3,4],纳入抗谷氨酸脱羧酶抗体(GADA)后将研究中的糖尿病队列分为以下5种亚型。● 严重自身免疫型糖尿病(SAID)● 重胰岛素抵抗型糖尿病(SIRD)● 严重胰岛素缺乏型糖尿病(SIDD)● 轻度肥胖相关型糖尿病(MOD)● 轻度年龄相关型糖尿病(MARD)不同亚型的患者对于药物的治疗反应有差异,对于SIRD的患者,噻唑烷二酮类药物的效果很好。而对于MARD的患者,磺酰脲类药物是更好的选择。
I、HbA胰岛素分泌指数(HOMA2-B)、胰岛素抵抗指数(HOMA2-IR)等5个变量制定。中国学者对瑞典糖尿病分型进行了进一步探索[3,4],纳入抗谷氨酸脱羧酶抗体(GADA)后将研究中的糖尿病队列分为以下5种亚型。● 严重自身免疫型糖尿病(SAID)● 重胰岛素抵抗型糖尿病(SIRD)● 严重胰岛素缺乏型糖尿病(SIDD)● 轻度肥胖相关型糖尿病(MOD)● 轻度年龄相关型糖尿病(MARD)不同亚型的患者对于药物的治疗反应有差异,对于SIRD的患者,噻唑烷二酮类药物的效果很好。而对于MARD的患者,磺酰脲类药物是更好的选择。
 无论分型如何,个体化治疗应是主要方向。传统糖尿病分型常常把糖尿病分为四类:1型糖尿病、2型糖尿病、妊娠期糖尿病和其他特殊类型糖尿病。新的糖尿病分型方法打破了这一壁垒,其中瑞典分型已在中国人群中进行了验证,提示其有助于预测并发症风险,进行预后分层,为精准的个体化治疗打下了基础。当然此种分型也具有一定局限性,如,未考虑血压、血脂、炎症因子、种族遗传背景等更多因素,无法预测远期风险,还有待进一步完善。此外,轻度肥胖相关型糖尿病和轻度年龄相关型糖尿病的措辞可能影响患者对疾病的判断,认为这里提到的“轻度”可能提示疾病较轻,从而影响糖尿病的长期管理 HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上,加用具有ASCVD获益证据的胰高糖素样肽-1(GLP-1)受体激动剂或钠-葡萄糖协同转运蛋白-2(SGLT-2)抑制剂。 合并慢性肾脏病或心力衰竭的2型糖尿病患者,不论其HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上加用SGLT-2抑制剂。合并慢性肾脏病的2型糖尿病患者,如不能使用SGLT-2抑制剂,可考虑选用GLP-1受体激动剂。 在临床开处方时,一定要注意某些禁忌证,如SGLT-2抑制剂不推荐用于肾小球滤过率(eGFR)<45ml/(min·1.73m2的患者。当患者同时应用SGLT-2抑制剂和胰岛素时,应避免停用或过度减量胰岛素,以降低酮症酸中毒风险。紧急手术或应激状态下,同样需要停用SGLT-2抑制剂以免引起酮症酸中毒。用药期间,还要避免过量饮酒和极低碳水化合物饮食(生酮饮食),同时也要评估患者血容量。SGLT-2抑制剂排糖同时会增加排钠,降低体内血容量,血容量减少的患者需要纠正血容量后再用药,并在用药全程关注患者的相关体征。
无论分型如何,个体化治疗应是主要方向。传统糖尿病分型常常把糖尿病分为四类:1型糖尿病、2型糖尿病、妊娠期糖尿病和其他特殊类型糖尿病。新的糖尿病分型方法打破了这一壁垒,其中瑞典分型已在中国人群中进行了验证,提示其有助于预测并发症风险,进行预后分层,为精准的个体化治疗打下了基础。当然此种分型也具有一定局限性,如,未考虑血压、血脂、炎症因子、种族遗传背景等更多因素,无法预测远期风险,还有待进一步完善。此外,轻度肥胖相关型糖尿病和轻度年龄相关型糖尿病的措辞可能影响患者对疾病的判断,认为这里提到的“轻度”可能提示疾病较轻,从而影响糖尿病的长期管理 HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上,加用具有ASCVD获益证据的胰高糖素样肽-1(GLP-1)受体激动剂或钠-葡萄糖协同转运蛋白-2(SGLT-2)抑制剂。 合并慢性肾脏病或心力衰竭的2型糖尿病患者,不论其HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上加用SGLT-2抑制剂。合并慢性肾脏病的2型糖尿病患者,如不能使用SGLT-2抑制剂,可考虑选用GLP-1受体激动剂。 在临床开处方时,一定要注意某些禁忌证,如SGLT-2抑制剂不推荐用于肾小球滤过率(eGFR)<45ml/(min·1.73m2的患者。当患者同时应用SGLT-2抑制剂和胰岛素时,应避免停用或过度减量胰岛素,以降低酮症酸中毒风险。紧急手术或应激状态下,同样需要停用SGLT-2抑制剂以免引起酮症酸中毒。用药期间,还要避免过量饮酒和极低碳水化合物饮食(生酮饮食),同时也要评估患者血容量。SGLT-2抑制剂排糖同时会增加排钠,降低体内血容量,血容量减少的患者需要纠正血容量后再用药,并在用药全程关注患者的相关体征。
 作为继胰岛素后的新型注射类降糖药,GLP-1受体激动剂的地位也逐渐提升,目前已有多种制剂上市,给药频率从1日多次、1日1次到每周1次不等,由于使用方便,目前周制剂的患者接受度较高,依从性好。对于肝功能不全患者,应注意利拉鲁肽可用于轻、中度肝功能不全患者,度拉糖肽可全程用于肝功能不全患者。 需要特别指出的是,并非所有的GLP-1受体激动剂都有心血管保护方面的循证证据,应选择有良好降糖效果和心血管获益证据的药物。其中,REWIND研究结果提示度拉糖肽是目前能够同时提供2型糖尿病患者心血管疾病一级及二级预防证据的GLP-1受体激动剂[7]专家简介
作为继胰岛素后的新型注射类降糖药,GLP-1受体激动剂的地位也逐渐提升,目前已有多种制剂上市,给药频率从1日多次、1日1次到每周1次不等,由于使用方便,目前周制剂的患者接受度较高,依从性好。对于肝功能不全患者,应注意利拉鲁肽可用于轻、中度肝功能不全患者,度拉糖肽可全程用于肝功能不全患者。 需要特别指出的是,并非所有的GLP-1受体激动剂都有心血管保护方面的循证证据,应选择有良好降糖效果和心血管获益证据的药物。其中,REWIND研究结果提示度拉糖肽是目前能够同时提供2型糖尿病患者心血管疾病一级及二级预防证据的GLP-1受体激动剂[7]专家简介 参考文献:
参考文献:
[1]Segar MW, et al. Diabetologia. 2021 Jul;64(7):1583-1594.[2]Bancks MP, et al. Diabetes Care. 2021, 44(5): 1203-1210.[3]Zou X, et al. Lancet Diabetes Endocrinol. 2019, 7(1): 9-11.[4]Li X, et al. Clin Endocrinol Metab. 2020 Oct 1;105(10):dgaa524.[5]American Diabetes Association.Diabetes Care, 2020, 43(Suppl 1):S98-S110.[6]中华医学会糖尿病学分会. 中华糖尿病杂志, 2021, 13(4):315-408.[7]中华医学会心血管病学分会, 等. 中华心血管病杂志, 2020, 48(12):1000-1038.-End-“此文仅用于向医疗卫生专业人士提供科学信息,不代表平台立场”投稿/转载/商务合作,请联系:[email protected]
 根据不同临床特征对患者进行分型和个体化治疗,可能是糖尿病的未来治疗方向。糖尿病的异质性使得目前临床上对糖尿病的分型系统不能满足当前疾病管理的需求,国内外学者也探索了新的不同糖尿病分型系统,这些不同糖尿病分型系统会给临床实践带来哪些影响呢?对此“医学界”邀请了新疆维吾尔自治区人民医院内分泌科王新玲教授为大家介绍一下国外的糖尿病分型以及糖尿病患者的个体化管理。
根据不同临床特征对患者进行分型和个体化治疗,可能是糖尿病的未来治疗方向。糖尿病的异质性使得目前临床上对糖尿病的分型系统不能满足当前疾病管理的需求,国内外学者也探索了新的不同糖尿病分型系统,这些不同糖尿病分型系统会给临床实践带来哪些影响呢?对此“医学界”邀请了新疆维吾尔自治区人民医院内分泌科王新玲教授为大家介绍一下国外的糖尿病分型以及糖尿病患者的个体化管理。 
王教授您好!请您介绍一下美国的两种糖尿病分型,这两种分型有什么不同?
王新玲教授 美国的两种糖尿病分型是不同的。第1种美国糖尿病分型是根据合并症和并发症分型。该分型的开发与验证[1]纳入了ACCORD研究中基线无心血管疾病的2型糖尿病受试者6466名。最后在推导和验证队列中,发现具有三个表型组的有限混合模型(FMM)表型映射是表现最好的分型策略。● 表型组1为663例,占10.3%,其合并症和糖尿病并发症负担最高。● 表型组2为2388例,占36.9%,此组表型合并症负担居中,糖尿病并发症负担最低。● 表型组3为3415例,占52.8%,其合并症最少,糖尿病并发症负担居中。该分析发现,对表型组3的低风险参与者强化血糖控制、降脂治疗、强化生活方式干预、早期冠状动脉血运重建等风险干预措施有助于降低主要复合结局,而其他表型组中则未发现此获益。此外,与表型组3相比,表型组1受试者在随访时更可能发生重度/症状性低血糖事件和药物不依从(图1)。
美国的两种糖尿病分型是不同的。第1种美国糖尿病分型是根据合并症和并发症分型。该分型的开发与验证[1]纳入了ACCORD研究中基线无心血管疾病的2型糖尿病受试者6466名。最后在推导和验证队列中,发现具有三个表型组的有限混合模型(FMM)表型映射是表现最好的分型策略。● 表型组1为663例,占10.3%,其合并症和糖尿病并发症负担最高。● 表型组2为2388例,占36.9%,此组表型合并症负担居中,糖尿病并发症负担最低。● 表型组3为3415例,占52.8%,其合并症最少,糖尿病并发症负担居中。该分析发现,对表型组3的低风险参与者强化血糖控制、降脂治疗、强化生活方式干预、早期冠状动脉血运重建等风险干预措施有助于降低主要复合结局,而其他表型组中则未发现此获益。此外,与表型组3相比,表型组1受试者在随访时更可能发生重度/症状性低血糖事件和药物不依从(图1)。  图1 不同表型组发生低血糖和药物不依从的比例
图1 不同表型组发生低血糖和药物不依从的比例第2种美国糖尿病分型根据疾病特征分型。此种分型方式[2]纳入5145例Look AHEAD试验中年龄在45~76岁、超重或肥胖的2型糖尿病患者,根据糖尿病诊断年龄、体质指数、腰围和糖化血红蛋白(HbA1c)的数据分为四个不同糖尿病亚组。亚组1:糖尿病发病年龄较大者,占总人群的42%;亚组2:血糖控制不佳者,占14%;亚组3:重度肥胖者,占24%;亚组4:糖尿病发病年龄较小者,占20%。 在血糖控制不佳亚组中,强化生活方式干预与每种心血管结局的风险增加相关(风险比>1.32),在其他3个糖尿病亚组中,强化生活方式干预与心血管疾病风险增加无关。

与目前临床常用的糖尿病分型相比,您觉得瑞典糖尿病分型方法有哪些优势和局限性?
王新玲教授 I、HbA胰岛素分泌指数(HOMA2-B)、胰岛素抵抗指数(HOMA2-IR)等5个变量制定。中国学者对瑞典糖尿病分型进行了进一步探索[3,4],纳入抗谷氨酸脱羧酶抗体(GADA)后将研究中的糖尿病队列分为以下5种亚型。● 严重自身免疫型糖尿病(SAID)● 重胰岛素抵抗型糖尿病(SIRD)● 严重胰岛素缺乏型糖尿病(SIDD)● 轻度肥胖相关型糖尿病(MOD)● 轻度年龄相关型糖尿病(MARD)不同亚型的患者对于药物的治疗反应有差异,对于SIRD的患者,噻唑烷二酮类药物的效果很好。而对于MARD的患者,磺酰脲类药物是更好的选择。
I、HbA胰岛素分泌指数(HOMA2-B)、胰岛素抵抗指数(HOMA2-IR)等5个变量制定。中国学者对瑞典糖尿病分型进行了进一步探索[3,4],纳入抗谷氨酸脱羧酶抗体(GADA)后将研究中的糖尿病队列分为以下5种亚型。● 严重自身免疫型糖尿病(SAID)● 重胰岛素抵抗型糖尿病(SIRD)● 严重胰岛素缺乏型糖尿病(SIDD)● 轻度肥胖相关型糖尿病(MOD)● 轻度年龄相关型糖尿病(MARD)不同亚型的患者对于药物的治疗反应有差异,对于SIRD的患者,噻唑烷二酮类药物的效果很好。而对于MARD的患者,磺酰脲类药物是更好的选择。
这一系列新分型的探索凸显了2型糖尿病的异质性,目前国内外各大指南,对于伴有心肾合并症的糖尿病患者也不再是使用二甲双胍“一刀切”,采用了更细的分类和用药推荐,对此您有何看法?
王新玲教授 无论分型如何,个体化治疗应是主要方向。传统糖尿病分型常常把糖尿病分为四类:1型糖尿病、2型糖尿病、妊娠期糖尿病和其他特殊类型糖尿病。新的糖尿病分型方法打破了这一壁垒,其中瑞典分型已在中国人群中进行了验证,提示其有助于预测并发症风险,进行预后分层,为精准的个体化治疗打下了基础。当然此种分型也具有一定局限性,如,未考虑血压、血脂、炎症因子、种族遗传背景等更多因素,无法预测远期风险,还有待进一步完善。此外,轻度肥胖相关型糖尿病和轻度年龄相关型糖尿病的措辞可能影响患者对疾病的判断,认为这里提到的“轻度”可能提示疾病较轻,从而影响糖尿病的长期管理 HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上,加用具有ASCVD获益证据的胰高糖素样肽-1(GLP-1)受体激动剂或钠-葡萄糖协同转运蛋白-2(SGLT-2)抑制剂。 合并慢性肾脏病或心力衰竭的2型糖尿病患者,不论其HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上加用SGLT-2抑制剂。合并慢性肾脏病的2型糖尿病患者,如不能使用SGLT-2抑制剂,可考虑选用GLP-1受体激动剂。 在临床开处方时,一定要注意某些禁忌证,如SGLT-2抑制剂不推荐用于肾小球滤过率(eGFR)<45ml/(min·1.73m2的患者。当患者同时应用SGLT-2抑制剂和胰岛素时,应避免停用或过度减量胰岛素,以降低酮症酸中毒风险。紧急手术或应激状态下,同样需要停用SGLT-2抑制剂以免引起酮症酸中毒。用药期间,还要避免过量饮酒和极低碳水化合物饮食(生酮饮食),同时也要评估患者血容量。SGLT-2抑制剂排糖同时会增加排钠,降低体内血容量,血容量减少的患者需要纠正血容量后再用药,并在用药全程关注患者的相关体征。
无论分型如何,个体化治疗应是主要方向。传统糖尿病分型常常把糖尿病分为四类:1型糖尿病、2型糖尿病、妊娠期糖尿病和其他特殊类型糖尿病。新的糖尿病分型方法打破了这一壁垒,其中瑞典分型已在中国人群中进行了验证,提示其有助于预测并发症风险,进行预后分层,为精准的个体化治疗打下了基础。当然此种分型也具有一定局限性,如,未考虑血压、血脂、炎症因子、种族遗传背景等更多因素,无法预测远期风险,还有待进一步完善。此外,轻度肥胖相关型糖尿病和轻度年龄相关型糖尿病的措辞可能影响患者对疾病的判断,认为这里提到的“轻度”可能提示疾病较轻,从而影响糖尿病的长期管理 HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上,加用具有ASCVD获益证据的胰高糖素样肽-1(GLP-1)受体激动剂或钠-葡萄糖协同转运蛋白-2(SGLT-2)抑制剂。 合并慢性肾脏病或心力衰竭的2型糖尿病患者,不论其HbA1c是否达标,只要没有禁忌证,都应在二甲双胍的基础上加用SGLT-2抑制剂。合并慢性肾脏病的2型糖尿病患者,如不能使用SGLT-2抑制剂,可考虑选用GLP-1受体激动剂。 在临床开处方时,一定要注意某些禁忌证,如SGLT-2抑制剂不推荐用于肾小球滤过率(eGFR)<45ml/(min·1.73m2的患者。当患者同时应用SGLT-2抑制剂和胰岛素时,应避免停用或过度减量胰岛素,以降低酮症酸中毒风险。紧急手术或应激状态下,同样需要停用SGLT-2抑制剂以免引起酮症酸中毒。用药期间,还要避免过量饮酒和极低碳水化合物饮食(生酮饮食),同时也要评估患者血容量。SGLT-2抑制剂排糖同时会增加排钠,降低体内血容量,血容量减少的患者需要纠正血容量后再用药,并在用药全程关注患者的相关体征。
您刚刚也提到某些新型降糖药对糖尿病患者有心血管保护作用,其中GLP-1受体激动剂为继胰岛素后的新型注射类降糖药,在使用这类药物时您有哪些建议?
王新玲教授 作为继胰岛素后的新型注射类降糖药,GLP-1受体激动剂的地位也逐渐提升,目前已有多种制剂上市,给药频率从1日多次、1日1次到每周1次不等,由于使用方便,目前周制剂的患者接受度较高,依从性好。对于肝功能不全患者,应注意利拉鲁肽可用于轻、中度肝功能不全患者,度拉糖肽可全程用于肝功能不全患者。 需要特别指出的是,并非所有的GLP-1受体激动剂都有心血管保护方面的循证证据,应选择有良好降糖效果和心血管获益证据的药物。其中,REWIND研究结果提示度拉糖肽是目前能够同时提供2型糖尿病患者心血管疾病一级及二级预防证据的GLP-1受体激动剂[7]专家简介
作为继胰岛素后的新型注射类降糖药,GLP-1受体激动剂的地位也逐渐提升,目前已有多种制剂上市,给药频率从1日多次、1日1次到每周1次不等,由于使用方便,目前周制剂的患者接受度较高,依从性好。对于肝功能不全患者,应注意利拉鲁肽可用于轻、中度肝功能不全患者,度拉糖肽可全程用于肝功能不全患者。 需要特别指出的是,并非所有的GLP-1受体激动剂都有心血管保护方面的循证证据,应选择有良好降糖效果和心血管获益证据的药物。其中,REWIND研究结果提示度拉糖肽是目前能够同时提供2型糖尿病患者心血管疾病一级及二级预防证据的GLP-1受体激动剂[7]专家简介 参考文献:
参考文献:[1]Segar MW, et al. Diabetologia. 2021 Jul;64(7):1583-1594.[2]Bancks MP, et al. Diabetes Care. 2021, 44(5): 1203-1210.[3]Zou X, et al. Lancet Diabetes Endocrinol. 2019, 7(1): 9-11.[4]Li X, et al. Clin Endocrinol Metab. 2020 Oct 1;105(10):dgaa524.[5]American Diabetes Association.Diabetes Care, 2020, 43(Suppl 1):S98-S110.[6]中华医学会糖尿病学分会. 中华糖尿病杂志, 2021, 13(4):315-408.[7]中华医学会心血管病学分会, 等. 中华心血管病杂志, 2020, 48(12):1000-1038.-End-“此文仅用于向医疗卫生专业人士提供科学信息,不代表平台立场”投稿/转载/商务合作,请联系:[email protected]