儿童哮喘诊治很难?最新版“建议“来了!

解读《儿童支气管哮喘规范化诊治建议(2020年版)》
哮喘是儿童最常见的呼吸道慢性疾病,国内患病率呈持续上升趋势,疾病负担严重。近年来,虽然我国儿童哮喘诊治已取得较大进展,但诊断率和控制率仍不尽如人意。
为提高儿科医师哮喘诊断和规范化管理水平,增强疾病早期管理意识,中华儿科杂志编辑委员会、中华医学会儿科学分会呼吸学组和中国医师协会儿科医师分会儿童呼吸专业委员会联合发布了《儿童支气管哮喘规范化诊治建议(2020年版)》。
在此次中华医学会第二十五次全国儿科学术大会上,来自上海交通大学附属第一人民医院儿内科的洪建国教授,以该文通讯作者的身份给大家详细解读了新版哮喘诊治建议的相关内容。
洪教授指出,我国20岁及以上人群哮喘现患率已达4.2%,总患者数达4570万,而0~14岁城市儿童哮喘累计患病率也达3.02%。
但是,当前我国仍有约30%的城市儿童哮喘未能得到及时诊断,并有近20%的儿童哮喘未达到良好控制。
一、危险因素复杂,
环境污染不容忽视!
影响儿童哮喘发生、发展和发作严重程度的危险因素较为复杂,主要包括以下因素(见下表)。
表1.儿童哮喘相关危险因素
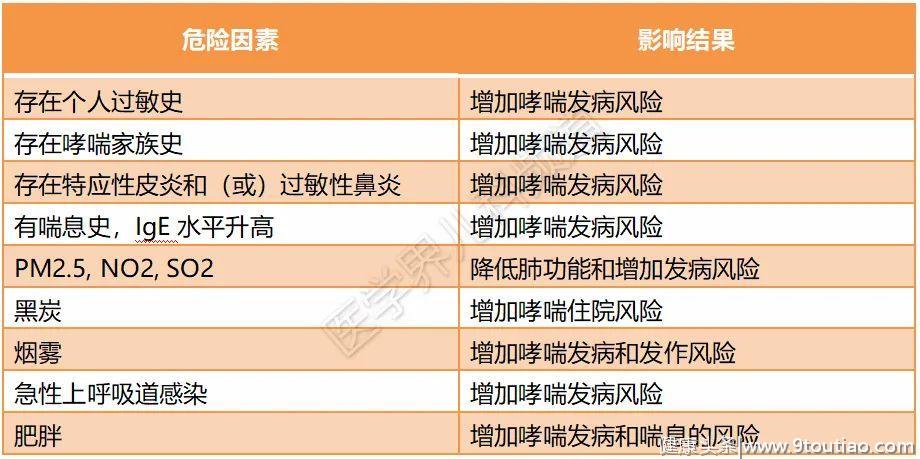
洪教授表示,在众多危险因素中,要进一步关注环境污染物,尤其是PM2.5对儿童呼吸健康的多重负面影响。环境污染物可加重哮喘儿童症状,增加哮喘急性发作和住院风险。
一项室内空气干预对哮喘儿童影响的双盲交叉研究,纳入了43例5~13岁哮喘患者,观察卧室使用空气净化器干预的效应(连续使用2周)。
研究结果显示,个人PM2.5暴露量的变化与哮喘儿童气道阻力和炎症的显著变化相关。通过个人空气质量管理,减少PM2.5的暴露,对于改善气流受限,特别是小气道气流受限非常重要。
二、诊断评估
临床评估+可逆性气流受限
儿童哮喘的诊断主要依赖于临床表现和可逆性气流受限的证据,并排除可能引起相关症状的其他疾病,哮喘的临床诊断流程如下图所示。
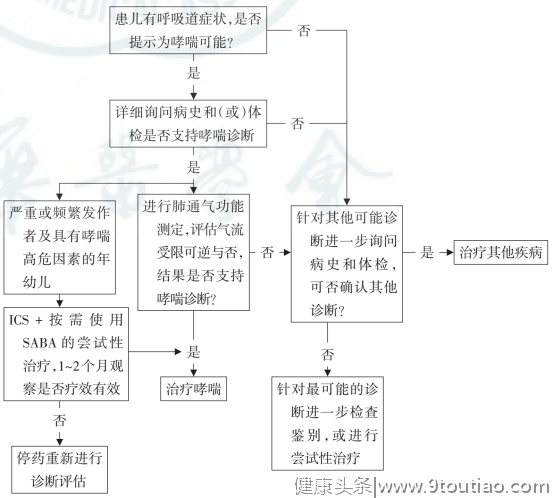
图1.儿童支气管哮喘临床实践诊断流程图
三、鉴别诊断
各种可能引起咳嗽/喘息的疾病
在作出儿童哮喘的诊断之前,须排除其他可引起反复咳嗽和(或)喘息的疾病。
表2.常见儿童反复咳嗽和喘息相关疾病的鉴别诊断

四、肺功能评估
5大注意要点
肺通气功能是诊断哮喘的重要手段,也是评估哮喘控制水平和病情严重程度的重要依据。
儿童哮喘肺功能检测应注意以下几点:
1、检测时机、药物使用、身体状况、操作过程以及检测(操作)技术规范与否都会影响测定结果。
2、敏感评价指标的判定:根据临床实践、我国儿童数据、相关指南,建议以FEV1<80%预计值、FEV1/FVC<0.8作为判断儿童哮喘气流受限的重要指标。虽然小气道功能指标变化的特异性和敏感性不如FEV1<80%和FEV1/FVC,但其对哮喘患儿肺功能受损的远期转归有重要意义。
3、在儿童和成人中均不能以峰流量仪检查替代肺通气功能检查。
4、脉冲振荡检测是通过计算和分析不同振荡频率下气流阻力参数的分布,间接反映通气功能,测值的变异度大,应准确理解和评估检测指标的实际临床意义。
5、潮气通气功能检查在评价哮喘儿童气流受限中的实际价值尚待进一步研究。
五、儿童难治性和重症哮喘
注意共存疾病
儿童难治性哮喘是指虽然接受含中剂量ICS的联合用药方案治疗,仍未达到良好控制的哮喘。我国指南明确指出,对于难以控制的哮喘儿童,要全面分析可能的相关影响因素,儿童难治性哮喘评估流程见下图。

图2.儿童难治性哮喘评估流程
所有哮喘患者中肺外共存疾病是重要的可治疗特征,尤其是难治性哮喘。共存疾病在难治性哮喘中非常普遍,往往在同一患者中可共存多种疾病。
肺外共存疾病在难治性哮喘中似乎并未得到足够的重视,即便专家亦是如此。因此,对难治性哮喘的评估应始终对这些共存疾病进行全面细致的分析和鉴别,并给以适当干预。
六、治疗策略
哮喘治疗目标不仅限于尽快控制哮喘急性发作,还应预防和减少反复发作,达到并维持最佳控制状态,选择合适的药物进行个体化治疗和避免或降低哮喘治疗药物的不良影响。
1、近年GINA对儿童哮喘控制治疗的升级策略进行了微调:
阶段升级治疗(至少持续2~3个月):大多数情况下治疗数天后即可感知控制治疗的临床效应,但是要达到完全效应需时2~3个月。
短期升级治疗(1~2周):在病毒感染或季节性变应原暴露期间,需要短期增加维持 ICS 剂量 1~2 周。
基于症状的逐日调整:对于使用 ICS‑福莫特罗进行控制和缓解治疗的 12 岁以上患儿,在每日维持治疗的基础上,按需及时调整附加剂量。
2、哮喘降级治疗时根据现有方案,下调治疗药物强度的顺序按以下原则:
减少口服糖皮质激素用量直至停用→降低高剂量 ICS的用量→减少药物使用频率,直至每晚 1次→单用低剂量 ICS或白三烯受体拮抗剂→直至停药随访观察。
3、ICS控制治疗的临床效应具有一定的滞后性,因此在停药后2~4周内必须进行随访,并定时长期随访。
随访包括症状评估,喘息相关症状的早期识别及适时干预。如果患儿出现症状复发,应根据发作的强度和频率确定进一步治疗方案。
对于轻度偶发症状,可按需对症治疗,继续停用长期控制药物;对于非频发的一般发作可恢复至停药前的长期控制治疗方案;对于严重和频繁的发作,应依据停药前的长期控制治疗方案予以升级(越级)治疗。
儿童哮喘治疗流程见下图。
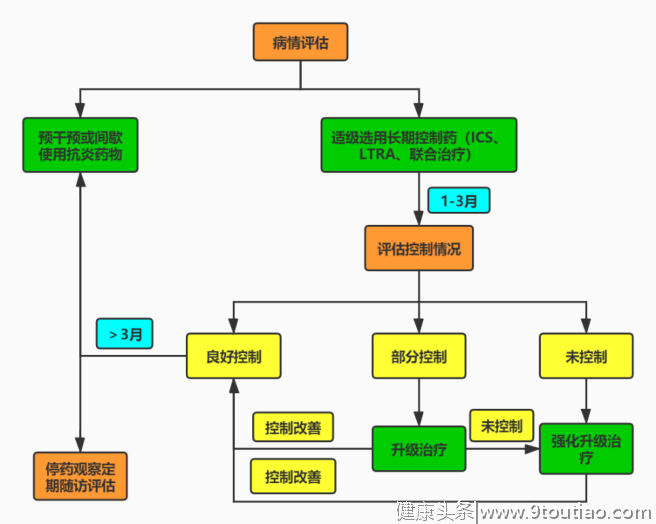
图3.儿童哮喘治疗流程图
七、哮喘治疗药物
治疗哮喘的药物主要分为缓解药物、控制药物和附加药物3大类:
1)缓解药物:用于快速解除支气管痉挛、改善症状,常用的有 SABA、吸入短效抗胆碱药物等。
2)控制药物:通过抗炎作用达到控制哮喘的目的,需每日用药并长期使用,主要包括 ICS、LTRA、ICS‑长效 β2受体激动剂(LABA)复合制剂等。
3)附加药物:主要以抗 IgE 单克隆抗体(奥马珠单抗)为代表的生物制剂、长效抗胆碱能药物(LAMA)如 噻 托 溴 铵等,主要应用于难治和重症哮喘。
近年来生物制剂的研发和临床应用研究取得了很大的进展,奥马珠单抗已在我国儿科临床应用中取得了较好的疗效,抗白细胞介素 5抗体(美泊利单抗)也已在国外被批准用于 6 岁及以上严重嗜酸粒细胞性哮喘儿童。
八、其他干预措施
用药依从性差是影响哮喘患儿病情控制的重要因素之一。对此,洪教授指出共同参与型医患关系的建立、电子监测系统和给药提示系统的引入、定期随访等均有利于依从性的提高。
以学校为基础的儿童哮喘管理计划(包括哮喘儿童自我管理)能有效减少急诊就诊频率、住院频率和日常活动减少天数。
除专职医护工作者外,训练有素的非专业卫生工作者(社区卫生工作者)和护士、药剂师参与哮喘儿童管理计划亦能带来临床和卫生经济学获益。
最后,洪教授总结道,现行的儿童哮喘诊治指南对哮喘的管理起到了积极作用,但我国儿童哮喘管理水平仍有待进一步提高。希望本建议能为我国儿童哮喘规范化和均质化诊治提供有益的参考价值。参考文献:1.儿童支气管哮喘规范化诊治建议(2020年版)[J].中华儿科杂志,2020,58(9):708-717. DOI:10.3760/cma.j.cn112140-20200604-00578.本文首发:医学界儿科频道
报道专家:上海交通大学附属第一人民医院 洪建国教授