抗抑郁药的种类、机制、临床+ECT疗法+睡眠疗法(科普文)
一个心理咨询匠带你进入自己内心的世界,喜欢的关注吧!

本文主干内容翻译自Biological Psychology 11 edition(UNC)。因为此书是写给心理系的学生,所以比较浅,前沿性的东西也不多,很适合科普,即使如此对于某些读者可能还是过于专业。总共5k字。
总体分为药物治疗(抗抑郁药的种类、作用机制、是否有效)、ECT疗法、其余疗法。因为药物疗法部分讲的实在比较浅

 抗抑郁药的种类
抗抑郁药的种类1. 三环类the tricyclics TCAs
TCA是第一代抗抑郁药物。作用机制是阻断转运蛋白——该蛋白在突触前膜释放血清素、多巴胺和去甲肾上腺素时重吸收以上神经递质。TCA药物通过阻断该蛋白来延长以上神经递质在突触间隙的停留时间,从而刺激突触后膜的受体细胞。但是TCA类药物同样会阻断组胺H1受体、乙酰胆碱M1受体以及部分钠离子通道。因此会引发一系列较为严重的副作用:口干、便秘、视力模糊、排尿困难、晕厥、记忆受损、心动过速、谵语、低血压、痉挛、性功能障碍。因此在使用TCA类药物时需要控制用量来减轻副作用。常见TCA药物包括:阿米替林、地昔帕明、丙咪嗪、去甲替林、阿莫沙平、普罗替林。
禁忌症:在服用MAOI的14天内不能服用TCA药物。
2. SSRIs 选择性血清素再摄取抑制剂
SSRI类药物机制与三环类药物类似,但是是有选择性地针对单一神经递质:血清素。如氟西汀通过抑制血清素再摄取来抗抑郁。其余常见SSRI类药物有舍曲林、氟伏沙明、西酞普兰、帕罗西汀。SSRI类药物相对三环类药物而言副作用较小,但是有效程度类似。SSRI类药物可能出现的副作用有:恶心、呕吐、腹泻、性功能障碍、头痛、增重、焦虑、晕厥、口干、入睡困难。
安全注意事项:1.异常出血:SSRI药物与镇痛药(NSAIDs如阿司匹林、布洛芬、萘普生)或血液稀释剂如华法林合用,可能会造成出血风险。2.血清素综合征:当脑内血清素含量被药物影响时可能会发生焦虑、多汗、发抖、发烧、肌肉痉挛、心跳过速、呕吐、腹泻。可能造成血清素综合征的药物除了一些抗抑郁药,还有部分止痛药,圣约翰草,曲坦类,可卡因(。3.自杀倾向。
3. SNRIs选择性去甲肾上腺素再摄取抑制剂
该类药物通过阻断脑内血清素和去甲肾上腺素的再摄取来达效。常见SNRI类药物有:文拉法辛、多罗西汀、米那普仑。SNRI的副作用有晕厥、出汗、疲倦、便秘、失眠、焦虑、头痛、食欲减退。其中度洛西汀和文拉法辛类药物有可能导致性功能障碍。
安全注意事项:异常出血&自杀倾向。
4. MAOIs单胺氧化酶抑制剂
这类药物通过阻断单胺氧化酶MAO来抗抑郁。MAO在突触前膜代谢儿茶酚胺和血清素,当MAOI药物阻断了MAO后,突触前膜就会释放更多神经递质。总的来说,医师会首选三环类和SSRI类药物,当该两者不起效时,则会采用MAOIs。代表药物包括苯乙肼、司来吉兰、苯环丙胺。副作用有体位性低血压、增重、性功能障碍。
安全注意事项:1.服用MAOI药物的患者要禁食含有干酪毒素的食物,比如芝士、葡萄干、泡菜、腌肉、生啤、豆制品,因为干酪毒素和MAOI相结合会过度增加血压。2.自杀倾向。
5. 非典型抗抑郁药物
凡是非上述四大类的抗抑郁药物都被归入非典型类。比如安非他酮:抑制多巴胺再摄取,以及一定程度的去甲肾上腺素再摄取。其余药物还有米氮平、奈法唑酮、曲唑酮、维拉佐酮、沃替西汀。作用机制和副作用都各不相同。米氮平和曲唑酮可能会导致致死性的心理不齐;曲唑酮还会引发少见的阴茎持续勃起;奈法唑酮会导致致死性的肝衰竭,因此肝脏不好的患者严禁使用奈法唑酮。
除此之外还有很多人使用一种草药叫圣约翰草(St. John’s wort)。这是作为一种保健品而非药品上市,因此不受FDA监管。不同品牌的圣约翰草含量也各不相同。它的优点是比处方类抗抑郁药便宜,而且不用开处方,容易获得,疗效也近似于处方药。但是它有一个潜在威胁的副作用——它会增强一种肝酶(我猜是P450)的代谢毒素活性,于是降低你服用其他药物的药效,如其余抗抑郁药、抗癌药、抗艾滋药。
(插播题外话:之前在微博上就看到有网友咨询一款她的医生推荐的野鸡非处方药,号称是澳洲天然草药成分,在某款app上就可以购买。这么一想应该就是圣约翰草了。我个人不建议大家尝试,因为不同品牌有效成分含量不同,你个人也掌握不好有效剂量;再加上对肝药酶的影响,会减弱你口服的其他抗抑郁药的药效。另一个不管什么病都不应该去买野鸡药吃,像这种无良医生瞎推荐肯定是拿回扣的,早日远离保平安)
作用机制
目前FDA已批准上市的抗抑郁药物:
Anafranil (clomipramine HCl)
Aventyl (nortriptyline HCl)
Celexa (citalopram HBr)
Cymbalta (duloxetine HCl)
Desyrel (trazodone HCl)
Effexor (venlafaxine HCl)
Elavil (amitriptyline HCl)
Lexapro (escitalopram oxalate)
Limbitrol (chlordiazepoxide/amitriptyline)
Ludiomil (Maprotiline HCl)
Luvox (fluvoxamine maleate)
Marplan (isocarboxazid)
Nardil (phenelzine sulfate)
Norpramin (desipramine HCl)
Pamelor (nortriptyline HCl)
Parnate (tranylcypromine sulfate)
Paxil (paroxetine HCl)
Pexeva (paroxetine mesylate)
Prozac (fluoxetine HCl)
Remeron (mirtazapine)
Sarafem (fluoxetine HCl)
Serzone (nefazodone HCl)
Sinequan (doxepin HCl)
Surmontil (trimipramine)
Symbyax (olanzapine/fluoxetine)
Tofranil (imipramine HCl)
Tofranil-PM (impiramine pamoate)
Triavil (Perphenaine/Amitriptyline)
Vivactil (protriptyline HCl)
Wellbutrin (bupropion HCl)
Zoloft (sertraline HCl)
Zyban (bupropion HCl)
 抗抑郁药的机制
抗抑郁药的机制常见抑郁药的作用机制都是提高突触间隙血清素或其他神经递质的含量,所以貌似抑郁症的病因是由于神经递质过少,但其实病理上并没有这么简单。目前的研究表明,大部分抑郁症患者拥有正常数量级的神经递质,某些研究甚至显示抑郁症患者有更高的血清素释放。而在某一研究中,减少色氨酸来减少血清素含量,并没有使大部分人产生抑郁感。
再提到目前市面上各种不同机制的抗抑郁药,目前为止大家的疗效都是类似的。虽然有研究人员做实验表明“患者对某一药无应答后,更换药物会获得更好疗效”,但是这个实验没有进行双盲和对照,非常不严谨不能用作结论。
而药效的延时效应更是对神经递质假说提出了疑问。抗抑郁药物对神经递质起效需要几分钟甚至几小时,各自不等,但是抑郁症患者需要在他们感觉到情绪波动的前两周起开始服药。这种药效的延迟表明神经递质的增加可能与抗抑郁症药物的疗效没有关系。
目前很多研究聚焦在神经营养因子上(neurotrophins)。神经营养因子帮助神经元存活、增值、连接。很多抑郁症患者比常人有较低的脑衍生神经营养因子(BDNF)含量,而其对海马体的新生神经元细胞的突触塑性、学习和增值有重要作用。由于BDNF含量较低,很多抑郁症患者比常人体现出较小的海马体、受损的学习功能、海马体神经元产生变少。抗抑郁症药物的使用会增加BDNF,并改善学习能力和神经元新生。这一过程耗费数周,而这一时间差异也能够与服药后认知改善所需的时间相吻合。虽然这一理论看起来很有说服力,但是部分抗抑郁药物却并不能显著改善BDNF数量。也许抗抑郁药物的药理机制不止一种。
 抗抑郁药有用吗?
抗抑郁药有用吗?很多科学家并不相信抗抑郁药物的有效性。大部分情况下,抑郁症以周期性发作,所以很多人在没有用药的情况下也能通过几个月时间自愈。而通过服药造成了积极的心理暗示,即使药物本身是没有有效性的,依然会增加治愈的几率。所以临床上必须将其和安慰剂相对照。某一研究发现,对于轻度抑郁症患者,安慰剂的效果比药物治疗组要好,或者疗效差不多,但是对于重度抑郁症患者,抗抑郁药物有显著的优越性。除此之外,对于部分患者来说,服用抗抑郁药物是没有疗效的。
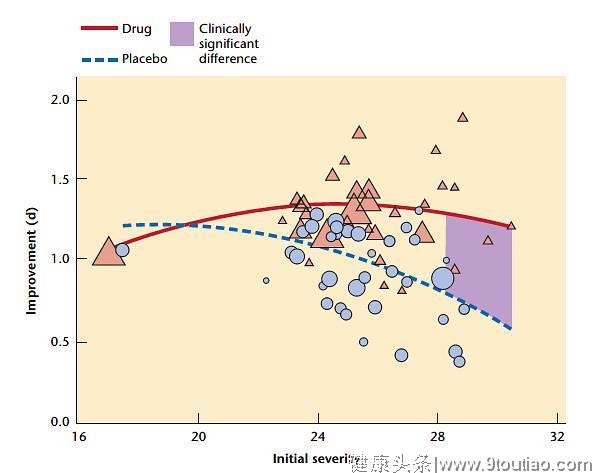
临床试验结果
另一研究对比了药物治疗和心理治疗的有效性,发现不管是轻度还是重度抑郁,二者疗效都十分接近。有三种情况需要特别拎出:1. 对于dysthymia患者而言,药物效果更佳,而短期的心理治疗是无效的。2.对于父母有精神障碍or童年遭遇虐待的抑郁患者,用药治疗效果不大,反而对心理治疗反馈更积极。3.心理治疗被认为有长期优势,可以避免抑郁症病情的反复。
同时研究显示,大部分患者在同时接受药物治疗和心理治疗时,效果比接受单一治疗更优。但是在某些研究中显示,有些轻度抑郁患者光靠服用安慰剂就可以达到很好的疗效,甚至不比接受正规治疗的疗效差。药物治疗和心理治疗之间的共通性有待继续研究,在大脑扫描中显示药物治疗和心理治疗都会激活大脑同一区域的代谢情况。如果是相信身心一元论的朋友对此应该不会感到惊讶,情感状态和大脑活动情况是高度统一的,那么改变某个人的想法就可以改变他脑内的化学水平。

某些患者对于药物治疗和心理治疗反馈都不佳,那么他们还有一种选择就是电休克疗法ECT。ECT疗法起源于对癫痫和精神分裂症的治疗。在1930s,Ladislas Meduna通过引入惊厥来治疗精神分裂症,并很快由其余医师效仿,使用大剂量胰岛素来引入惊厥。一位意大利医生Ugo Cerletti通过多年动物实验总结出一种对头部施以电击的治疗手段,即ECT。电休克疗法十分快速,很多患者清醒后甚至不记得被电过。
当ECT疗法被证实对治疗精神分裂症患者效果不大后,医生们将它运用在别的精神患者上。虽然完全没有理论依据支持,但是ECT确实在临床上有治疗抑郁症的效果。在1950s,很多患者没有同意就被医生电了几百次,导致ECT疗法名声恶臭。尤其是在抗抑郁药物上市后,使用ECT疗法的患者数量剧减。时至今日,ECT疗法只提供给那些对抗抑郁药物无应答的严重抑郁患者。治疗通常持续两周,隔日进行,期间患者会被注射肌肉松弛剂或麻醉剂来减轻痛苦和受伤可能性。
最常见的ECT副反应是记忆丧失。不过减少对右半脑的电击次数可以大大降低失忆的几率。而且这种失忆的病况通常不会超过个吧月,并不是永久性的。另一个ECT的缺点是,很大风险会在几个月后又陷入下一周期的抑郁病情。通常在使用完ECT疗法后,还会配合药物治疗、心理治疗或周期性的ECT治疗来防止病情反复。
虽然ECT疗法已经问世半个世纪,但它的作用机理一直扑朔迷离。不过它和药物治疗一样都可以增强海马体内新生神经元细胞的增值。同时也可以改变至少120个海马体和前额叶的基因表达。另一种相似的治疗手段是重复经颅磁刺激TMS,对头皮施加一个强磁场来刺激轴突。作用机理也是未知,不过疗效可观。
睡眠疗法几乎所有抑郁患者都有睡眠障碍,而睡眠障碍又会进一步地影响情绪。一个研究跟踪了一些有睡眠障碍的青少年,然后在6~7年的时间里,半数以上的跟踪对象都产生了抑郁状况。
抑郁症患者的睡眠模式很像那些倒时差不得不晚睡的正常人:他们入睡后很早就醒了,无法继续入睡,而且他们在入睡后的45分钟内就进入了REM(快动眼睡眠期)。并且抑郁患者在REM时期中有高于平均水平的眼球转动。这些患者的亲戚中也有可能有着这一情况,并且这些亲戚更容易比睡眠正常的亲戚患上抑郁症。版权归作者所有,任何形式转载请联系作者。

很神奇的是,正常人在熬夜过后通常会感觉更糟糕,但是对于抑郁症患者来说,一个无眠之夜反而会减轻他们的抑郁状况。不过这种改善一般很短效,第二个夜晚基本抑郁又会卷土重来。而且尽管不睡觉可以减缓抑郁,但是却会让人对痛觉更敏感。
一个可行性很高的改变睡眠模式的方法就是早点上床睡觉,虽然第二天会大清早就醒,但是应该已经可以保证7,8个小时的睡眠了。这种方法可以改善大部分患者的病情长达一周或更久。
睡眠疗法目前机制尚不明确,需要更多的深入研究。
其余疗法还有日常非耗力型锻炼,比如每天健步走半小时之类的。剩下的小众疗法比如光疗什么的都尚未普及,等待更多研究。
作者:我不是朗姆(来自豆瓣)