麻醉医生的年麻醉量与复杂胃肠癌症手术患者短期预后之间的关系
上海交通大学附属胸科医院麻醉科
 研究发现,麻醉医生年麻醉量和主要复合结局之间存在非线性关联。麻醉医生麻醉量和主要结局的限制性立方样条曲线呈负斜率,拐点在麻醉医生麻醉量的第50百分位和第75百分位之间(图2),第75百分位为分界点(≥6个手术/年)。
研究发现,麻醉医生年麻醉量和主要复合结局之间存在非线性关联。麻醉医生麻醉量和主要结局的限制性立方样条曲线呈负斜率,拐点在麻醉医生麻醉量的第50百分位和第75百分位之间(图2),第75百分位为分界点(≥6个手术/年)。 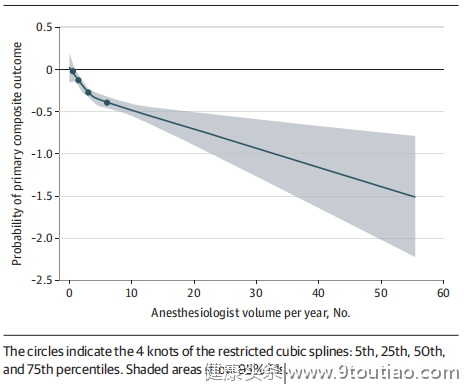 图2 麻醉医生年手术量与主要结局指标的RCS图 图3显示了按麻醉医生年麻醉量分层的结局。经验较丰富的麻醉医生组与经验较差的麻醉医生组相比,调整前的主要综合结局指标odds值较低(未调整OR值0.81;95% CI:0.73~0.90)。在经验较丰富的麻醉医生组中,2166例患者中有787例(36.3%)发生了主要结局事件,而在经验较差的麻醉医生组中,5930例患者中有2709例(45.7%)发生了主要结局事件(图3)。
图2 麻醉医生年手术量与主要结局指标的RCS图 图3显示了按麻醉医生年麻醉量分层的结局。经验较丰富的麻醉医生组与经验较差的麻醉医生组相比,调整前的主要综合结局指标odds值较低(未调整OR值0.81;95% CI:0.73~0.90)。在经验较丰富的麻醉医生组中,2166例患者中有787例(36.3%)发生了主要结局事件,而在经验较差的麻醉医生组中,5930例患者中有2709例(45.7%)发生了主要结局事件(图3)。 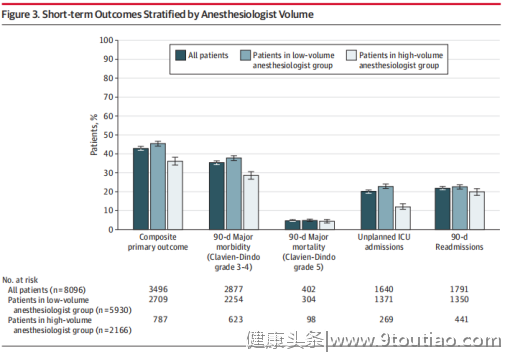 图3. 基于年麻醉量分层后患者短期预后指标 图4显示了调整潜在混杂因素(包括外科手术量和机构手术量)后,经验较丰富的麻醉医生/经验较差的麻醉医生组对患者结局的影响。经验较丰富的麻醉医生组内患者主要复合结局事件发生率明显低于经验较差组麻醉医生组(调整OR值[aOR]:0.85;95% CI:0.76~0.94)。当作为连续变量使用时,麻醉医生年麻醉量也与主要复合结局呈独立相关(aOR:0.990;95% CI:0.980~0.999)。对于次要结局,经验较丰富的麻醉医生的管理与90天主要发病率(aOR:0.83;95% CI:0.75~0.91)和非计划入ICU率(aOR:0.84;95%CI: 0.76~0.94)相关,但与死亡率无关,尽管事件数较少(n=402;aOR:1.05;95% CI:0.84~1.31)
图3. 基于年麻醉量分层后患者短期预后指标 图4显示了调整潜在混杂因素(包括外科手术量和机构手术量)后,经验较丰富的麻醉医生/经验较差的麻醉医生组对患者结局的影响。经验较丰富的麻醉医生组内患者主要复合结局事件发生率明显低于经验较差组麻醉医生组(调整OR值[aOR]:0.85;95% CI:0.76~0.94)。当作为连续变量使用时,麻醉医生年麻醉量也与主要复合结局呈独立相关(aOR:0.990;95% CI:0.980~0.999)。对于次要结局,经验较丰富的麻醉医生的管理与90天主要发病率(aOR:0.83;95% CI:0.75~0.91)和非计划入ICU率(aOR:0.84;95%CI: 0.76~0.94)相关,但与死亡率无关,尽管事件数较少(n=402;aOR:1.05;95% CI:0.84~1.31) 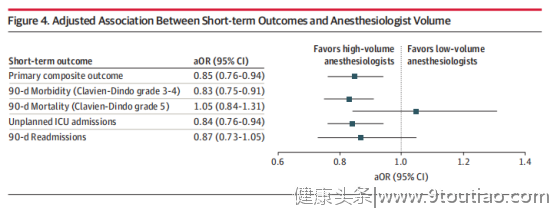 图4. 校正混杂因素后年麻醉量与患者短期预后的关系 讨论: 在这项基于人群的队列研究中,我们观察到食管切除术、胰腺切除术、肝切除术的患者,接受经验较丰富的麻醉医生管理的患者短期预后更好。在调整混合病例、医疗机构手术量和外科医生手术量后,经验较丰富的麻醉医生能够降低术后90天主要发病率(包括死亡率)和再入院率达15%。 既往尽管在外科医生和医疗机构层面,对肿瘤手术的手术量与患者预后的相关性进行了广泛的研究,但对于其他重要成员的数据研究较少。有证据表明麻醉医生的专业知识和实践决策与患者术后结局相关,但这一点常常被忽视。既往仅有一项单中心回顾性研究分析了外科医生和麻醉医生在胃肠手术,特别是胰腺切除术中的手术量与患者预后的关系。尽管术后结局与患者本身特征更为相关,但这项研究同时确定了外科医生和麻醉医生水平的差异对患者围术期结局存在影响。 本研究的重要性在于,它对麻醉医生年麻醉量和患者围术期的主要结局指标的相关性,进行了真实世界的评估。所有患者均在指定的医疗中心接受治疗,符合Leapfrog Group制定的标准,即拥有规范化的医疗机构手术量、外科医生手术量,以及能够治疗患者并发症的资源和能力。这种医疗管理结构使患者接受的管理尽可能符合系统标准水平,可以将经验较丰富和经验较差麻醉医生治疗的患者,在医疗机构间的差异降至最低水平。考虑到区域化,我们进一步调整了外科医生手术量和医疗机构手术量来解释潜在的差异。这样的设置和分析可以排除外科医生手术量、医疗机构手术量和机构资源以外的影响因素,因为这些因素可能对患者预后存在影响。目前,针对医疗机构和外科医生手术量、培训和术后恢复流程的标准化已经做了很多相关工作。但还应加强麻醉专科的标准化临床管理。 复杂胃肠道肿瘤手术的术中管理关键要素的变量已经被记录在案。分层模型敏感性分析表明,患者和医疗机构的特征是影响患者预后的主要原因。尽管存在这一发现,但在标准化的医疗机构和外科手术同一系统下麻醉医生年麻醉量仍与患者预后具有独立相关。 手术量本身而言并不是一项能改善预后的因素,但手术量可以侧面反映其他影响因素,如医生的临床经验和专业知识、医疗流程或团队综合管理水平等。我们对可测量的因素,如麻醉医生交接(这在经验较丰富的麻醉医生组更常见)、外科医生手术量和医疗机构手术量进行了校正。提高手术量改善患者预后的可能机制在于,治疗和就诊的患者越多,医生们就可以更好地提高临床技能和管理经验,从而改善患者预后。在本研究中,所有的麻醉医生均在指定的胸外科和肝胰胆管外科进行过麻醉管理,因此不同手术的麻醉管理之间的偏倚较小,诊疗水平和经验的差异与手术量关系更大。提高手术量-改善预后的原因,从增加医生经验的角度解释起来更为合理。 我们的研究结果提示围术期管理应增加麻醉医生的年麻醉例数。尽管食管切除术、胰腺切除术和前列腺切除术由于政策原因已经实施了区域化管理,但麻醉医生年麻醉量的中位量仍非常低,这与外科医生和医疗机构较高的年手术例数形成了鲜明对比。另一项类似的关于胰腺切除手术时麻醉医生麻醉量的研究提示,可在医疗机构内对手术量或麻醉量进行再分配,例如建立专门的麻醉学团队(亚专科),来增加麻醉医生的年麻醉量。在一些较小的医疗机构,手术量的重新分配可能更具挑战性,在这些机构麻醉医生数量相对更少,需要的病例范围就更广。每年6例相关手术的麻醉数这一临界值可能在现实中无法达到,但是只要增加数量就可能导致患者结局的改善,尽管幅度可能有所不同。此外,较小的医疗机构可以与大型医疗机构或经验丰富的麻醉医生建立网络分享,以支持临床知识和专业技能方面的共享。另外,经验丰富的麻醉医生最优化的专业技能是否能改善患者预后,可以通过使经验较差的麻醉医生通过培训执行相同的操作进行检验。 研究的证据强度和局限性: 这项研究的优势在于它是一项真正的基于人群的设计。尽管公共卫生系统和政策区域化的管理设置等原因,可能导致该结果无法推广于其他一些卫生系统,但它提供了一个理想的环境来检验麻醉医生年麻醉量对患者预后的贡献;在这个环境中,外科医生的手术量和机构患者数量处于可控范围,患者进入大型医疗中心或接受经验丰富的团队治疗的机会不会受到医疗保险等状况的影响。 同时这项研究也存在一些局限性。由于这是一项回顾性研究,数据使用来源于现有的行政管理数据库,无法专门收集数据来回答某些研究问题,使得一些信息无法获取。然而,在敏感性分析中,我们使用手术时长作为衡量手术复杂性的替代指标,校正后发现我们的主要研究结果并未发生改变。本研究的难点在于必须选择一个临界点来定义麻醉量的多少;虽然这个阈值的设定仍然略显武断,但我们使用了严格的统计方法来验证它。当将暴露变量处理为线性、二次和二元变量时,暴露因素和结果之间的关联性得到了证实,显示出一致性。尽管绝对临界点可能因卫生系统和临床实践设置的不同而有所差别,但关于大容量临床实践的理念仍然是有效的。在研究期间我们使用了动态的容量(麻醉量)测量,而不是假设每个麻醉医生的容量均匀分布。为了提供一个实用的容量评估,考虑到复杂手术的交叉专业知识,我们纳入在术中管理方面有相似需求的食管切除术、胰腺切除术和肝切除术。尽管混杂偏倚永远无法消除,但我们进行了详细的分析,以调整潜在混杂因素,并评估未测量的混杂因素是否影响研究结果。 结论
图4. 校正混杂因素后年麻醉量与患者短期预后的关系 讨论: 在这项基于人群的队列研究中,我们观察到食管切除术、胰腺切除术、肝切除术的患者,接受经验较丰富的麻醉医生管理的患者短期预后更好。在调整混合病例、医疗机构手术量和外科医生手术量后,经验较丰富的麻醉医生能够降低术后90天主要发病率(包括死亡率)和再入院率达15%。 既往尽管在外科医生和医疗机构层面,对肿瘤手术的手术量与患者预后的相关性进行了广泛的研究,但对于其他重要成员的数据研究较少。有证据表明麻醉医生的专业知识和实践决策与患者术后结局相关,但这一点常常被忽视。既往仅有一项单中心回顾性研究分析了外科医生和麻醉医生在胃肠手术,特别是胰腺切除术中的手术量与患者预后的关系。尽管术后结局与患者本身特征更为相关,但这项研究同时确定了外科医生和麻醉医生水平的差异对患者围术期结局存在影响。 本研究的重要性在于,它对麻醉医生年麻醉量和患者围术期的主要结局指标的相关性,进行了真实世界的评估。所有患者均在指定的医疗中心接受治疗,符合Leapfrog Group制定的标准,即拥有规范化的医疗机构手术量、外科医生手术量,以及能够治疗患者并发症的资源和能力。这种医疗管理结构使患者接受的管理尽可能符合系统标准水平,可以将经验较丰富和经验较差麻醉医生治疗的患者,在医疗机构间的差异降至最低水平。考虑到区域化,我们进一步调整了外科医生手术量和医疗机构手术量来解释潜在的差异。这样的设置和分析可以排除外科医生手术量、医疗机构手术量和机构资源以外的影响因素,因为这些因素可能对患者预后存在影响。目前,针对医疗机构和外科医生手术量、培训和术后恢复流程的标准化已经做了很多相关工作。但还应加强麻醉专科的标准化临床管理。 复杂胃肠道肿瘤手术的术中管理关键要素的变量已经被记录在案。分层模型敏感性分析表明,患者和医疗机构的特征是影响患者预后的主要原因。尽管存在这一发现,但在标准化的医疗机构和外科手术同一系统下麻醉医生年麻醉量仍与患者预后具有独立相关。 手术量本身而言并不是一项能改善预后的因素,但手术量可以侧面反映其他影响因素,如医生的临床经验和专业知识、医疗流程或团队综合管理水平等。我们对可测量的因素,如麻醉医生交接(这在经验较丰富的麻醉医生组更常见)、外科医生手术量和医疗机构手术量进行了校正。提高手术量改善患者预后的可能机制在于,治疗和就诊的患者越多,医生们就可以更好地提高临床技能和管理经验,从而改善患者预后。在本研究中,所有的麻醉医生均在指定的胸外科和肝胰胆管外科进行过麻醉管理,因此不同手术的麻醉管理之间的偏倚较小,诊疗水平和经验的差异与手术量关系更大。提高手术量-改善预后的原因,从增加医生经验的角度解释起来更为合理。 我们的研究结果提示围术期管理应增加麻醉医生的年麻醉例数。尽管食管切除术、胰腺切除术和前列腺切除术由于政策原因已经实施了区域化管理,但麻醉医生年麻醉量的中位量仍非常低,这与外科医生和医疗机构较高的年手术例数形成了鲜明对比。另一项类似的关于胰腺切除手术时麻醉医生麻醉量的研究提示,可在医疗机构内对手术量或麻醉量进行再分配,例如建立专门的麻醉学团队(亚专科),来增加麻醉医生的年麻醉量。在一些较小的医疗机构,手术量的重新分配可能更具挑战性,在这些机构麻醉医生数量相对更少,需要的病例范围就更广。每年6例相关手术的麻醉数这一临界值可能在现实中无法达到,但是只要增加数量就可能导致患者结局的改善,尽管幅度可能有所不同。此外,较小的医疗机构可以与大型医疗机构或经验丰富的麻醉医生建立网络分享,以支持临床知识和专业技能方面的共享。另外,经验丰富的麻醉医生最优化的专业技能是否能改善患者预后,可以通过使经验较差的麻醉医生通过培训执行相同的操作进行检验。 研究的证据强度和局限性: 这项研究的优势在于它是一项真正的基于人群的设计。尽管公共卫生系统和政策区域化的管理设置等原因,可能导致该结果无法推广于其他一些卫生系统,但它提供了一个理想的环境来检验麻醉医生年麻醉量对患者预后的贡献;在这个环境中,外科医生的手术量和机构患者数量处于可控范围,患者进入大型医疗中心或接受经验丰富的团队治疗的机会不会受到医疗保险等状况的影响。 同时这项研究也存在一些局限性。由于这是一项回顾性研究,数据使用来源于现有的行政管理数据库,无法专门收集数据来回答某些研究问题,使得一些信息无法获取。然而,在敏感性分析中,我们使用手术时长作为衡量手术复杂性的替代指标,校正后发现我们的主要研究结果并未发生改变。本研究的难点在于必须选择一个临界点来定义麻醉量的多少;虽然这个阈值的设定仍然略显武断,但我们使用了严格的统计方法来验证它。当将暴露变量处理为线性、二次和二元变量时,暴露因素和结果之间的关联性得到了证实,显示出一致性。尽管绝对临界点可能因卫生系统和临床实践设置的不同而有所差别,但关于大容量临床实践的理念仍然是有效的。在研究期间我们使用了动态的容量(麻醉量)测量,而不是假设每个麻醉医生的容量均匀分布。为了提供一个实用的容量评估,考虑到复杂手术的交叉专业知识,我们纳入在术中管理方面有相似需求的食管切除术、胰腺切除术和肝切除术。尽管混杂偏倚永远无法消除,但我们进行了详细的分析,以调整潜在混杂因素,并评估未测量的混杂因素是否影响研究结果。 结论 在这项基于人群的分析中,我们发现复杂胃肠道手术的麻醉医生年麻醉量和患者短期预后之间存在相关性。在调整患者混合病例、外科医生手术量和医疗机构手术量后,在食管切除术、胰腺切除术和肝脏切除术的患者,接受经验丰富的麻醉医生治疗后术后90天主要并发症的发生率更低。我们的这一研究发现建议,应当增加麻醉医生和公共卫生组织机构的年麻醉量或手术量,从而提高麻醉医生对复杂胃肠道癌症手术的围术期管理水平。
李婷婷 编译
邱郁薇 吴镜湘 审校
参考文献:
Julie Hallet. Et al. Association Between Anesthesiologist Volume and Short-term Outcomes in Complex Gastrointestinal Cancer Surgery. JAMA Surg. 2021 Mar 17;e210135. doi: 10.1001/jamasurg.2021.0135. Online ahead of print.
本文转载自其他网站,不代表健康界观点和立场。如有内容和图片的著作权异议,请及时联系我们(邮箱:[email protected])