太大意,息肉3年变肠癌;巧相逢,医生妙手挽狂澜
讳疾忌医何其多!
中学课本里有一篇家喻户晓的故事:《扁鹊见蔡桓公》,里面有这样一段有趣的记载:
扁鹊见蔡桓公...扁鹊曰:“君有疾在腠理,不治将恐深。”
桓侯曰:“寡人无疾。”扁鹊出,桓侯曰:“医之好治不病以为功!”
结果是35天后,“桓侯体痛,使人索扁鹊,已逃秦矣。桓侯遂死。”
作为内镜医生,在临床工作中,常常能碰到这样的“蔡桓公”,他们往往对医生的劝告和叮嘱当做耳旁风,结果酿成大祸时候,才知道后悔晚矣!
太大意,小息肉3年竟恶变;巧相逢,ESD妙手挽狂澜
2015年6月份,一位48岁的女患者因便血来我们中心做肠镜检查。还好,检查结果,造成便血的原因只是痔疮捣的鬼。
不过在在她的横结肠、乙状结肠、直肠等处发现了8枚散在的0.2-0.6cm大小不等之息肉,因为数目较多,只是钳取了3枚较小的做了活检,病理显示:
管状腺瘤伴中-重度不典型增生。
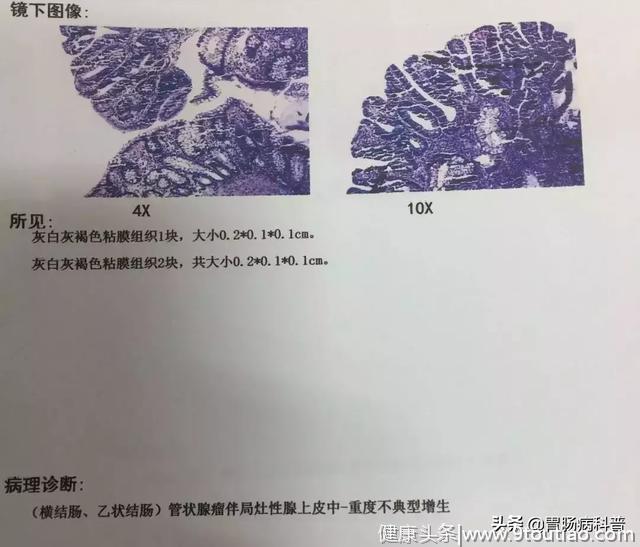
因为病理结果,一般需要4-5天的时间,等病理结果出来时,病人早已离院,且去了外地,报告也无法来取。
无奈,我只好在电话里详细给她介绍了她长的息肉是什么性质,腺瘤是怎么回事,不典型增生又是咋回事。
并再三叮嘱她务必尽早切除,千万不可大意拖延,以免酿成大祸。
也可能病人以为我在故意夸大病情?也可能病人有其他难言之隐?
也许把我当成了夸大病情的扁鹊吧!
反正她答应得很好,结果切与不切,不得而知。
一直没再与我联系。
然而,就在2018年4月底,我受邀去一家县医院义诊,参与指导了一台ESD手术,一看病历,似曾相识,经仔细询问,没想到患者竟然就是几年前的那个病人。
她同样是因为便血而检查,而这次却不是痔疮,是乙状结肠癌。
看着手术床上的她,心里五味杂陈。
询问病史,原来她以为就是个小息肉,没啥了不起的,既没有切除,也没有复查。直到出现反复便血,才不得已做了肠镜,结果原来绿豆大小的息肉就长成了下图这个样子(图片经过虚化处理)。
不过,我没有像扁鹊那样“望桓侯而还走”,而是亲自操作了这个病例。
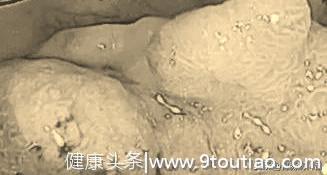
上图:已经癌变的腺瘤
非常值得庆幸的是,这个还是早癌,内镜下还是能根治的。
于是行ESD(内镜下粘膜剥离术)手术,干净利落,切缘阴性,病理证实粘膜内癌。
术后1年(2019年6月)复查,瘢痕形成,光滑平整。
也就是说,彻底痊愈了。
她无疑是幸运的,但并不是每个息肉患者都能如此幸运!
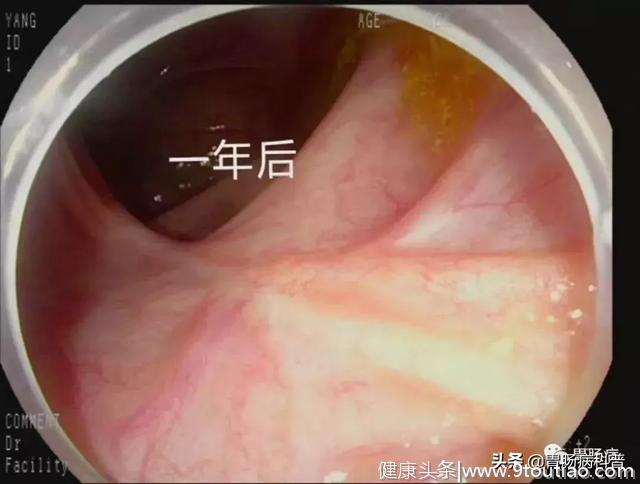
上图:2019年复查,术后瘢痕形成,光滑平整
95%的肠癌都是息肉惹的祸
虽然天天都在科普类似的话题,但总还有些人置若罔闻。
肠癌虽然可怕,但却是为数不多可以有效预防的癌症。
研究发现,有80~95%的结直肠癌是由结直肠息肉演变而来,经历:
正常粘膜➨增生➨腺瘤形成➨腺瘤癌变的过程,一般需要5~10年的时间。我们有足够的时间去做一个肠镜,发现了,就切掉它,并定期复查,就能将其扼杀在摇篮里。
预防肠癌,就这么简单粗暴!
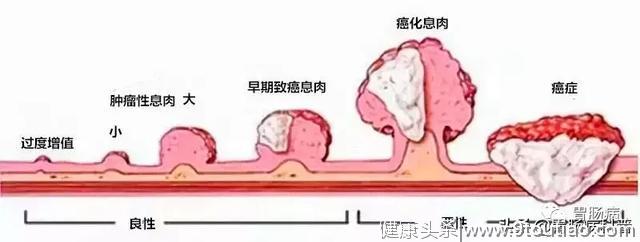
一旦发现息肉,必须尽早切除治疗。
内镜医师会根据镜下表现及前期可能有的结肠息肉活检报告,依据其所在部位、有无蒂、大小及恶性潜在性选择合适的术式,完成内镜下息肉治疗术。
如病理类型出现绒毛状腺瘤、高级别上皮内瘤变(中-重度不典型增生)、锯齿状腺瘤等,要引起足够重视,必须立即切除。
某些范围广、体积大、在内镜下切除有困难的,仍需外科手术或腹腔镜治疗。对于一些特殊病例,如家族性结肠息肉病等,需根据息肉的大小、数量、形态、病理采取分次内镜下切除。
老生常谈:这些人及早做个肠镜:
①大肠癌高发区年龄超过40岁者;
②有肠道症状的人群。如反复黑便、排便习惯改变,或大便潜血阳性而上消化道检查未能发现病变者,还有排便异常如慢性腹泻或长期进行性便秘的人群;
③一级亲属中有大肠癌或腺瘤病史的成员;
④炎症性肠病(克罗恩和溃疡性结肠炎)等药物治疗后者;
⑤大肠癌或息肉手术后或内镜治疗后者;
⑥有盆腔放射性治疗和胆囊切除史者。
⑦符合以下任意2项者:
慢性腹泻、慢性便秘、黏液血便、慢性阑尾炎或阑尾切除史、长期精神压抑、酷爱高蛋白高脂肪食品、长期久坐缺乏运动者等。
了解更多关于胃肠道息肉的靠谱科普,请点击文末:了解更多~~~