结直肠癌筛查:最易漏诊的锯齿状病变(SSA/Ps)
导读
随着近些年人们生活水平的提高,结直肠癌(CRC)的发病率逐年上升且逐渐年轻化,其发病率目前居恶性肿瘤的第4位。关于CRC的癌变机制,目前公认有3种途径:即「腺瘤-癌」、「denovo癌」、「锯齿状腺瘤癌变」途径;后者的基本过程为「增生性息肉-锯齿状腺瘤-腺癌」。
锯齿状病变是一种以隐窝上皮呈现锯齿状外观的癌前病变,通常位于近端结肠,外形隐蔽,普通内镜下很难发现,因此有研究认为发生在结肠镜筛查后的CRC可能是由漏检和未处理的锯齿状病变发展而来,且结肠镜对于右半结肠的筛查并非像左半结肠那样有效。锯齿状腺瘤癌变约占CRC的20%~30%,临床漏诊率却高达59%!所以,要引起高度重视。
关于息肉的专业术语
目前结直肠息肉以及平坦型病变主要有两种分类,众所周知的是根据异型增生、病理以及异型增生程度的传统腺瘤分类,该分类又分为管状腺瘤和绒毛状腺瘤。另一种是锯齿状分类:WHO将其分为增生性息肉(HP)、无蒂锯齿状腺瘤/息肉(SSA/SSP)及传统锯齿状腺瘤(TSA)3类。
WHO认为SSA和SSP是同义词且可相互转化,但也有专家建议摒弃SSA这一说法,保留SSP,SSA含有腺瘤一词,然而与传统腺瘤相比较,几乎所有SSA均有异型增生成分,因此SSP这一术语更有助于区分无异型增生区域和腺瘤。

图1
CRC的分子学发病机制
一般癌症都有一单独的分子学形成途径,然而CRC有3种途径。最常见的是染色体不稳定(CIN)途径,即CIN导致原癌基因及抑癌基因突变,并不断积累后形成传统腺瘤,进而通过低级别上皮内瘤变到高级别上皮内瘤变、浸润癌,该途径约占CRC的65%~70%。
另一种主要分子途径是锯齿状病变,此途径与其他途径相比可发现CpG岛高度甲基化(CIMP),DNA的甲基化改变,可使CpG岛的胞嘧啶甲基化,进而抑制抑癌基因发挥作用,该途径约占CRC的20%~30%。
锯齿状区域病变的病理
锯齿状区域的病理亚组分型,至今无统一标准。主要有争议的病理诊断是SSP,确认SSP的主要特征是在基底部隐窝中存在侧向发育,在隐窝的下1/3有扩张,以及在隐窝底部有增生,有时有分支。我们提倡在近端结肠锯齿状区域>1cm的增生性病变,应按照SSP处理。
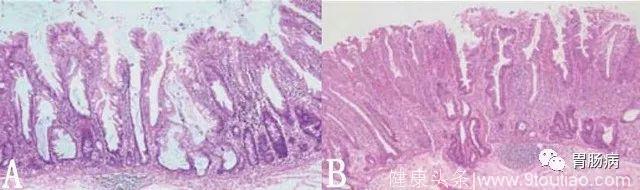
图2: A 示隐窝基底部的锯齿状改变,隐窝扩张且平行于黏膜肌层延伸,HEx20;B 示隐窝伸展至黏膜肌层,外观上容易与浸润性肿瘤混淆,HEx20。
此外,病理学家描述SSP时应同时指出是否有异型增生,进而进一步明确所取病理区域存在传统腺瘤还是仅为SSP。
显微研究表明,异型增生区域往往证实有微小病灶不稳定性,间接指出有异型增生的SSP所在区域为一可进展区域,内镜医生应确认是否完全切除。TSA相对少见,尽管TSA有特征性的细胞间质和隐窝结构,仍较易被误诊为传统管状腺瘤。
SSA/Ps比炎症性肠病更重要
有研究发现,UC患者发生CRC的风险在近代人群队列中并未升高 ,而对于CD患者,发生CRC的风险甚至低于一般人群。然而,合并原发性硬化性胆管炎(PSC)的UC患者发生CRC的风险较未合并PSC者增加了9倍,与其他人群相比,UC发病年龄早的人群发生CRC的风险增加。
Herrinton L等的研究显示,在美国,IBD患者发生CRC的风险仅为一般人群平均水平的1.6倍。即便增加免疫调节剂的使用及结肠镜筛查,CRC的发病率并未下降,反而轻度上升,提示尚有其他因素参与CRC的发生。
而约15%-20%的散发CRC来源于锯齿状途径的癌变,并已有多项研究证实大型锯齿状息肉(LSPs)与同时CRC相关,SSA/Ps与异时CRC相关。
近期,来自香港中文大学的Gao等在AJG上发表了一篇荟萃分析,研究结果显示,锯齿状息肉发生同时结直肠高级别肿瘤(包括高度异型增生的腺瘤和癌)的风险达2倍以上,其中属LSPs与近端锯齿状息肉(PSPs,定义为位于盲肠至脾曲的锯齿状息肉)的风险最高。
Mulder等病例对照研究结果提示,结肠镜筛查主要用于降低远端CRC的风险,而并未能降低近端CRC风险。Hiraoka等的研究发现大型锯齿状息肉多位于近端结肠,且与CRC相关。
并有多项研究证实,间期CRC多发生于近端,且与锯齿状癌变途径有关。故目前观点认为,锯齿状病变对CRC的发生起到了重要的作用,而CRC的发病率仍居高不下主要与内镜下对锯齿状病变认识不足有关。
如何识别SSA/Ps?
一般普通白光内镜(WLE)下较难辨认SSA/Ps,多需要特殊内镜的辅助,常用窄带成像技术(NBI)。SSA/Ps多为无蒂、平坦型病变,其颜色多与背景颜色相似,形态学上更接近于增生性息肉,因此在内镜检查时容易忽略而导致漏诊。故内镜下准确识别SSA/Ps是减少结直肠癌发病率的关键步骤。
那么,SSA/Ps在内镜下都有哪些特征呢? Hazewinkle Y等总结了SSA/Ps的内镜下特点,认为:边界不清、积云样表面、NBI下隐窝内黑点、形状不规则、pit pattern II-O型腺管开口及正常血管密度为SSA/Ps内镜下特点(图 2-5),并将结果发表于GIE。其中WLE与NBI下边界不清、积云样表面为SSA/Ps的独立预测因素;NBI下隐窝内黑点、形状不规则也为NBI检查时的独立预测因素。
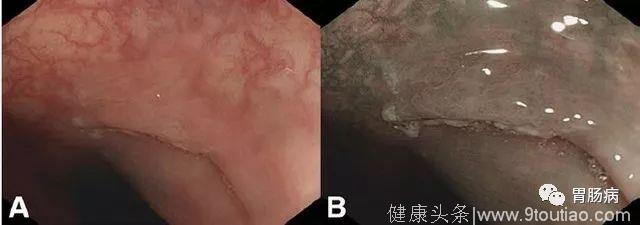
图 3. WLE及NBI显示息肉边界不清,颜色与周围黏膜相似
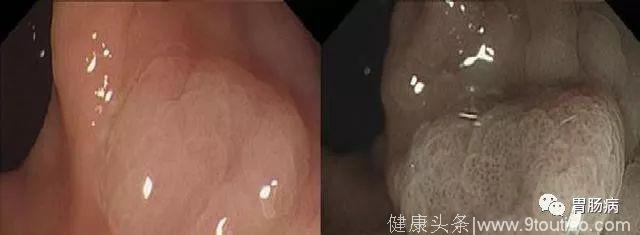
图 4. 息肉平坦,积云样表面,WLE下可见隐窝内红点,NBI下见隐窝内黑点
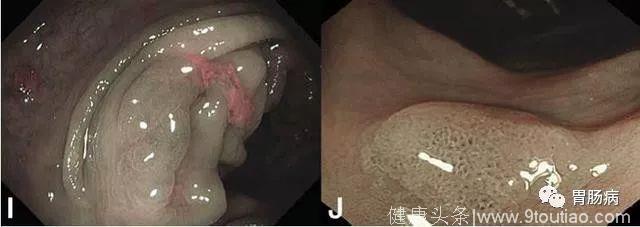
图 5. 形状不规则,血管密度与背景黏膜相同
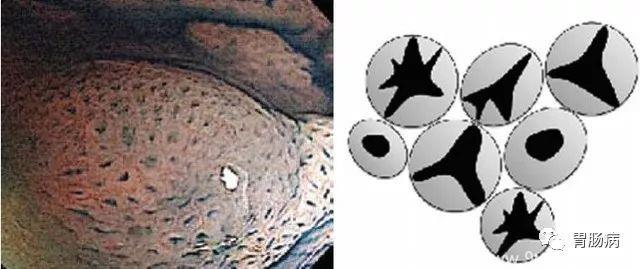
图6. Pit pattern II-O(open)示意图,腺管开放,呈星状延长
锯齿状区域的内镜下切除
锯齿状区域的内镜下表现:典型的HP多不超过5mm,半球形,位于直肠、乙状结肠处,表面没有血管。SSP在颜色和血管分布上与HP类似,但更大,分布在近端结肠,表面呈云雾状,不规则,有黏液,边缘模糊。

图7:A 箭头所指是典型的 NBI 下乙状结肠 HP,可见无血管,后方均匀一致的黑点代表腺体开口;B 为 SSP,仍残存一些黏液帽(橙色箭头),边缘不清晰(黄色箭头);C 与 B 是同一区域,为 NBI 下的图像;D 为在 B 图病变区域黏膜下注射含有靛胭脂的羟乙基淀粉,箭头所指为病变边界.
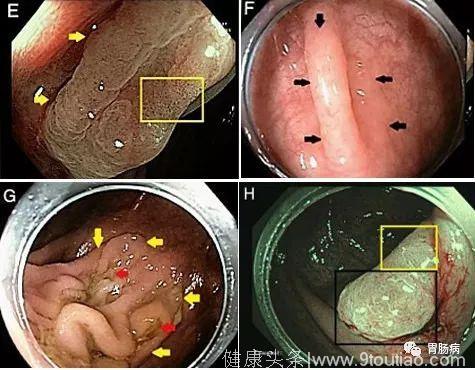
图8:E 为一SSP的NBI图像,箭头所指为肉眼可见边界,矩形方框内为腺管开口模糊,比起HP,SSP表面更不规则;F 为白光下SSP,箭头所指为病变区域;G 为一较大的SSP,表面形成皱褶,黄色箭头为病变右侧边缘,左侧边缘在该镜像下看不到,橙色箭头为病变冲洗后仍有黏液帽;H 为伴有细胞异型性的SSP,黑色边框区域内为传统腺瘤,黄色边框区域内为锯齿状病变。
推荐对近端到乙状结肠、直乙交界处结肠>5mm的所有息肉、直乙交界处结肠任何大小的传统腺瘤均行内镜下切除。绝大多数的直乙交界处≤5mm的锯齿状息肉,是增生性息肉,不是SSP,且直乙交界处≤5mm的SSP伴有细胞异型性的极少。因此,在直乙交界处≤5mm的锯齿状息肉在治疗上应单独列出,避免切除,可在结肠镜检查过程中及时行病理活检确认。筛查中应注意锯齿状息肉综合征(SPS),若锯齿状病变多发,且大小和数量达到SPS诊断标准,诊断为SPS,SPS增加了CRC的风险.
以下为WHO认定的2010年的SPS诊断标准:
近端结肠至乙状结肠至少存在5个锯齿状息肉,且其中2个直径大于10mm;分布于全结肠,数量多于20的任何大小的锯齿状息肉。
结肠镜筛查锯齿状息肉的流行率:
近端结肠的锯齿状病变(主要是HP和SSP)多中心报道为1%~18%,一项纳入1910例患者的筛查发现SSP的发病率是8.1%,0.6%的患者有细胞异型增生。
锯齿状病变的漏诊率:
2004年Harrison报道在近端结肠增生性息肉的漏诊率是59%,在结肠镜检查后的CRC中,高甲基化癌所占比例较高,意味着锯齿状病变有较高的漏诊率。染色内镜对近端结肠锯齿状病变的检出率是普通白光内镜的2倍。
增加锯齿状病变检出率的方法
延长退镜时间和使用染色内镜可增加锯齿状病变的检出率,然而高质量肠道准备、使用高清晰或NBI内镜、提前应用解痉药、应用广角内镜、翻转镜身等并不能增加近端结肠锯齿状病变的检出率。
总之,目前比起传统腺瘤至CRC途径,结肠镜检在锯齿状病变至CRC途径的检查有效性较低。然而对于锯齿状病变其他的筛查方法并不如结肠镜有效,故通过增加对锯齿状病变的认识或可有助于进一步增加其检出率。
来源:“胃肠病”微信号