小心胸前危机,一文让你变成闺蜜心中的乳腺癌专家!
除了自“摸”,你知道预防乳腺癌还有哪些措施吗?
作者|鲸鱼
来源|医学界妇产科频道
本文提要:
- 现状:胸前的危机,你不容忽视!
- 预防:不想得乳癌?赶紧学几招!
- 筛查:自摸就 OK ?筛查更靠谱!
现状:胸前的危机,你不容忽视!
在世界范围内,乳腺癌都是女性健康的一大杀手。
仅2012年,全世界就有167万名女性被诊断为乳腺癌,占女性全部癌症的25%。同一年,更有52万名女性因此不幸离世,占女性癌症死亡的15%[1]。虽说这一疾病在欧美等西方国家的发病率更高,但随着检查手段的进步和生活方式的改变,中国女性的乳腺癌的发病率在2000-2011年也是逐年上升,每年增长约3.9%[2]。2013年,乳腺癌继续在癌症发病率上拔得头筹,有近28万人不幸罹患乳腺癌,占全部癌症的17.07%,并有6.4万人死于这一疾病[3]。到了2015年,乳腺癌造成的死亡更是攀升到了近7万人,胃癌、肝癌、结直肠癌相近[2]。
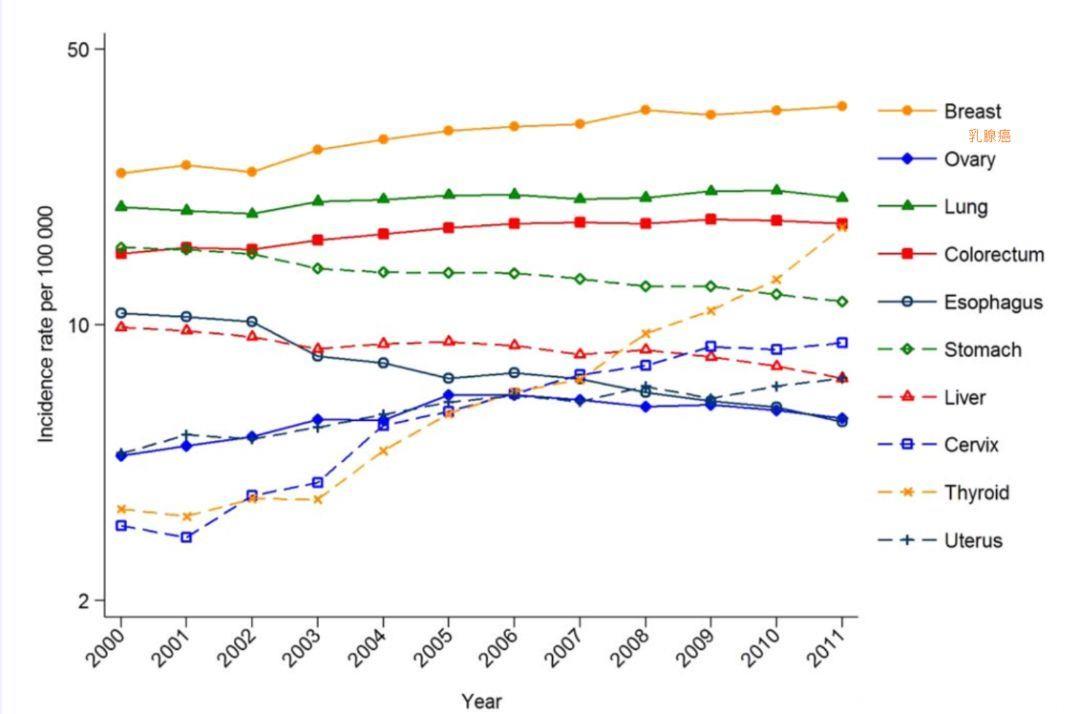
图:女性乳腺癌发病率长期稳坐第一[2]
太可怕了!说好的闺蜜一路做到八十岁呢?看来下次下午茶,我们要一起聊聊胸了!
然而,人们对于“胸前的危机”并非束手无策。
2018年全新出炉的统计数据显示,即使不幸患上乳腺癌,还是有很大的希望能够继续活下去,美国和澳大利亚乳腺癌的五年生存率高达90.2%和89.5%[4]。在这些国家,即使患上了乳腺癌,还是有很大的希望能够在孩子考进大学之后,看着他读完四年、找到工作,甚至结婚生子。
在中国,乳腺癌的治疗也在不断进步之中,2000-2004年仅有约3/4的乳腺癌患者能在诊断后活过5年,但经过十年的努力,2010-2014年中国乳腺癌的五年生存率已经增长到了83.2%[4]。

图:乳腺癌生存率,中国表现不俗[4]
还好还好,说好的好闺蜜一辈子,看来有希望了!
不过,就像聊小三,那是为了消灭小三!我们聊乳腺癌,当然也要把它掐死在襁褓之中!
预防:不想得乳癌?赶紧学几招!
想要预防乳腺癌?我们不如听听世界癌症研究基金会(World Cancer Research Fund International, WCRF)的建议。这一组织致力于预防和控制癌症,于2017年5月发布了饮食、体重、身体活动与乳腺癌关系的报告[5,6]。该报告以119项研究、1200多万名女性、26万多例乳腺癌病例为基础,对乳腺癌进行了目前最严谨、系统、全面的分析。
做女人,不仅要屹立在八卦的中心,更要为自己的健康,对世界上所有的情报了如指掌!

图:一份报告,让乳腺癌露出真面目[6]
报告以绝经为限,将乳腺癌分为绝经前和绝经后两大类型,总结了增加和降低两种乳腺癌风险的种种因素,同时根据证据等级分别阐述,最后做出了相应的推荐。
■ 绝经前乳腺癌

图:绝经前乳腺癌预防及风险因素总结[6]

■ 绝经后乳腺癌:

图:绝经后乳腺癌预防及风险因素总结[6]

虽然有一些证据表明在绝经前超重或肥胖会降低绝经前乳腺癌的风险,但在未来会增加的绝经后乳腺癌的风险。同时,发表在CA Cancer J Clin上的研究也指出,肥胖与乳腺癌的较高的发病风险有关,并且会使疾病预后变差[7]。因此,我们当然没有必要去刻意变胖。另外,月经初潮年龄早、绝经年龄晚、初产年龄大、致密型乳腺、口服避孕药、高脂饮食、吸烟熬夜等因素也可能增加乳腺癌的风险。

图:饮食、营养、运动和癌症预防[8]
对于类似的纠结,在报告中WCRF也给出了他们的推荐[6]:保持健康的体重、多多运动、健康饮食、限制饮酒。同时,也应该参考预防癌症的一般建议[8],包括:
- 尽量将体重保持在健康范围内的低值;
- 每天运动至少30分钟,少坐;
- 避免高热量食物和含糖饮料,尤其是高脂、高糖、低纤维的加工食品;
- 多吃全谷物、蔬菜、水果和豆类;
- 控制红肉的摄入,尽量避免加工肉类;
- 为了预防癌症,不要喝酒;
- 食盐的摄入每日不超过六克,避免吃发霉的谷物;
- 为了预防癌症,应当健康饮食,而不是依赖膳食补充品;
- 如果可以,母乳喂养至少六个月;
- 癌症治疗后,应当遵循以上的癌症预防建议。
做到了以上这几点,能够一定程度上降低乳腺癌以及其他癌症的风险。同时,你的健康值得双保险,筛查也同样值得你去了解。
诶?你的闺蜜说筛查只要每月再自摸一下就OK了?
NO,NO,NO!筛查可没那么简单!
筛查:自摸就 OK ?筛查更靠谱!
筛查不简单?那我就不查了!搞得那么复杂,费钱费力,倒不如多买两个包包开心一下呢!
话可不能这么说,乳腺癌筛查能够有效的降低乳腺癌的死亡率。

图:筛查治疗明显降低乳腺癌死亡率[9]
不信你看!发表在JAMA的研究显示,美国乳腺癌的筛查和治疗手段在2012年降低了49%的乳腺癌死亡率,在降低的部分中,筛查手段就贡献了37%[9]!但在这方面,中国可就有些落后了。近三十年来,中国乳腺癌的死亡率逐渐上升[10],而美国女性的乳腺癌死亡率自1990年以来却一直在下降[9]。可是,美国人民靠的不是什么“黑科技”。技术,中国也不差的!我们缺少的,更多是及时筛查的觉悟!关于筛查的意义,具体可看:行动起来!JAMA这项跨越12年的研究证实,筛查可大大降低乳腺癌死亡率!
在我国,筛查主要可以参考《中国抗癌协会乳腺癌诊治指南与规范(2017版)》[11],其中将筛查分为机会性筛查和群体性筛查两种:
机会性筛查是妇女个体主动或自愿到提供乳腺筛查的医疗机构进行相关检查,一般建议40岁开始,但对于一些乳腺癌高危人群可将筛查起始年龄提前到40岁以前。
群体筛查是社区或单位实体有组织地为适龄妇女提供乳腺检查,国内暂无推荐年龄,国际上推荐 40~50岁开始。
具体到每个人,则需要考虑自身的遗传背景和既往病史分类讨论。对于一般人群,主要根据年龄选择不同的筛查方式:

图:一般人群根据年龄筛查[11]
而对于乳腺癌高危人群,就更应将筛查提早到40岁之前,频率也应该增加到每年1次,手段上除了乳腺X线检查之外,还可以应用MRI等更多、更新的手段。
那么,哪些人群需要更加关注自己的乳腺健康呢?
乳腺癌高危人群主要包括★★★:
■ 既往有乳腺导管或小叶不典型增生或小叶原位癌(lobular carcinoma in situ,LCIS)的患者。
■ 既往行胸部放疗的人群。
■ 有明显的乳腺癌遗传倾向者。

图:乳腺癌遗传高危人群[11]
以上三种高危人群要注意啦!
好啦!姐妹们!下次不约逛街了,一起约个乳腺筛查吧!
参考文献:
[1] Torre, L. A., Bray, F., Siegel, R. L., Ferlay, J., Lortettieulent, J., & Jemal, A. (2015). Global cancer statistics, 2012. Ca A Cancer Journal for Clinicians, 65(2), 87-108. doi: 10.3322/caac.21262.
[2] Chen, W., Zheng, R., Baade, P. D., Zhang, S., Zeng, H., & Bray, F., et al. (2016). Cancer statistics in china, 2015. Ca A Cancer Journal for Clinicians, 66(2), 115-32. doi: 10.3322/caac.21338.
[3] Wanqing Chen, Rongshou Zheng, Siwei Zhang, Hongmei Zeng, Changfa Xia, & Jie He et al. (2017). Cancer incidence and mortality in China, 2013. Cancer Letters, 401, 63-71. doi: 10.1016/j.canlet.2017.04.018.
[4] Claudia Allemani, Tomohiro Matsuda, Veronica Di Carlo, Rhea Harewood, Melissa Matz, & CONCORD Working Group, et al. (2018). Global surveillance of trends in cancer survival 2000–14 (CONCORD-3): analysis of individual records for 37 513 025 patients diagnosed with one of 18 cancers from 322 population-based registries in 71 countries. Lancet, published online Jan 30, 2018. doi:10.1016/ S0140-6736(17)33326-3.
[5] World Cancer Research Fund International/American Institute for Cancer Research. Research we fund, Continuous Update Project findings & reports, Breast cancer. Available at: https://www.wcrf.org/int/research-we-fund/continuous-update-project-findings-reports/breast-cancer Last assessed on 2018-03-03.
[6] World Cancer Research Fund International/American Institute for Cancer Research. Continuous Update Project Report: Diet, Nutrition, Physical Activity and Breast Cancer. 2017. Available at: https://www.wcrf.org/sites/default/files/Breast-Cancer-2017-Report.pdf All CUP reports are available at: wcrf.org/cupreports Last assessed on 2018-03-03.
[7] Manuel Picon-Ruiz, Cynthia Morata-Tarifa, Janeiro J. Valle-Goffin, Eitan R. Friedman, Joyce M. Slingerland. (2017). Obesity and adverse breast cancer risk and outcome: Mechanistic insights and strategies for intervention. CA Cancer J Clin 2017;67:378–397. doi: 10.3322/caac.21405.
[8] World Cancer Research Fund International/American Institute for Cancer Research. Research we fund, Our Cancer Prevention Recommendations. Available at: https://www.wcrf.org/int/research-we-fund/our-cancer-prevention-recommendations Last assessed on 2018-03-03.
[9] Plevritis S. K., Munoz D., Kurian A. W., et al. (2018). Association of Screening and Treatment With Breast Cancer Mortality by Molecular Subtype in US Women, 2000-2012. JAMA, 2018;319(2):154-164. doi:10.1001/jama.2017.19130.
[10] Fan L., Strasser-Weippl K., Li J. J., et al. (2014). Breast cancer in china. Lancet Oncology, 2014;15(7), e279-89. doi: 10.1016/S1470-2045(13)70567-9.
[11] 中国抗癌协会乳腺癌专业委员会. (2017). 中国抗癌协会乳腺癌诊治指南与规范(2017版). 中国癌症杂志, 27(9), 695-760. doi: 10.19401/j.cnki.1007-3639.2017.09.004.