子宫内膜癌的临床表现
子宫内膜癌是发生于子宫内膜的一组上皮性恶性肿瘤,好发于围绝经期和绝经后女性。子宫内膜癌是最常见的女性生殖系统肿瘤之一,每年有接近20万的新发病例,并是导致死亡的第三位常见妇科恶性肿瘤(仅次于卵巢癌和宫颈癌)。其发病与生活方式密切相关,发病率在各地区有差异,在北美和欧洲其发生率仅次于乳腺癌、肺癌、结直肠肿瘤,高居女性生殖系统癌症的首位。在我国,随着社会的发展和经济条件的改善,子宫内膜癌的发病率亦逐年升高,目前仅次于宫颈癌,居女性生殖系统恶性肿瘤的第二位。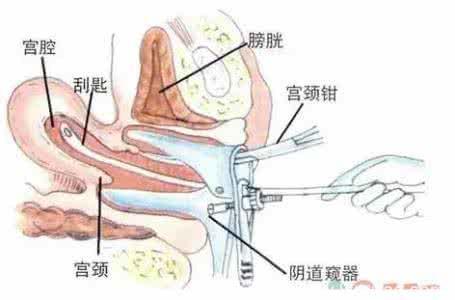
病因
子宫内膜癌的原因迄今尚不明确,一般认为,子宫内膜癌根据发病机制和生物学行为特点可分为雌激素依赖型(I型)和非雌激素依赖型(II型)。雌激素依赖型子宫内膜癌绝大部分为子宫内膜样癌,少部分为黏液腺癌;非雌激素依赖型子宫内膜癌包括浆液性癌,透明细胞癌等。
临床表现
1.症状
极早期患者可无明显症状,仅在普查或妇科检查时偶然发现。一旦出现症状,多表现为:
(1)出血 不规则阴道出血是子宫内膜癌的主要症状,常为少量至中等量的出血。在年轻女性或围绝经期妇女常误认为是月经不调而被忽视。在绝经后女性多表现为持续或间断性阴道出血。有些患者仅表现为绝经后少量阴道血性分泌物。晚期患者在出血中可能混有烂肉样组织。
(2)阴道排液 部分患者有不同程度的阴道排液。在早期可表现为稀薄的白色分泌物或少量血性白带,如果合并感染或癌灶坏死,可有脓性分泌物伴有异味。有时阴道排液中可伴有组织样物。
(3)疼痛 癌灶和其引发的出血或感染可刺激子宫收缩,引起阵发性下腹痛。绝经后女性由于宫颈管狭窄导致宫腔分泌物引流不畅,继发感染导致宫腔积脓,患者可出现严重下腹痛伴发热。肿瘤晚期时癌组织浸润穿透子宫全层,或侵犯子宫旁结缔组织、宫颈旁韧带、膀胱、肠管或浸润压迫盆壁组织或神经时可引起持续性,逐渐加重的疼痛,可同时伴腰骶痛或向同侧下肢放射。
(4)腹部包块 早期内膜癌一般不能触及腹部包块。如内膜癌合并较大子宫肌瘤,或晚期发生宫腔积脓、转移到盆腹腔形成巨大包块(如卵巢转移时)时可能在腹部触及包块,一般为实性,活动度欠佳,有时有触痛。
(5)其他 肿瘤晚期病灶浸润压迫髂血管可引起同侧下肢水肿疼痛;病灶浸润压迫输尿管引起同侧肾盂、输尿管积水,甚至导致肾萎缩;持续出血可导致继发贫血;长期肿瘤消耗可导致消瘦、发热、恶病质等全身衰竭表现。
2.体征
(1)全身表现 早期患者可无临床症状。但很多患者同时合并肥胖、高血压和/或糖尿病;长期出血患者可继发贫血;合并宫腔积脓者可有发热;晚期患者可触及腹部包块,下肢水肿或出现恶病质状态。晚期患者可于锁骨上、腹股沟等处触及肿大或融合的淋巴结等转移灶。
(2)妇科检查 早期患者常无明显异常。宫颈常无特殊改变,如果癌灶脱落,有时可见癌组织从宫颈口脱出。子宫可正常或大于相应年龄,合并肌瘤或宫腔积脓时,子宫可有增大。晚期宫旁转移时子宫可固定不动。有卵巢转移或合并分泌雌激素的卵巢肿瘤时卵巢可触及增大。
检查
1.B超检查
B超检查可以了解子宫大小、子宫内膜厚度、有无回声不均或宫腔内赘生物,有无肌层浸润及其程度等,其诊断符合率达80%以上。由于子宫内膜癌患者肥胖者甚多,因此经阴道超声比经腹部超声更具优势。由于B超检查方便及无创,因此成为诊断子宫内膜癌最常规的检查,也是初步筛查的方法。
2.分段诊刮
是确诊子宫内膜癌最常用、最有价值的方法。不仅可以明确是否为癌,子宫内膜癌是否累及宫颈管,还可鉴别子宫内膜癌和子宫颈腺癌,从而指导临床治疗。对于围绝经期阴道大量出血或出血淋漓不断的患者,分段诊刮还可以起到止血的作用。分段诊刮的标本需要分别标记送病理学检查,以便确诊或排除子宫内膜癌。
3.宫腔镜检查
宫腔镜下可直接观察宫腔及宫颈管有无癌灶存在,癌灶部位、大小、病变范围,及宫颈管有否受累等;直视下对可疑病变取材活检,有助于发现较小的或较早期的病变,减少了对子宫内膜癌的漏诊率。宫腔镜直视下活检准确率接近100%。宫腔镜检查和分段诊刮均有发生出血、感染、子宫穿孔、宫颈裂伤、人流综合反应等并发症,宫腔镜检查尚有发生水中毒等风险。对于宫腔镜检查是否可导致子宫内膜癌播散尚有争议,目前大部分研究认为宫腔镜检查不会影响子宫内膜癌的预后。
4.细胞学检查
可通过宫腔刷、宫腔吸引涂片等方法获取子宫内膜标本,诊断子宫内膜癌,但其阳性率低,不推荐常规应用。
5.磁共振成像(MRI)
MRI可较清晰地显示子宫内膜癌的病灶大小、范围,肌层浸润以及盆腔与腹主动脉旁淋巴结转移情况等,从而较准确估计肿瘤分期。CT对于软组织的分辨率略低于MRI,因此在具有条件的医院,应用MRI术前评估者较多。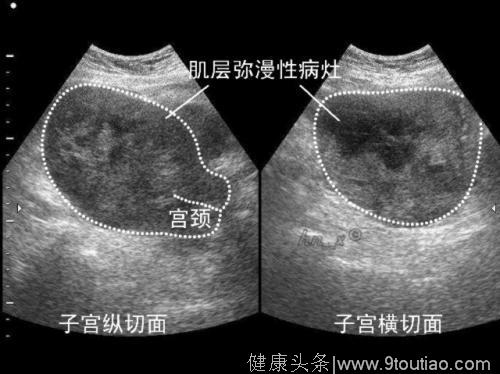
6.肿瘤标志物CA125
在早期内膜癌患者中一般无升高,有子宫外转移者,CA125可明显升高,并可作为该患者的肿瘤标志物,检测病情进展和治疗效果。
诊断
根据患者的病史、症状和体征,常提示临床医生高度警惕子宫内膜癌。确诊内膜癌的依据是组织病理学检查。
1.病史和临床表现
对于绝经后阴道出血、围绝经期异常出血或排液的患者,必须首先排除内膜癌和宫颈癌后才能按照良性疾病处理。对具有如下高危因素的患者尤应高度重视:有子宫内膜癌发病高危因素者,如伴有高血压、糖尿病、肥胖的患者,多囊卵巢综合症、不育,绝经延迟者;有长期应用雌激素、他莫西芬或有其他雌激素增高的疾病史者;有乳腺癌、子宫内膜癌家族史者。
2.相关检查
结合B超、宫腔镜检查、细胞学检查及MRI等辅助检查进行诊断。
鉴别诊断
子宫内膜癌最常见的症状是绝经后出血或围绝经期出血,因此需与其他引起阴道出血的疾病相鉴别:
1.功能失调性子宫出血
围绝经期功血以经期延长、经量增多或阴道不规则出血为特点,与子宫内膜癌症状相同,因此对于此类患者,即使妇科检查无阳性发现,亦应行分段诊刮病理学检查排除内膜癌变方可对症治疗。对于存在阴道不规则出血的年轻女性,特别是合并不孕、月经稀发或多囊卵巢综合症的患者亦应谨慎,如B超子宫内膜增厚或回声不均,亦应行分段诊刮排除子宫内膜癌或癌前病变。
2.老年性阴道炎
常见于绝经后女性,表现为血性白带。查体阴道黏膜萎缩变薄,充血,有出血点,伴炎性分泌物,对症治疗后可好转。对此类患者,需先行B超排除内膜病变、宫颈细胞学检查排除宫颈病变后方可按老年性阴道炎处理。
3.老年性子宫内膜炎合并宫腔积脓
常表现为阴道排出脓液、血性或脓血性排液,患者可有发热,子宫多增大变软,有压痛。扩张宫口后有脓液流出,分段诊刮仅见炎性浸润组织。对于老年女性,宫腔积脓常与子宫颈管癌或子宫内膜癌并存,鉴别时必须注意。
4.子宫内膜息肉或黏膜下子宫肌瘤
表现为月经过多或经期延长,或出血同时伴有阴道排液或血性分泌物,临床表现与内膜癌十分相似。可行B超,宫腔镜检查及息肉或肌瘤切除以及分段诊刮确诊并治疗。
5.宫颈管癌、子宫肉瘤及输卵管癌
与内膜癌一样,同样表现不规则阴道流血及排液。宫颈管腺癌可有宫颈管增粗、变硬呈桶状,可通过分段诊刮、病理学检查及免疫组化确诊。子宫肉瘤有子宫短期内增大,变软,查体触及子宫包块,彩色超声多普勒检查有助诊断。输卵管癌以阵发性阴道排液、阴道出血、腹痛为主要症状,查体可触及附件区包块,B超或腹腔镜检查有助确诊。
治疗
子宫内膜癌的治疗原则,应根据患者的年龄、身体状况、病变范围和组织学类型,选择适当的治疗方式。因内膜癌绝大多数为腺癌,对放射治疗不甚敏感,故治疗以手术为主,其他尚有放疗、化疗及药物(化疗、激素等)等综合治疗。早期患者以手术为主,按照手术-病理分期的结果及复发高危因素选择辅助治疗;晚期患者采用手术、放疗与药物在内的综合治疗。
1.手术
手术是子宫内膜癌最主要的治疗方法。对于早期患者,手术目的为手术-病理分期,准确判断病变范围及预后相关,切除病变的子宫和可能存在的转移病灶,决定术后辅助治疗的选择。手术步骤一般包括腹腔冲洗液检查、筋膜外全子宫切除、双侧卵巢和输卵管切除、盆腔淋巴结清扫+/-腹主动脉旁淋巴结切除术。对于低危组(Ia期,G1-2)的患者是否需行淋巴结清扫术尚有争议,支持者认为术前、术后病理类型和分化程度可能不一致,且术中冰冻对肌层浸润判断也可能有误差;反对者认为早期癌淋巴结转移率低,不行淋巴结清扫可以避免更多手术并发症。手术可采用开腹或腹腔镜来完成。对II期患者,术式应为改良子宫广泛切除(子宫颈癌子宫切除术II类术式),应行盆腔淋巴结和腹主动脉旁淋巴结清扫术。术后根据复发因素再选择放疗。III期或IV期亦应尽量缩瘤,为术后放化疗创造条件。相当一部分早期子宫内膜癌患者可仅通过规范的手术即得以治愈,但对经手术-病理分期具有复发高危因素的或者晚期患者,术后需要给予一定的辅助治疗。由于子宫内膜癌患者常年纪较大,且有较多合并症,如高血压、糖尿病、肥胖以及其他心脑血管疾病等,因此对于具体患者需要详细评估其身体耐受情况,给予个体化治疗。
2.放疗
是治疗子宫内膜癌有效的方法之一。单纯放疗仅适用于年老体弱及有严重内科合并症不能耐受手术或禁忌手术者,以及Ⅲ期以上不宜手术者,包括腔内及体外照射。术前放疗很少采用,但对于阴道大量出血,一般情况差、合并症多、短期内无法耐受手术的患者可以先行放疗止血并控制疾病进展。待患者一般情况好转后可行全子宫+双附件切除术。术前放疗以腔内放疗为主。术后辅助放疗在临床应用较多,术后放疗指征:手术探查有淋巴结转移或可疑淋巴结转移;子宫肌层浸润大于1/2或G2,G3;特殊组织学类型,如浆液性癌、透明细胞癌等;阴道切缘癌残留等。上述前三种情况给予全盆腔照射,最后一种情况需补充腔内放疗。目前放疗多合并化疗增敏,又称为放化疗。
3.化疗
化疗很少单独应用于子宫内膜癌的治疗,多用于特殊类型的子宫内膜癌,如浆液性、透明细胞癌等;或是复发病例;或是具有复发高危因素的手术后患者,如G3,ER/PR阴性者。化疗中主要应用的药物有铂类、紫杉醇以及阿霉素类药物,如多柔比星等。目前多采用联合化疗,化疗方案有AP、TP、TAP等。
4.激素治疗
适应证:晚期或复发患者;保留生育能力的子宫内膜癌患者;保守性手术联合大剂量孕激素保留卵巢功能;具有高危因素患者的术后辅助治疗。禁忌证:肝肾功能不全;严重心功能不全;有血栓病史;糖尿病患者;精神抑郁者;对孕激素过敏者;脑膜瘤患者。目前尚无公认的孕激素治疗方案,一般主张单独应用大剂量孕激素,如醋酸甲羟孕酮、醋酸甲地孕酮、17-羟已酸孕酮、和18-甲基炔诺酮等。一般认为应用时间不应少于1~2年。大剂量孕激素在病理标本免疫组化孕激素受体阳性者中效果较好,对保留生育功能者有效率可达80%,对治疗晚期或复发患者总反应率为15%~25%。对于孕激素受体阴性者可加用三苯氧胺,逆转受体阴性情况,提高治疗效果。孕激素类药物常见的副反应有轻度水钠潴留和消化道反应,其他可有高血压、痤疮、乳腺痛等。
5.中医药治疗
手术和放化疗后可给予患者中医中药治疗,固本扶正,提高患者的机体免疫力。
预防
1.因子宫内膜癌病因尚不明确,目前尚不能预防其发生,因此,重点应放在早期发现、早期治疗上。对绝经后出血,更年期月经紊乱应注意排除子宫内膜癌的可能,对年轻妇女月经紊乱治疗无效者,亦应及时做B超检查和子宫内膜检查。重视子宫内膜癌的癌前病变,对已证实有子宫内膜不典型增生等癌前病变者,根据患者情况宜行全子宫切除术,有生育要求者应及时给予大剂量孕激素治疗并监测病情变化。
2.严格掌握激素替代治疗的适应证,并合理使用,对更年期及绝经后妇女更应慎用。对有子宫的妇女,在应用雌激素的同时宜适当应用孕激素保护子宫内膜,并严密监测。
3.改变生活习惯,节制饮食,加强锻炼,通过控制高血压、糖尿病、肥胖等“富贵病”的发生减少子宫内膜癌的发病率。