临床必读笔记: 子宫内膜癌
1. 子宫内膜癌也称子宫体癌,多发生于绝经后女性,在我国约占妇科恶性肿瘤的 20%~30%,仅次于宫颈癌。
2. 子宫内膜癌发病原因不明,其发病高危因素包括:(1)长期的雌激素刺激;(2)肥胖、高血压、糖尿病(子宫内膜癌综合征);(3)初潮早、绝经迟、不孕不育及月经失调等;(4)遗传因素;(5)长期服用他莫昔芬。
3. 子宫内膜癌的主要病理类型为腺癌,其中子宫内膜样腺癌最常见(60%~65%),又称 I 型子宫内膜癌。
4. 子宫内膜癌症状:(1)阴道出血:a. 绝经后阴道出血(主要症状);b. 围绝经期月经紊乱或月经不调;c. 一般为无接触性出血;(2)阴道不正常排液;(3)下腹部疼痛及其他症状。
子宫内膜癌的诊治
1. 内膜组织学检查是内膜癌确诊及肿瘤学分级的依据。子宫内膜癌患者 CA125 可能升高,其对诊断及术后病情监测有一定参考价值。
2. 子宫内膜癌以 FIGO2009 手术病理分期为标准,但仅限于初始手术治疗的病例,对于无法手术仅行放化疗或行术前放疗的病例,仍采用 1971 年的临床分期。
3. 子宫内膜癌的预后高危因素包括:(1) G3 级肿瘤(分化差);(2)肌层浸润>50%;(3)淋巴脉管间隙浸润;(4)非内膜样癌组织类型(浆液性、透明细胞、未分化、小细胞、间变性等);(5)宫颈间质浸润。
4.Ⅰ期无论有无切除淋巴结,低危患者(Ⅰ期、G1 或 G2、无肌层浸润或浸润浅肌层)和仅有一个高危因素患者不需要辅助放疗。
5.Ⅰ期中危患者(至少有 2 项高危因素:年龄>60 岁、深肌层浸润、G3、浆液性或透明细胞癌、淋巴脉管间隙浸润)单纯阴道近距离照射比 EBRT 更具优势。
6.Ⅰ期高危患者(有 3 个或 3 个以上高危因素)、Ⅱ 期或 Ⅲ 期患者,辅助化疗加或不加 EBRT,目前尚无定论。
7.Ⅰ期患者术后常规增加孕激素治疗对提高生存率没有显著效果。
8.Ⅰ期子宫内膜癌患者,淋巴结切除术对其总生存率和无复发生存率没有影响。
9.Ⅰ期子宫内膜癌患者,无论存在低、中或高危因素,术后辅助放疗可以减少盆腔复发,但不影响生存率。
10. 阴道近距离照射能有效减少具有高危因素患者的阴道复发。
11. Ⅱ 期发现有明显宫颈浸润患者,推荐根治性子宫切除术加双侧盆腔淋巴切除术和选择性腹主动脉旁淋巴结切除术(缺乏证据支持)。
12. 目前尚没有针对 Ⅱ 期患者术后辅助放疗的随机对照研究。
13. Ⅲ 期患者大部分可选择手术治疗,完整切除所有转移病灶,术后加盆腔外照射和(或)化疗。
14. GOG-184 试验纳入Ⅲ 期和残留病灶大于 2 cm 的子宫内膜癌患者,旨在评价术后全盆腔放射治疗然后给予 6×AP(阿霉素 + 顺铂)或 6×TAP(紫杉醇 + 阿霉素 + 顺铂)的疗效。结果显示三药联合方案并没有提高 PFS,却增加了毒性(GOG-184 试验与 GOG-177 试验在 PFS 上存在差异,需进一步分析)。
15. 阴道或有宫旁浸润受累无法手术切除的 Ⅲ 期患者, 最好选择盆腔外照射放疗作为初始治疗。
16. 腹腔播散为主的 Ⅳ 期患者,能达到无病灶残留的减灭术才有获益,有腹腔外转移证据的患者通常使用以铂类为基础的全身化疗,G1 级和(或)雌激素受体阳性则可以采用激素治疗。
17. GOG-177 试验比较 8×TAP(紫杉醇 + 阿霉素 + 顺铂)和 8×AP(阿霉素 + 顺铂)的疗效,结果显示:TAP 方案在 RR、PFS 及中位 OS 均有显著提高,但由于 TAP 方案毒性太大,需化疗第 4 天常规应用 G-CSF(尽管使用了生长因子,还是出现了治疗相关性死亡)。
18. GOG-0209 试验旨在评价 TC 方案(卡铂 + 紫杉醇)和 TAP 方案(紫杉醇 + 阿霉素 + 顺铂)的疗效,结果显示:TC 非劣效于 TAP 且副作用更低,TC 化疗方案已成为 Ⅲ/Ⅳ 期子宫内膜癌的标准辅助化疗方案。
19. 体积超过 1 mm3 的肿瘤,必须依赖生成新的血管,研究发现 VEGF 过表达与包括子宫内膜癌在内的大部分妇科恶性肿瘤预后不良相关。
20. 目前贝伐单抗用于子宫内膜癌的治疗均为 II 期临床研究:
(1)贝伐单抗单药用于复发性或者持续性子宫内膜癌,结果显示:13.5% 获得临床缓解,40.4% 疾病稳定 6 个月;
(2)贝伐单抗 +TC(紫杉醇和卡铂)方案,用于晚期或复发的有可测量病灶的子宫内膜癌, 15 例患者中有 14 例在 6 个月内疾病无进展。
21. 无法接受手术治疗的患者腔内近距离照射可达到 70% 以上的治愈率;淋巴结受累等高危因素存在的情况下,可以联合盆腔外照射。放疗可较好控制Ⅰ期和 Ⅱ 期内膜癌,降低复发率。
22. 35 岁以下的子宫内膜癌较少见, 且 G1 级子宫内膜癌也易与重度子宫内膜不典型增生相混淆,因此育龄妇女诊断子宫内膜癌应慎重。
23. Ⅲ 期和腹腔残留病灶直径小于 2 cm 的患者,化疗优于全盆腔放疗。
24. 保留生育功能只适用于子宫内膜样腺癌,条件为:
(1)分段诊刮标本病理类型为子宫内膜样腺癌,G1 级;
(2) MRI 检查(首选)或经阴道超声检查发现病灶局限于子宫内膜;
(3)影像学检查未发现可疑的转移病灶;
(4)无药物治疗或妊娠的禁忌证;
(5)经充分咨询了解保留生育功能并非子宫内膜癌的标准治疗方式,患者在治疗前需咨询生育专家;
(6)对合适的患者进行遗传咨询或基因检测;
(7)可选择甲地孕酮、 醋酸甲羟孕酮和左炔诺孕酮宫内缓释系统;
(8)治疗期间每 3~6 个月分段诊刮或取子宫内膜活检,若子宫内膜癌持续存在 6~9 个月,则行全子宫 + 双附件切除 + 手术分期; 若 6 个月后病变完全缓解, 鼓励患者受孕,孕前持续每 3~6 个月进行内膜取样检查,若患者暂无生育计划,予孕激素维持治疗及定期监测;
(9)完成生育后或内膜取样发现疾病进展,即行全子宫 + 双附件切除;
(10)9 个条件必须全部符合才能保留生育功能。 25. 子宫内膜癌患者前 2~3 年每 3~6 个月随访 1 次,以后每 6~12 个月随访 1 次;对于Ⅰ期患者来说,无症状阴道复发只有 2.6%,2016 版 NCCN 指南对术后无症状患者不再推荐阴道细胞学检查。
26.Ⅰ期和 Ⅱ 期患者术后复发率约 15%,其中 50%~70% 的复发有症状,孤立的阴道复发经放疗后 5 年生存率达 50%~70%。超出阴道或盆腔淋巴结复发预后较差。
27. 全身治疗包括激素治疗和化疗,主要用于复发、转移或高危患者。激素治疗包括甲地孕酮 / 他莫西芬(两者可交替使用)、 孕激素类、芳香化酶抑制剂、 他莫昔芬等, 仅适用于分化好、ER/PR 阳性的子宫内膜样腺癌。
附:子宫内膜样腺癌 I、Ⅱ、Ⅲ 期患者术后处理

子宫内膜样腺癌 I 期患者术后处理
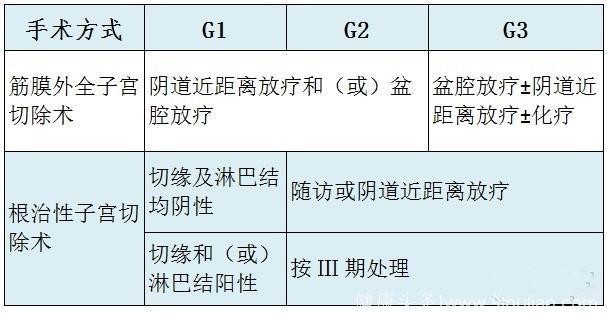
子宫内膜样腺癌 Ⅱ 期患者的术后处理
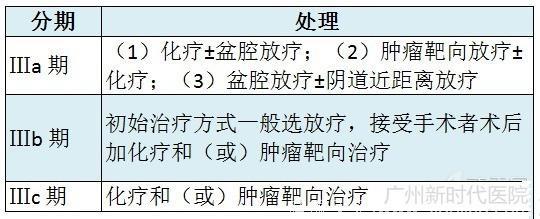
子宫内膜样腺癌 Ⅲ 期患者的术后处理