耽误了2年,她的乳腺癌还有治愈的可能吗?
本文为 MORE Health爱医传递为患者提供医疗服务的真实案例内容,经中美专家及患者同意后发布。为保护患者隐私,所有出现人名均做隐私处理,且就诊时间均有所调整。在世界的每一个地方,都有人在与癌抗争。请分享你的故事,让更多的人不再恐慌。
我们讲了很多病例故事,都是国内的患者找美国的医生会诊,大家可能会产生这样一个错觉,认为中美差距比较大,国内的医生需要美国的医生来指点。
这个不但是错觉,而且是一个错误的认识。
在任何一个国家,有好人,也有坏人;有水平高的医生,也有水平差的。
今年4月,《新英格兰医学杂志》就报道了一个病例:美国芝加哥的一个没工作、没保险的60岁患者,被社区医院误诊为感染,用抗生素打发走人。后来病情恶化,才做了钼靶检查。然后社区医院的普通外科医生直接手术活检,发现是乳腺癌,建议乳房全切及腋窝淋巴结清扫术。
幸而该案例被一个公益组织看到,经过大医院肿瘤外科医生进行会诊,认为患者属于3期浸润性导管癌,其实只需要穿刺活检,不需要手术活检,而治疗也不需要做乳房全切1。
所以,哪儿的医生不是关键,关键是要有经验的专家。
什么样的病例需要会诊呢?一般都是疑难杂症,如果不是遇到难题,谁会愿意满世界找专家来解决呢?我们报道这些病例,是希望通过这种会诊和交流,可以把美国和世界上最好最新的医学经验,带到中国。
医学其实是在一个不断进步的科学,只有不断推陈出新,才能有生命力。而正因为医学是科学,有时候并不可能有一个绝对正确的治疗方案,而且在很多时候,同样的病情,可能有不同的解决方案。
即便在美国,其实也有“第二诊疗意见”这样的操作,寻求这种帮助的患者,不见得完全就是认为前面看的医生不行,很多时候就是想知道是否还有其他的可能性。
今天这个病例故事,就发生在美国,患者找了第二意见之后,又找了第三意见。
01莲姐45岁,是一个住在美国的华人,无生育史,除了有点儿高血压,身体微微有一点胖(BMI 26),其他健康情况良好。
但是,在例行的钼靶筛查中,发现了问题。再次钼靶诊断之后,确认是有一个肿块。
莲姐还做了超声检查。从超声结果上看,莲姐左乳上有一个不规则的肿块,4.4厘米大,这也正是钼靶检查看到的肿块。此外,附近还有两个小的结节,一个7毫米,另一个6毫米。
莲姐看了当地的一个乳腺外科医生A。
当第一次听A医生说需要做活检进行病理鉴定的时候,莲姐是拒绝的,因为莲姐见医生的目的,只是想亲耳听医生给这样一个说法:啥事都没有,回家歇着吧。
莲姐心里特别希望这是虚惊一场。

于是,A医生对莲姐进行了触诊。莲姐坐立式,双手先上举,再下垂。
从外表看,莲姐乳房皮肤没有破损,乳头也没有分泌物,右侧乳房没有问题,但是在左侧乳房靠近乳头的外侧,能摸到一个大约4.5厘米的肿块。这个肿块很硬、边缘不规则,是一个不会动的肿块。挤压肿块的时候,莲姐并没有痛感。
这个手感,就是典型的乳腺癌的手感。
在左乳附近,还能摸到一个肿大的淋巴。
A医生不但无法告诉莲姐这是虚惊一场,而且从触诊来看,极大的可能性就是乳腺癌。但是,到底是不是癌,必须要进行活检,完成病理检查。
莲姐也拿到了核磁扫描报告,从检查结果上看,肿块的最大直径有7厘米!
这是非常大的肿瘤了!
在仔细问询之下,A医生发现:其实早在2年前,莲姐的检查就已经显现出了问题!如果不是家人的一再坚持,莲姐还会错过这次的诊断。
莲姐听从了A医生的建议,进行了活检。活检结果:浸润性导管癌。ER+,PR+, HER2-。淋巴结也有癌转移。
莲姐随后还做了CT检查,除了淋巴之外,没有发现其他远端转移。
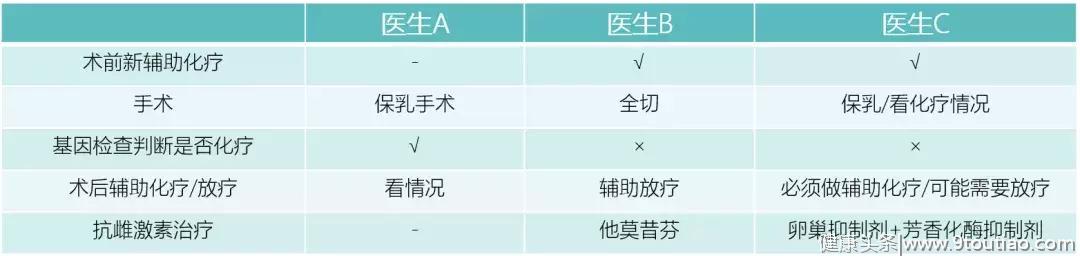
根据莲姐的病理诊断,A医生的建议是保乳手术,只切除部分乳腺。当然,因为肿瘤比较大,即使是部分切除,也要切掉60~70%乳腺组织,乳头也可能不保。手术切除的肿瘤组织和淋巴结,可以送去进行基因检查,然后决定是否进行化疗治疗。
当然,也可以进行乳房全切,这样术后可以不需要做放疗。

图/Mystic Stamp Company
02除了看地方医院的医生,莲姐也通过MORE Health 爱医传递,找了美国大牌医院的医生,想看看还有没有其他什么办法。
B医生是美国南方一个肿瘤大医院的乳腺外科医生。
B医生认为,应该先进行术前新辅助化疗,可以缩小肿瘤,然后再进行手术,但是手术要做全切,因为肿瘤太大,不激进一点都不行,而且莲姐还很年轻,值得使用比较激进一点的治疗手段,这样能够治疗得比较彻底,获得长久的生存。在手术之后,莲姐还需要接受辅助放疗,以免有漏网的癌细胞残留。同时,因为莲姐的病理结果是ER+,需要至少5年甚至更长时间的抗雌激素治疗。对于绝经前患者,抗雌激素治疗应该选用他莫昔芬。
莲姐讲述了A医生的治疗方案,对此,B医生是不认同的。
首先,莲姐属于年轻患者,肿瘤又大,这样的情况在B医生所在的医院,都会实施比较激进的治疗手段。其次,A医生说到的基因检查,应该是OncotypeDx,只适用于连淋巴结转移都没有的患者,因为这样的患者术后复发风险低,根据基因检查结果再决定是否进一步化疗。反观莲姐的情况,淋巴结已经被癌细胞侵犯,虽然只有一个,但是这个淋巴结已经完全沦陷,如果要做腋窝淋巴结超声检查的话,有可能发现更多受到侵犯的淋巴结。
所以,莲姐的化疗是必须的,可以在术前,也可以在术后,但是B医生倾向于在术前化疗,一来可以观察一下肿瘤对化疗的反应,二来可以避免癌细胞在全身转移的风险。
 03
03此后,莲姐还找了另外一个医生C,是美国北方某肿瘤医院肿瘤内科的医生。
医生C认为,莲姐至少是3期乳腺癌,建议最好把病理标本和影像学检查结果再做一个会诊,此外建议做BRCA基因检查。
外科医生报告里说淋巴结摸上去比较固定,推不动,这意味着癌细胞可能已经累及淋巴结周围的组织,或者有更多的淋巴结已经被癌细胞侵犯了。因此,新辅助化疗对患者是十分必要的。对于使用基因检查的建议,医生C也觉得没有必要,因为这个检查仅仅适用于肿瘤比较小,且没有淋巴结转移的患者。莲姐的肿瘤已经很大,淋巴结已经被侵犯,化疗是必须的。
化疗的方法推荐使用强化AC-T的方案(ddAC-T),即阿霉素(A)和环磷酰胺(C),每两周一次总共4次,接着使用紫杉醇(T),每周一次,共12次。这样化疗一共要进行20周。医生C同样建议在手术之前开始化疗,即新辅助化疗,不但可以观察肿瘤对化疗的敏感性,还可以降低手术难度,比如本来可能要做乳腺全切的,新辅助化疗后就可以保留乳房。对于莲姐这种情况,以前一般需要进行腋窝淋巴结清扫,但是现在可能只需要切除前哨淋巴结。
化疗有哪些副作用呢?阿霉素主要的副作用是心脏毒性,所以需要检查心脏功能;另外可能有乏力、骨髓抑制、贫血等副作用。对于紫杉醇来说,除了轻度的恶心、乏力以外,有些病人可能有神经损害,也有人会对药物过敏。化疗的另外一个风险是引起卵巢早衰和提早绝经,这也要注意。如果患者有生育计划,可以考虑卵巢组织冻存、冻卵,或进行试管婴儿。
在化疗和手术结束以后,ER阳性患者至少需要使用5年抗雌激素治疗,可以把复发的风险降低50%。C医生建议使用卵巢抑制加芳香化酶抑制剂的治疗,这种治疗对于年轻、绝经前女性比单纯使用他莫昔芬要好,尽管他莫昔芬已经很不错了。抗雌激素治疗一般在化疗,手术和放疗结束后才开始,不建议和化疗或者放疗同时使用。
抗雌激素治疗可能带来抑郁的风险。如果患者有孤独症的病史,最好有精神科医生参与治疗,或者使用抗抑郁药物。
此外,患者肿瘤很大,在手术切除后可能还是需要放疗,但具体事宜可以咨询放疗科医生。
 04
04莲姐看了三个美国的医生,医生的建议都不太相同。
很显然,没有哪个医生是臭皮匠,给出太离谱的建议。不同的医生可能由于视角不同,所以给出不同的建议。
为什么这些建议有所不同呢?
莲姐的病情还不是晚期,可以通过手术进行治疗,还有痊愈的机会,但是治疗的力度到底需要多大?往前一步,有可能带来太多的副作用,患者难以承担;往后一步,可能治疗不够,容易复发和转移。
B医生作为外科医生,从手术的角度看,当然是切除越完全,复发的可能性越小,尤其在目前肿瘤已经很大的情况下,即便想保乳,可能也保不了多少。为了保证获得最好的效果,B医生建议手术前后都进行化疗和放疗。
C医生是内科医生,对于药物的治疗更有信心,所以在手术方面相对保守,建议等术前化疗的效果出来做决定,能保乳就保乳。但是,在辅助化疗之后的抗雌激素治疗,C医生就比较激进,不建议使用常规的他莫昔芬,而是卵巢抑制加芳香化酶抑制剂。
C医生的建议,是基于目前的一项长期的临床研究2,3。这个研究对患者随访8年,发现如果是风险比较高的绝经前患者,在化疗之后使用卵巢抑制+他莫昔芬,无复发的比例是76.7%,而如果只使用他莫昔芬,无复发比例是71.4%。从总生存率来看,增加使用卵巢抑制,可以提高总生存率4.3个百分点4,达到89.4%。
同时,如果使用卵巢抑制+芳香化酶抑制剂, 无复发比例比卵巢抑制+他莫昔芬又增加4个百分点,但是总生存率没有继续提高5。
当然了,如果是复发风险不高的患者,使用卵巢抑制的好处就显现不出来。
虽然卵巢抑制与芳香化酶联用,治疗效果比与他莫昔芬联用要好,但是副作用也会更强一些。他莫昔芬相关的副作用是热潮和出汗,而芳香化酶更容易出现骨关节痛、阴道干涩、性趣减退。不是所有的患者都会经历这些副作用,但患者需要对风险有充分了解,才能更好地对治疗方案做出选择。
相比之下,A医生的治疗建议在各方面都非常保守,不但手术建议保乳,化疗也是要等待基因检查结果,短期来说不一定能看出有什么不妥,但是这样的保守治疗从长期来看,复发的风险很大,而一但复发,想再要获得很好的治疗效果,就比较难了。
可以看出,B医生和C医生的大体治疗方案是一致的。在综合考虑之后,莲姐决定在当地医院先做术前新辅助化疗,然后找B医生进行手术,具体手术方案根据化疗效果再定。之后再回到当地医院进行后续的辅助治疗。
乳腺癌不是一个太危险的疾病,但是需要早诊早治。
莲姐已经耽误了两年的时间,但是亡羊补牢可能还不算太晚,希望有这几个医生的建议之后,莲姐在治疗上少走弯路,早日摆脱乳腺癌的魔爪。

参考文献
1. Pallok, K., F. De Maio, and D.A.Ansell, Structural Racism — A 60-Year-OldBlack Woman with Breast Cancer. New England Journal of Medicine, 2019. 380(16): p. 1489-1493.
2. Fleming,G., et al., Abstract GS4-03: Randomizedcomparison of adjuvant tamoxifen (T) plus ovarian function suppression (OFS)versus tamoxifen in premenopausal women with hormone receptor-positive (HR+)early breast cancer (BC): Update of the SOFT trial. Cancer Research, 2018. 78(4 Supplement): p. GS4-03.
3. Lambertini,M., G. Viglietti, and E. de Azambuja, Controversiesin oncology: which adjuvant endocrine therapy is to be given to premenopausalpatients with hormone receptor-positive breast cancer? ESMO Open, 2018. 3(3): p. e000350.
4. Francis,P.A., et al., Tailoring Adjuvant EndocrineTherapy for Premenopausal Breast Cancer. N Engl J Med, 2018. 379(2): p. 122-137.
5. Pagani,O., et al., Abstract GS4-02: Randomizedcomparison of adjuvant aromatase inhibitor exemestane (E) plus ovarian functionsuppression (OFS) vs tamoxifen (T) plus OFS in premenopausal women with hormonereceptor positive (HR+) early breast cancer (BC): Update of the combined TEXTand SOFT trials. Cancer Research, 2018. 78(4 Supplement): p. GS4-02.