超全!肾癌诊断治疗要点一文总结丨世界肾脏日

关爱肾脏,吃点干货~
整理丨Chemo
来源丨医学界肿瘤频道
肾癌( RCC)在我国是第二常见的泌尿生殖系统肿瘤,发病率仅次于膀胱癌,约占成人恶性肿瘤的2%~3%。肾癌的高发年龄50~70岁,平均65岁,男女比例约2:1。
大部分肾癌为散发性,约4%患者为遗传性肾癌。遗传性肾癌的发生常常与特异性的基因改变有关。肾癌的确切病因尚不清楚,流行病学调查发现除遗传因素外,与发病相关的因素还包括吸烟、肥胖、高血压及抗高血压治疗。
1
肾癌临床表现
血尿、腰痛、腹部肿块是经典的“肾癌三联征”,但临床出现率不到15%。近年来,无症状和偶尔发现肾癌的比例逐年升高,平均占33%,主要得益于腹部B超和CT扫描检查的日益广泛应用。
约10%-40%的肾癌患者可出现副肿瘤综合征,表现为高血压、贫血、体重减轻、恶病质、发热、红细胞增多症、肝功能异常高钙血症、高血糖、血沉增快、神经肌肉病变、淀粉样变性、溢乳症、凝血机制异常等改变。
有些病例以转移灶的症状和体征为起始表现,如骨痛、咳嗽、胸痛等。
2
肾癌诊断要点
腹部B超和腹部CT扫描是诊断肾癌的主要方法,而腹部MRI扫描对于肾功能不全、超声波检查或CT检查提示下腔静脉瘤栓或肾脏肿瘤诊断不明时,具有重要的诊断和鉴别诊断价值。
肾透明细胞癌超声检查多表现为低回声或等回声,少数可呈高回声或强回声。CT平扫呈稍低或等密度结节,增强扫描时动脉期肿瘤组织显著增强,达到甚至超过腎皮质的增强程度。
实质期瘤灶强化迅速消退,密度低于肾实质,呈“快进快退”的特征性改变。而其他病理类型的肾癌(如乳头状癌或嫌色细胞癌等)CT上多强化不明显或不强化。
25%~57%的肾癌患者在确诊时已有远处转移,最常见的部位是肺、骨、淋巴结和肝。因此胸片及骨扫描检查对于确定术前分期是十分必要的。
3
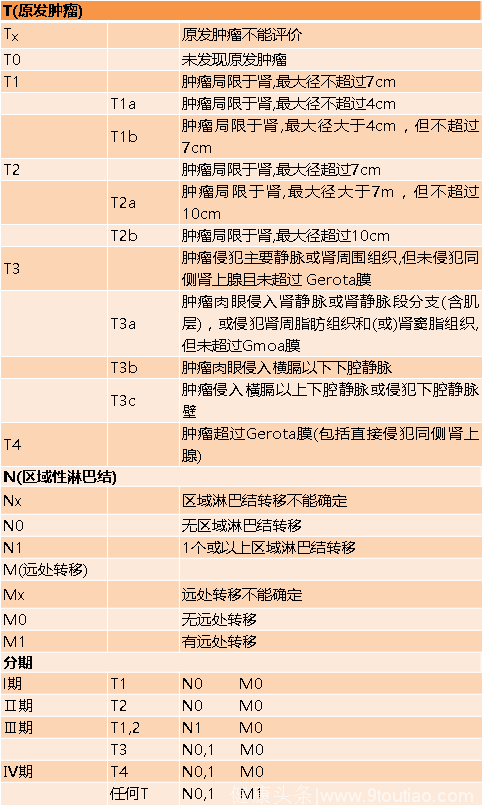
肾癌临床分期
肾癌的TNM及临床分期
4
治疗原则
Ⅰ、Ⅱ、Ⅲ期肾癌首选根治性手术切除。对于根治性手术切除后的早期和局部进展期肾癌,目前尚没有证据显示术后辅助治疗具有生存优势。即使对于有淋巴结转移或非根治性切除的患者,术后局部放射治疗亦没有确切益处。
IV期患者应采用以内科治疗为主的综合治疗。对于单发的肺或骨转移,手术切除转移灶可使部分患者获得长期生存的机会。随机对照临床研究证实,对同时伴远处转移的一般状况良好的肾癌患者,切除肾脏原发灶可提高细胞因子治疗的疗效。
对晚期肾肿瘤引起严重血尿、疼痛等症状的患者,也可通过姑息性肾切除手术达到缓解症状提高生存质量的目的。
肾癌的5年生存率分别为I期95%、Ⅱ期8%、Ⅲ期59%、Ⅳ期20%。
5
内科治疗
肾癌对传统的放、化疗抗拒,细胞因子(IFN-a和IL-2)是转移性肾癌传统的标准治疗方案。既往临床研究证实LAK细胞、TIL细胞、IFN-γ治疗转移性肾癌无明显疗效。自2005年底美国FDA批准索拉非尼用于晚期肾癌的治疗,靶向药物已成为目前转移性肾癌的标准治疗手段。目前已被批准用于转移性肾癌治疗的药物还包括舒尼替尼、替西罗莫司、贝伐珠单抗联合干扰素α、帕唑帕尼和依维莫司等。
1. 免疫治疗
免疫治疗包括IFN-α和IL-2,曾被广泛应用于转移性肾癌的治疗,虽有一定疗效但十分有限。
(1) 白介素-2( IL-2)
高剂量IL-2治疗转移性肾癌的总有效率15%-25%,CR5%-7%。所有患者的中位生存时间16.3个月,CR患者中位肿瘤缓解时间超过8年,其中部分可获得长期无病生存。
国外高剂量IL-2的用药方法:6.0~7.2×105IU/[kg(体重)·8h),15分钟内静脉注射,共14次,休9天后重复14次为一个疗程。高剂量IL-2的不良反应严重,可引起多脏器功能损害,包括严重的低血压、心肌缺血/心肌梗死、呼吸困难、消化道反应、肝肾功能异常、血小板下降、贫血、精神异常等。
早期临床研究中治疗相关的死亡率4%。高剂量1L-2需在严密的重症监护下和有经验的临床医生指导下进行,国内尚无高剂量IL-2治疗的经验。
低剂量IL-2治疗转移性肾癌的有效率10%左右,CR率低,但中位总生存时间与高剂量IL-2相近。低剂量IL-2的不良反应减轻,临床应用方便,可皮下或静脉滴注给药。
国内外低剂量1L-2的用法不一:(1.25-2.5)105IU/kg,每日1次,每周5天,连续6周为1周期;或(3~5)×106IU/m2,每日1次,每周5天;也有用至更低剂量:1×106IU/m2,每日1次,每周5天。
随机对照的临床试验结果显示,与低剂量IL-2比较,高剂量IL-2在客观缓解率以及CR患者的生存时间上具有优势,但总生存无明显差别。
(2) 干扰素-α( IFN-α)
IFN-α治疗转移性肾癌的有效率约为5%~15%,CR3%,平均缓解期约4-6个月,中位生存时于间8.5~13个月。
临床上IFN-α常采用剂量递增的方法,起始剂量3MIU,皮下注射,每周3次;1周后递增为每次6MIU,如耐受良好可进一步递增至9MIU,每周3次,共8~10周为一疗程。
研究结果表明,IFN-α联合IL-2可提高缓解率和延缓疾病进展时间,但并不提高总生存日时间。
2. 化学治疗
肾癌对化疗药物普遍抗拒,其原因与肾癌细胞高表达多药耐药基因有关。
长春碱(VLB)和氟尿嘧啶类药物是最常用的化学药物。VLB的常用剂量为0.1-0.2mg/kg,每周1次,有效率仅为1%左右。
近来的临床试验结果显示吉西他滨加或不加5-FU或卡培他滨治疗转移性肾细胞癌具有一定的疗效。多数Ⅱ期临床研究中,西他滨单药治疗肾癌的客观有效率6%~8%。吉西他滨与5-FU或卡培他滨联合应用也显示出一定的效果。
3. 靶向治疗
肾癌的靶向药物按作用靶点和机制主要分为两类:VEGF/ VEGFR抑制剂和mTOR抑制剂。80%的肾透明细胞癌细胞存在VHL基因的突变或失活而致的VEGF、PDGF、TGF-a、CaIX等基因的过度表达:导致肾癌富血管生成的特点。以VEGF/ VEGFR为靶点的抗血管生成是肾癌靶向治疗的主要策略。
对于小分子对TKI靶向药物治疗失败后的转移性肾癌,依维莫司和阿西替尼被证实可以进一步延长生存。
(1) 索拉非尼:
是一种口服的多激酶抑制剂,作用靶点包括RAF, VEGFR-2,3和 PDGFR-B、Ft3和c-Kit,具有抗血管生成和抑制肿瘤细胞增殖的双重抗肿瘤作用。多项临床试验证实,索拉非尼可以延长细胞因子失败的转移性肾透明细胞癌患者的生存。
(2)舒尼替尼( Sunitinib):
能够抑VEGFR-1,-2,-3、PDGFR-α,β、c-kit、FLT-3、RET的酪氨酸激酶活性,同样具有抗肿瘤细胞增殖和抑制血管生成的双重作用。一项随机对照Ⅲ期临床试验中,舒尼替尼线治疗转移性肾透明细胞癌的疗效显著优于传统的IFN-a。对于细胞因子治疗失败后的转移性肾癌患者,既往临床试验中,舒尼替尼也取得了不错的疗效。
(3) 贝伐珠单抗( bevacizumab):
是针对VEGF的高度人源化的单克隆抗体,能与循环中游离的VEGF结合而阻断VEGFR介导的信号传导通路,从而阻断肿瘤血管的生成。
两项随机对照的Ⅲ期临床研究一致证实了贝伐珠单抗联合IFN-α一线治疗转移性肾癌较IFN-α显著提高了有效率和延长了PFS。
(4) 替西罗莫司( temsirolimus,CCI-779):
是mTOR的抑制剂。一项多中心的随机对照Ⅲ期临床研究中,替西罗莫司一线治疗高危的转移性肾癌的PFS(5.5个月vs.3.1个月,P=0.008)和0S(10.9个月vs.7.3个月,P<0.001)均优于IFN-a单药。该研究入组的患者中还包括了非透明细胞癌,亚组分析表明替西罗莫司治疗非透明细胞癌同样具有生存优势。
(5) 依维莫司( everolimus,RAD-001):
是一种口服的m-TOR抑制剂,目前被批准用于转移性肾癌一线TKI治疗失败后的二线治疗。一项多中心双盲、随机对照Ⅲ期临床试验中,依维莫司治疗索拉非尼或舒尼替尼治疗失败后的转移性肾细胞癌的PFS为4.0个月,显著优于安慰剂组的1.9个月。
(6) 靶向药物的不良反应
肾癌靶向药物可引起广泛的不良反应,尤其是多靶点药物舒尼替尼和索拉非尼,即使是单靶点的mTOR抑制剂,替西罗莫司和依维莫司的不良反应也较其他单靶点药物如吉非替尼和厄罗替尼更为广泛。
高血压、手足皮肤反应是抗血管药物索拉非尼、舒尼替尼共同的不良反应,治疗中必须监测血压,并妥善处理。
出血也是这类药物特有的不良反应,多发生在黏膜、牙龈和甲床下。
索拉非尼对肝肾功能和血液学的毒性较轻。
但舒尼替尼可引起明显的骨髓抑制,一些针对亚洲人群的研究中Ⅲ/Ⅳ度血小板减少可达到20%以上。
舒尼替尼可引起临床和亚临床型的甲状腺功能减低,发生率可高达66%。
国外资料中舒尼替尼引起左心室射血分数降低的发生率为10%~15%;除了乏力、皮疹、贫血、黏膜炎、恶心和厌食,mTOR抑制剂还可引起代谢异常,包括高血糖、甘油三酯和胆固醇升高,间质性肺病和感染也是这类药物较常见的不良反应。
(7) 国内常用方案
索拉非尼,400mg,口服,2次/日,连续治疗至疾病进展或出现不可耐受的不良反应。
舒尼替尼,50mg,口服,1次/日,连用4周休2周为1个周期。