一例持续性发热引起的思考
作者:陈陈
发热是临床上常见的症状,我国人民习惯性的把发热叫做发烧。根据第八版诊断书上的建议,发热被定义为:由于致热源的作用使体温调定点上移而引起的调节性体温升高(超过0.5℃)。而且发热本身还受时间,季节,环境,月经,性别等影响。而临床上常见的发热原因有:
➤ 感染(如肺炎,肾盂肾炎,支气管炎等,也包括各种传染病)
➤ 结缔组织病(风湿,类风湿,SLE等)
➤ 肿瘤(肝脏占位,血液系统疾病,如白血病,HL等)
无论何种发热,在持续超过38.3℃以上时都应该适当予以降温处理,比如肛塞吲哚美辛,复方氨林巴比妥肌注等方法以尽可能的保护机体内环境的稳定。同时临床医生也应该以最快的速度找出导致发热产生的原因,只有在根除疾病源头的基础之上发热才可以得到有效的控制。可下面这一位病人却让我重新认识了发热。
患者是一名61岁男性,于2018-1-30在家中出现间断性体温升高10天就诊,在家中最高体温可达39℃,但无寒战,咳嗽咳痰,胸闷气喘等不适。曾在药店购买头孢类抗生素,但服用后出现全身广泛皮疹遂停用,后改用磺苄西林钠,效果不佳,更换为莫西沙星,但发热仍持续性存在。门诊行胸部CT检查,提示两下肺少许炎症。因患者认识我院肿瘤科一主任,所以第一就诊科室是肿瘤内科,且被收治入院。入院诊断为:肺部感染、高血压3级。
患者入院后给予查血常规,血培养等检查,其中血常规提示白细胞为13.71*10/9/L CRP:146.42mg/L,血培养未见异常。药用继续为莫西沙星抗感染。但效果不佳,患者仍有持续性发热,尤以每天下午两点开始,体温逐渐从36.5℃上升到39.0℃。最高一次体温达到39.8℃,24h之内体温最高波动到了4℃。

这是患者在肿瘤科时的体温,可以看到在转入我科之前的一天,最高体温已经快接近40℃。
患者在肿瘤科持续住院有9天,抗生素级别从一线逐渐过渡到三线甚至是特殊级别。从最初的头孢和青霉素类逐渐上升到在抗生素级别号称为原子弹的药物:亚胺培南和万古霉素。亚胺培南和万古分别连续使用三天,但效果仍然不佳,且病情有逐渐加重趋势。期间给予患者查免疫系统疾病,血液系统疾病等,几乎能查的全都查了个遍,但结果均未见明显异常。同时因在肿瘤科住院期间因抗生素更换频率过快,患者已经出现了耐药情况,且患者入院时肝功能正常,但第八天开始谷丙谷草开始升高,这提示患者出现了肝功能不全。


在呼吸科,不到万不得已都不会用这两种药。因为一旦使用,如果感染难以控制,等待病人的只有死亡。
肿瘤科完全束手无策,要求给予患者行骨髓穿刺,但患者因心有顾虑,要求继续观察。肿瘤科主任遂于家属谈话后家属要求转到呼吸内科。
起初在转入我科时我们也不敢收,毕竟药用级别已经上了亚胺培南,且患者是我们医院某科领导的亲舅舅。这意味着如果我们接手,我们就要有一定的把握。可是除了骨髓穿刺,该做的检查基本都已经做了,没有发现导致发热产生的原因。即使转到我科,我们能够做的也非常少,同时在诊断上也丝毫没有头绪。在我们内心深处,我们是建议患者去上海六院感染科进一步就诊。可是一方面患者是我们医院领导的亲戚,另一方面他也愿意相信我们,在本着患者至上的原则下,病人于肿瘤科住院第九天之后转入我科。
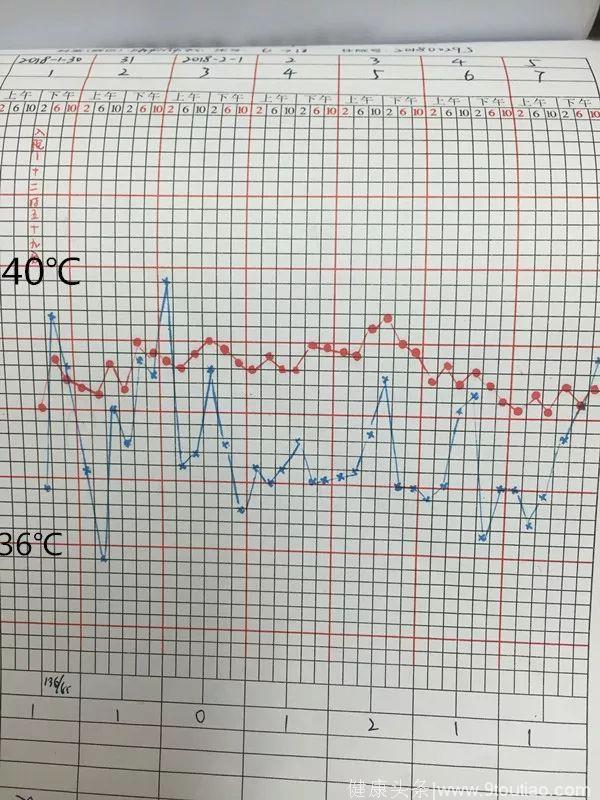
从上图可以看到,患者转入我科时,体温波动依然较大
患者转入我科后急查血常规,提示白细胞已经基本正常,超敏反应蛋白只有轻度升高,但患者仍在发热,从下午两点到六点这段时间,体温常大于38.5℃,并且出现了胸闷气喘呼吸困难等症状。
我们召开医疗小组开始讨论:
肺结核?患者PPD试验阴性,胸部CT未见肺尖有阴影,继发和原发都不像,且患者无明显的午后低热现象,患者是高热。肺结核排除。肿瘤?患者从入院之日起,从头查到脚,没有见任何部位出现占位性病变,且患者肿瘤标志物,肺癌三项,消化瘤五项等均是正常值。肿瘤暂时不考虑在内。系统性红斑狼疮?患者免疫系统指标全查,未见阳性。查体没有阳性体征支持,系统性红斑狼疮排除。心包疾病?患者急查心包B超,排除。
在大的疾病方面,我们几乎排除了干净,唯独在血液系统方面不敢乱下结论。可患者三系并未见明显异常,血液系统疾病在诊断上也不敢妄下结论。我们主任抱着治疗一周的态度和家属谈话,如果患者在1周之后体温仍然超过38.0℃,建议患者直接去上海,以免贻误病情。
转入我科之后我们没敢再继续使用特殊使用级抗生素,及时给患者做了药敏试验,发现患者对头孢地嗪处于敏感状态,所以我们给予患者抗生素使用方案是:头孢地嗪 2.0g bid ivgtt + 美洛西林 3.75g bid ivgtt。希望能够通过这两个级别的抗生素给患者的体温压下来。转入我科第一天,无效。患者到了下午3点体温升到了39.2℃,家属找我们了解情况,我们压力巨大。第二天,患者体温终于降了一点,一整天体温最高只到38.4℃,我们感觉这个治疗方案开始起作用了。第三天,患者再发高热,达到了39.4℃,治疗方案宣告失败。

1. 当时怀疑是否有心包积液,但心包B超为阴性。2. 两次血培养的结果均为阴性
到底是哪个系统出了问题?
主任让我们回去查书,我们把能导致发热的疾病都过了一遍,但是都没有找到明确的证据。
此是时间已经到了2月12号,而2018年的春节开始是2月15号,这意味着距离2018年的春节只有四天了。患者可能近期无法去上海了,我们必须尽快确诊。
我们和患者进行了一次详谈,把我们的考虑以及下一步要做什么都谈了。患者终于同意做骨髓穿刺。
我们像是抓住了最后一根稻草。骨髓穿刺一定要确诊,这是我们春节的心愿。
骨穿的检查需要送到杭州X公司,一般需要一周的时间结果才可以出来。又因为是春节,可能要在春节之后才能出。主任又联系了我们检验科的主任,检验科又通过关系联系到了杭州X公司负责做此项检查的主管医生,那边告知我们骨穿结果最快可以大年初一出来。
我们知道了这个结果已经十分欣慰。
患者骨穿做完之后我们停用了所有的抗生素,只给予患者适当对症支持治疗。抗生素停用之后患者出现全身乏力,气喘,劳力性呼吸困难,甚至在吃饭的过程中都会出现胸闷症状。
为了及时知道患者发热情况,我负责春节值班留守病房,并24小时观察患者体温。在患者吲哚美辛连续用了4盒之后,患者于住院第14天的时候终于未再出现新的发热。一整天的体温都波动在36.2℃~37.3℃之间。
这又是什么道理?
抗生素停了体温就恢复至了正常,抗生素越用体温升高的越明显?
难道是药物性发热?
但是患者在发热之前未口服任何药物啊。难道是患者一开始出现的发热是因为肺部感染,然后感染得到了控制,但是因为机体存在的免疫系统机制导致进一步发展成了药物热?
何为药物热?
药物热:由用药所致的发热。药物热一般是持续的高热,高达39~40℃。但发热虽高,患者的一般情况尚好,与热度不成比例。热性有弛张热、稽留热、间歇热。
患者抗生素连续停用三天后,体温每天波动已经低于0.5℃,且最高体温未再超过37.0℃,精神状态也越来越好,胃纳逐渐增加。
可是即使如此,我们仍然不相信患者是药物热引起,我们觉得患者一定是某个部位出了大问题。
大年初一,患者骨穿结果提示:未见明显的异常。而且患者整体状态越来越好。

骨穿的结果“迟迟到来”
药物热基本确诊。
可是我们是如何一步一步把患者病情想的越来越重,甚至是怀疑患者还有血液系统疾病的?
这让我陷入到了思考之中。
在临床工作,很容易忽略一些基础性的疾病。容易把一些简单的疾病想成疑难杂症,进而就进入到了死胡同。越不像疑难杂症,越要找到证据证明是疑难杂症。越是找不到,越考虑是更难的疑难杂症,一层接着一层,病人做的检查越来越多,可是问题依然没有解决。
有的时候在临床做久了会陷入到一种思考误区。对于一些常见的疾病选择了熟视无睹,甚至有的时候越是在大的医院越不愿意接受一些普通性的疾病。这在中国成语史上叫做眼高手低。可是对于小医生来说,眼高手低也许并不合适,可能是因为经验不足引起。但是上至肿瘤科主任,这样的疾病一般不会不加以考虑进去。可是为什么到最后用到了亚胺培南这种药物仍然是不撞南墙不回头呢?这不得不令人陷入深思之中。
不要为了诊断而诊断,这是我得到的第一个教训。
我们常说看病如果有熟人会方便很多,可是我们也必须认识到,有医院的熟人固然方便,但是如果不是在某个疾病的专家,很容易会因为专业的原因而出现考虑不周,严重时可能会出现误诊,延诊等可能。就拿上述患者来说,如果他第一个就诊的科室没有选择有自己熟人的肿瘤科,而是选择了呼吸内科或者感染科,可能就不会出现后面的情况。可是因为他第一就诊科室选择了肿瘤内科,而且肿瘤内科给予了患者非常好的抗生素,会导致下一个治疗的医生不得不将上一个治疗方案考虑在内。这样也会影响到整体的治疗思维。
专病要专科就诊,这是我得到的第二个教训。
春节过后我休假回来,此时病人也已经出院接近半月。回到科室后我第一时间拨通了患者的电话,向他询问恢复情况。他高兴的对我说:陈医生,我已经完全恢复至正常了。听完,不觉感慨良久。