高血压基层诊疗指南--2019年发布
目前,我国高血压患病率呈上升趋势,大约23%的国人有高血压,其基层和社区的管理至关重要。近日,《高血压基层诊疗指南(2019年)》发布,对基层高血压诊治的指导意义重大。指南涉及高血压的病因学、病理生理机制、诊断、风险分层与转诊、治疗、基层医疗卫生机构对高血压急症和亚急症的急诊处置以及疾病管理等内容。
高血压的诊断、风险分层与血压测量
1.诊断步骤
(1)确立高血压诊断,确定血压水平分级;
(2)判断高血压的原因,区分原发性或继发性高血压;
(3)寻找其他心脑血管危险因素、靶器官损害以及相关临床情况,从而做出高血压病因的鉴别诊断和综合评估患者的心脑血管疾病风险程度,指导诊断与治疗。
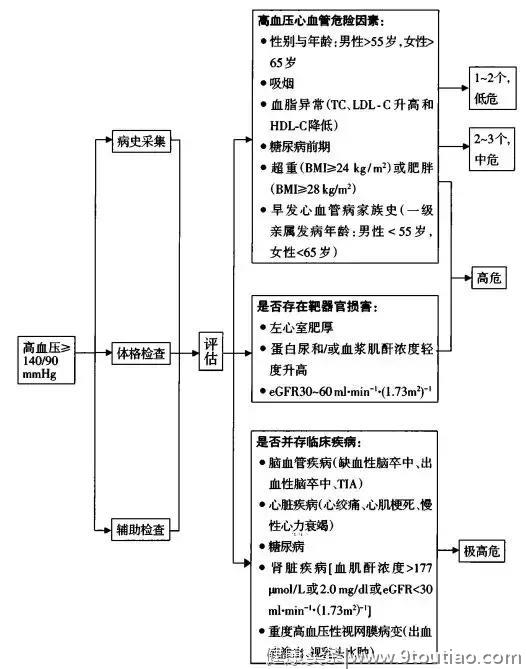
图1 高血压危险评估的临床路径
2.诊室血压测量方法
• 受试者安静休息至少5 min后开始测量坐位上臂血压,上臂应置于心脏水平。
• 使用经过验证的上臂式医用电子血压计,水银柱血压计将逐步被淘汰。
• 使用标准规格的袖带(气囊长22~26 cm、宽12 cm),肥胖者或臂围大者(>32 cm)应使用大规格气囊袖带。
• 首诊时应测量两上臂血压,以血压读数较高的一侧作为测量的上臂。
• 测血压时,至少测2次,间隔1~2 min,若两次SBP或DBP差别≤5 mmHg,则取2次测量的平均值;若差别>5 mmHg,应再次测量,取3次测量的平均值。
• 老年人、糖尿病患者及出现体位性低血压情况者,应加测站立位血压。站立位血压在卧位改为站立位后1 min和3 min时测量。
3.诊室外血压测量方法
(1)动态血压检测(ABPM)
• 使用经过国际标准方案认证的动态血压监测仪,并定期校准。
• 通常白天每15~20分钟测量1次,晚上睡眠期间每30分钟测量1次。应确保整个24 h期间血压有效监测,每小时至少有1个血压读数;有效血压读数应达到总监测次数的80%以上,计算白天血压的读数≥20个,计算夜间血压的读数≥7个。
• 动态血压监测指标:24 h、白天(清醒活动)、夜间(睡眠)SBP和DBP的平均值。
(2)家庭血压监测(HBPM)
• 使用经过国际标准方案认证的上臂式家用自动电子血压计,不推荐腕式血压计、手指血压计、水银柱血压计进行家庭血压监测。电子血压计使用期间应定期校准,每年至少1次。
• 测量方案:对初诊高血压或血压不稳定的高血压患者,建议每天早晨和晚上测量血压,每次测2~3遍,取平均值;连续测量家庭血压7 d,取后6 d血压平均值。血压控制平稳且达标者,可每周自测1~2 d血压,早晚各1次;最好在早上起床后,服降压药和早餐前,排尿后,固定时间自测坐位血压。
• 详细记录每次测量血压的日期、时间以及所有血压读数,而不是只记录平均值。应尽可能向医生提供完整血压记录。
• 精神高度焦虑患者,不建议家庭自测血压。
高血压的治疗
1.改善生活方式
• 生活方式干预在任何时候对任何高血压患者(包括正常高值者和需要药物治疗的高血压患者)都是合理、有效的治疗,目的是降低血压、控制其他危险因素和临床情况。
• 生活方式干预对降低血压和心血管危险的作用肯定,所有患者都应采用,主要措施包括:
(1)减少钠盐摄入,每人每日食盐摄入量逐步降至<6 g,增加钾摄入。
(2)合理膳食。
(3)控制体重,BMI<24 kg/m2;腰围:男性<90 cm;女性<85 cm。
(4)不吸烟,彻底戒烟,避免被动吸烟。
(5)不饮或限制饮酒。
(6)增加运动,中等强度有氧运动;每周4~7次;每次持续30~60 min。
(7)减轻精神压力,保持心理平衡和良好睡眠。
2.降压药应用的基本原则
• 常用的五大类降压药物[钙通道阻滞剂(CCB)、血管紧张素转换酶抑制剂(ACEI)、血管紧张素Ⅱ受体拮抗剂(ARB)、利尿剂和β-受体阻滞剂]均可作为初始治疗用药,建议根据特殊人群的类型、合并症,选择针对性药物个体化治疗。
• 应根据血压水平和心血管风险选择初始单药或联合治疗。
• 一般患者采用常规剂量;老年人及高龄老年人初始治疗时通常应采用较小有效治疗剂量。根据需要,可逐渐增加剂量。
• 优先使用长效降压药物,以有效控制24 h血压,更有效预防心脑血管并发症。
• 对SBP≥160 mmHg和/或DBP≥100 mmHg、SBP高于目标血压20 mmHg和/或DBP高于目标血压值10 mmHg或高危及以上患者,或单药治疗未达标的高血压患者应联合降压治疗,包括自由联合或单片复方制剂。
• 对SBP≥140 mmHg和/或DBP≥90mmHg的患者,也可起始小剂量联合治疗。
表1 高血压常用药物的适应证
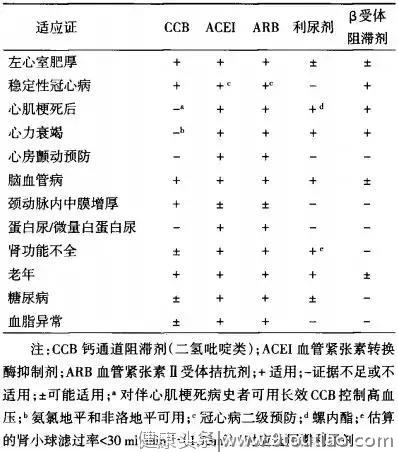
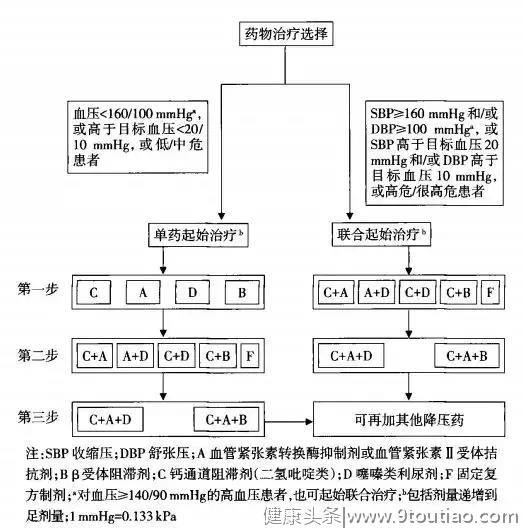
图2 高血压患者单药或联合治疗方案

图3 无合并症高血压患者的治疗流程
3.特殊人群的降压治疗方案
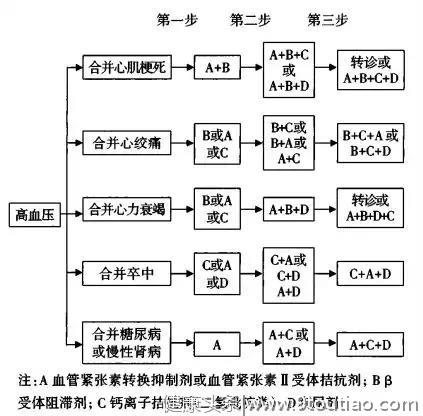
图4 有合并症高血压患者的治疗流程
(1)老年高血压
• 65~79岁的普通老年人,SBP≥150 mmHg和/或DBP≥90 mmHg时推荐开始药物治疗,SBP≥140 mmHg和/或DBP≥90 mmHg时可考虑药物治疗;≥80岁的老年人,SBP≥160 mmHg时开始药物治疗。
• 65~79岁的老年人,首先应降至<150/90 mmHg;如能耐受,可进一步降至<140/90 mmHg。≥80岁的老年人应降至<150/90 mmHg。
(2)高血压合并卒中
• 病情稳定的合并卒中患者,SBP≥140 mmHg和/或DBP≥90 mmHg时应启动降压治疗,降压目标为<140/90 mmHg。
• 急性缺血性合并卒中并准备溶栓者的血压应控制在<180/110 mmHg。
• 急性脑出血的降压治疗:SBP>220 mmHg时,应积极使用静脉降压药物降低血压;患者SBP>180 mmHg时,可使用静脉降压药物控制血压,160/90 mmHg可作为参考的降压目标值。
(3)高血压合并冠心病
• 推荐<140/90 mmHg作为合并冠心病的高血压患者的降压目标,如能耐受,可降至<130/80 mmHg,应注意DBP不宜降得过低。
• 稳定性心绞痛的降压药物应首选β受体阻滞剂或CCB。
(3)高血压合并心力衰竭
• 推荐的降压目标为<130/80 mmHg。
• 高血压合并射血分数降低的慢性心力衰竭(HFrEF)首选ACEI(不能耐受者可用ARB)、β受体阻滞剂和螺内酯。
(4)高血压合并肾脏疾病
• 慢性肾脏病(CKD)患者的降压目标:无白蛋白尿者为<140/90 mmHg,有白蛋白尿者为<130/80 mmHg。
• 建议18~60岁的CKD合并高血压患者在SBP≥140 mmHg和/或DBP≥90 mmHg时启动药物降压治疗。
• CKD合并高血压患者的初始降压治疗应包括一种ACEI或ARB,单独或联合其他降压药,但不建议ACEI和ARB联合。
(5)高血压合并糖尿病
• 糖尿病患者的降压目标为<130/80 mmHg。
• SBP在130~139 mmHg或者DBP在80~89 mmHg的糖尿病患者,可进行不超过3个月的非药物治疗。如血压不能达标,采用药物治疗。
• SBP≥140 mmHg和/或DBP≥90 mmHg的患者,应在非药物治疗基础上立即开始用药。伴微量白蛋白尿的患者应立即使用药物。
• 首选ACEI或ARB;如需联合用药,以ACEI或ARB为基础。
(6)难治性高血压
• 确定患者是否属于难治性高血压常需配合采用诊室外血压测量。
• 寻找影响血压控制不良的原因和并存的疾病因素。
• 推荐选择常规剂量的RAS阻滞剂﹢CCB﹢噻嗪类利尿剂,也可根据患者特点和耐受性考虑增加各药物的剂量,应达到全剂量。
高血压急症和亚急症的处置
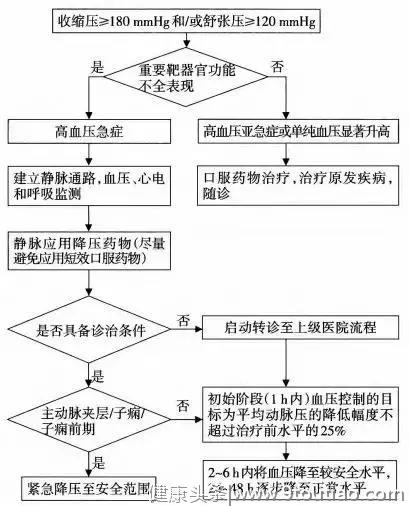
图5 高血压急症的处理流程
(1)高血压急症的处置
• 持续监测血压及生命体征。
• 去除或纠正引起血压升高的诱因及病因。
• 酌情使用有效的镇静药以消除恐惧心理。
• 尽快静脉应用合适的降压药控制血压(临床使用最多的是静脉硝普钠、乌拉地尔或硝酸甘油)。
• 降压速度:初始阶段(1 h内)血压控制的目标为平均动脉压的降低幅度不超过治疗前水平的25%。随后2~6 h内将血压降至较安全水平,一般为160/100 mmHg左右。
• 经过初始静脉用药血压趋于平稳,可开始口服药物,静脉用药逐渐减量至停用。
• 基层医院应常备高血压静脉药物,接诊高血压急症时需要开通静脉通路,待病情初步控制后及时转诊。
(2)注意事项
基层对就诊时SBP>180 mmHg患者应注意有什么临床症状和既往疾病史。
• 对无明显症状的重度高血压患者给予口服降压药物,不需要紧急降压,尤其避免舌下含服短效降压药物。
• 对有症状(头疼、恶心、呕吐)重度高血压,以及有过心脑血管疾病病史和老年虚弱高血压患者在有条件的情况下静脉输入药物治疗,以硝普钠和乌拉地尔首选,有冠心病者可静脉硝酸甘油,不宜过快降压,没有条件者可服用缓释CCB后立即转诊,特别注意不可含服短效硝苯地平。
来源:中华医学会, 中华医学杂志社, 中华医学会全科医学分会, 等. 高血压基层诊疗指南(2019年)[J]. 中华全科医师杂志, 2019, 18(4): 301-313.