ESC最新发布的5部指南要点一览,内附下载链接!
2018年8月25日至29日,2018欧洲心脏病学会年会(ESC 2018)在德国慕尼黑开幕。25日,欧洲心脏病学会(ESC)官网更新了5部临床指南,分别为:第四版心肌梗死通用定义、高血压管理指南、心肌血运重建指南、妊娠期心血管疾病以及晕厥指南。
第四版心肌梗死通用定义
1. 心肌梗死通用定义有哪些新内容?
(1)新概念
➤将心肌梗死与心肌损伤进行了区分
➤强调心脏和非心脏手术后的围手术期心肌损伤,与心肌梗死无关
➤在评估伴有快速性心律失常、起搏和速率相关传导障碍的复极异常时,考虑电重构(心脏记忆)
➤使用心血管磁共振来明确心肌损伤的病因
➤疑似心肌梗死患者使用计算机断层扫描冠状动脉造影
(2)概念更新
➤1型心肌梗死:强调斑块破裂与冠状动脉粥样硬化血栓形成的因果关系
➤2型心肌梗死:耗氧量和供给失衡与急性冠状动脉粥样硬化血栓形成无关
➤2型心肌梗死:冠状动脉疾病存在与否与预后和治疗的关系
➤心肌损伤与2型心肌梗死的鉴别
➤3型心肌梗死:阐明为何3型心肌梗死是区分心源性猝死的有用类别
➤4~5型心肌梗死:强调手术相关心肌损伤和手术相关心肌梗死的区别
➤心肌肌钙蛋白:心肌肌钙蛋白的分析问题
➤强调检测高敏肌钙蛋白的获益
➤对心肌损伤和心肌梗死使用快速排除规则的考虑
➤使用心肌肌钙蛋白检测或排除急性心肌损伤的特异性诊断改变(“delta”)标准的相关问题
➤有特定复极图形的新发非速率相关右束支传导阻滞的考虑
➤aVR导联中有特定复极图形的ST段抬高,作为STEMI等危症
➤植入心脏除颤器或起搏器患者的心肌缺血心电图检测
➤提高影像检查的地位,包括用心脏磁共振成像诊断心肌梗死
(3)新章节
➤Takotsubo综合征
➤冠状动脉非阻塞型心肌梗死(MINOCA)
➤慢性肾病
➤心房颤动
➤心肌梗死的管理观点
➤无症状或未识别的心肌梗死
2. 心肌损伤和心肌梗死的通用定义
(1)心肌损伤标准
当有证据表明心肌肌钙蛋白(cTn)升高,且至少有一项值高于参考值上限(URL)的第99百分位时,称为心肌损伤。如果cTn值升高和/或下降,则考虑急性心肌损伤。
(2)急性心肌梗死标准(1型、2型和3型)
发生急性心肌损伤且存在急性心肌缺血的临床证据,并且检测到cTn值上升和/或下降时,称为急性心肌梗死。其中,至少有一项cTn值高于URL的第99百分位,并且至少具有以下条件之一:
➤心肌缺血的症状
➤新发缺血性心电图改变
➤出现病理性Q波
➤新发生存活心肌丢失或局部室壁运动异常的影像学证据与缺血性病因一致
➤通过血管造影或尸检确定冠状动脉血栓(不适用于2型或3型心肌梗死)
在供给梗死心肌的动脉中,尸检证明存在急性动脉粥样硬化血栓形成,符合1型心肌梗死标准。
心肌供氧和需求失衡与急性动脉粥样硬化血栓形成无关,符合2型心肌梗死标准。
有心肌缺血症状,且有新出现的心电图缺血性改变或室颤但尚未取得cTn检测结果前患者已死亡,符合3型心肌梗死标准。
(3)冠状动脉手术相关心肌梗死标准(4型和5型)
经皮冠状动脉介入治疗(PCI)相关的心肌梗死,称为4a型心肌梗死。
冠状动脉旁路移植术(CABG)相关的心肌梗死,称为5型心肌梗死。
术后冠状动脉手术相关心肌梗死≤48小时是指患者基线值正常,4a型心肌梗死的cTn值升高> 5倍,5型心肌梗死cTn值升高>10倍。术前cTn值升高的患者,在此之前cTn水平稳定(变化≤20%)或下降,必须符合升高>5倍或>10倍的标准,并且与基线值相比有>20%的改变。此外,至少有下列条件之一:
➤新发缺血性心电图改变(该标准仅与4a型心肌梗死有关)
➤出现新的病理性Q波
➤影像学证据表明存活心肌丢失,推测是新发生的丢失,并且与缺血性病因一致
➤血管造影结果与手术血流限制性并发症一致,如冠状动脉夹层、主要心外膜动脉或移植血管闭塞、侧支闭塞-血栓、侧支循环中断或远端栓塞
其他4型心肌梗死包括4b型心肌梗死支架血栓形成和4c 型心肌梗死再狭窄,两者均符合1型心肌梗死标准。
验尸证明血栓与手术相关,如果与支架相关,符合4a型心肌梗死标准或4b型心肌梗死标准。
(4)既往或无症状/未识别的心肌梗死的标准
符合以下任何一项标准均可诊断为既往或无症状/未识别心肌梗死:
➤在无缺血原因的情况下,伴有或不伴有症状的Q波异常
➤存活心肌丢失的影像学证据,与缺血病因一致
➤既往心肌梗死的病理解剖结果

2018 ESC/ESH高血压指南
与2013年指南相比,2018年ESC/ESH动脉高血压指南有哪些新变化?
1. 诊断
2013年:建议诊室血压用于高血压筛查和诊断。(I类推荐)
2018年:建议诊断高血压基于:
➤重复测量诊室血压(I类推荐),或
➤如果逻辑上或经济上可行,用动态血压监测(ABPM)和/或家庭血压测量(HBPM)的诊室外血压测量。(I类推荐)
2. 正常高值血压
2013年:130~139/85~89 mmHg,除非有充分证据,否则不建议对正常高值血压启用降压药物治疗。(III类推荐)
2018年:130~139/85~89 mmHg,由于心血管疾病,尤其是冠状动脉疾病(CAD),心血管风险极高时,可考虑药物治疗。(IIb类推荐)
3. 低危1级高血压治疗
2013年:当几次就诊时血压均在此范围,或动态血压测量血压升高,以及采用一段时间的生活方式干预后血压仍在此范围,低中危的1级高血压患者也应考虑降压药物治疗。(IIa类推荐)
2018年:低中危的1级高血压患者,无高血压介导的器官损害(HMOD),如果经过一段时间的生活方式干预后依然为高血压,建议降压药物治疗。(I类推荐)
4. 老年患者
2013年:老年人(<80岁)的收缩压(SBP)在140~159 mmHg时,如果降压治疗耐受良好,可考虑降压药物治疗。(IIb类推荐)
2018年:身体状况良好的老年人(>65岁,但≤80岁),SBP在1级(140~159 mmHg)范围内时,如果降压治疗耐受良好,建议降压药物治疗和生活方式干预。(I类推荐)
5. 降压目标
2013年:建议SBP目标为<140 mmHg。(I类推荐)
2018年:
➤所有患者的首要目标是将SBP降至<140/90 mmHg,如果治疗耐受良好,大多数患者的血压应降至130/80 mmHg或更低。(I类推荐)
➤<65岁的患者,建议大多数患者的SBP降至120~129 mmHg。(I类推荐)
6. 65~80岁老年患者的降压目标
2013年:建议65~80岁老年患者的SBP目标为140~150 mmHg。(I类推荐)
2018年:对于≥65岁的老年患者,建议SBP目标为130~139 mmHg。(I类推荐)
7. >80岁老年患者的降压目标
2013年:>80岁老年患者的初始SBP≥160 mmHg,且身体状况和精神状态良好,应考虑将SBP降至140~150 mmHg。(IIa类推荐)
2018年:>80岁老年患者,如果可以耐受,建议SBP目标为130~139 mmHg。(I类推荐)
8. 收缩压(DBP)目标
2013年:通常建议DBP目标为<90 mmHg,建议糖尿病患者的DBP<85 mmHg。(I类推荐)
2018年:所有高血压患者应考虑将DBP降至<80 mmHg,无论风险水平和合并症如何。(IIa类推荐)
9. 起始药物治疗
2013年:基线血压很高或高心血管风险的患者,可考虑两药联合作为起始降压治疗。(IIb类推荐)
2018年:建议两药联合作为起始降压治疗,单片复方制剂(SPC)更优。除非患者为虚弱的老年患者、低危患者和1级高血压患者(尤其是SBP<150 mmHg)。(I类推荐)
10. 难治性高血压
2013年:如果没有禁忌症,应考虑使用盐皮质激素受体拮抗剂、阿米洛利和α-1阻滞剂多沙唑嗪。(IIa类推荐)
2018年:建议在现有治疗方案中加用低剂量螺内酯;如果对螺内酯不耐受,可加用其他利尿剂,如依普利酮、阿米洛利、高剂量噻嗪类利尿剂或袢利尿剂;或者加用比索洛尔或多沙唑嗪。(I类推荐)
11. 高血压的器械治疗
2013年:如果药物治疗无效,可考虑侵入性手术,如肾动脉交感神经消融、压力感受器刺激等。(IIb类推荐)
2018年:不建议将器械治疗作为高血压的常规治疗,除非患者被纳入临床研究和随机临床试验,直到将来有证据证明了器械治疗的安全性和有效性。(III类推荐)
2018 ESC/EACTS心肌血运重建指南
更新建议要点:
I类推荐:
➤如果考虑左主干或多支病变血运重建,计算Syntax评分
➤桡动脉通路是冠状动脉造影和PCI的标准方法
➤推荐药物洗脱支架(DES)用于所有PCI
➤患者心肌血运重建后进行系统性再评估
➤稳定性非ST段抬高型急性冠脉综合征(NSTE-ACS)患者:根据稳定性冠状动脉疾病(SCAD)的原则采取血运重建策略
➤对于高度狭窄患者,桡动脉移植优于隐静脉移植
➤冠状动脉疾病、心衰和LVEF≤35%的患者,血运重建首选CABG。PCI可作为CABG的替代疗法(IIa类推荐)。
IIa类推荐:
➤当考虑选用CABG还是PCI时,优先考虑血运重建的完成度
➤需要抗凝和抗血小板治疗的非瓣膜性房颤患者,新型口服抗凝药(NOAC)优于维生素K拮抗剂(VKA)
➤CABG时如行开放静脉获取术,使用无接触技术
➤进行左主干PCI的术者,年手术量应≥25例/年
➤中度或重度慢性肾脏病(CKD)患者,如果预期对比剂剂量>100 ml,在手术前后用等渗盐水进行水化治疗
IIb类推荐
➤高危患者血运重建6个月后可进行常规无创影像学检查
➤在左主干分叉处,双对吻挤压术可能优于必要T支架术
➤既往未使用过P2Y12抑制剂的患者,接受PCI治疗后,可考虑坎格瑞洛
➤既往未使用过P2Y12抑制剂的ACS患者,接受PCI治疗后,可考虑GP IIb/IIIa抑制剂
➤PCI后,与抗血小板治疗联用时,达比加群150 mg剂量可能优于110 mg剂量
➤达比加群150 mg剂量在PCI后联合单次抗血小板治疗时优于110 mg剂量
➤对于ACS患者,可用血小板功能检测指导P2Y12抑制剂降级治疗
III类推荐
➤对于心源性休克患者,不推荐对非梗死相关动脉病变进行常规血运重建
➤在临床研究之外,不建议将生物可吸收支架直接用于临床
2018 ESC妊娠期CVD指南
部分新推荐:
I类推荐:
➤建议进行右心导管检查来确诊肺动脉高压(PAH)。这项检查可以在孕期进行,但有非常严格的适应证(C级证据)
➤对于有慢性血栓栓塞性肺动脉高压的孕妇,建议使用治疗剂量的低分子量肝素(LMWH)(C级证据)
➤肺栓塞患者,建议仅在严重低血压或休克时进行溶栓治疗(C级证据)
➤高血栓栓塞风险的女性,建议在分娩前至少36小时将LMWH转换为普通肝素(UFH),并在预期分娩前4~6小时停用UFH。局部麻醉前aPTT应正常(C级证据)
➤对于使用LMWH治疗的低血栓栓塞风险女性,建议在最后一次LMWH 24小时后进行引产或剖宫产手术(C级证据)
➤对于考虑怀孕并需要进行心脏瓣膜手术的女性,建议咨询妊娠心脏团队后选择假体(C级证据)
➤建议在妊娠心脏团队中心管理接受机械心脏瓣膜治疗的女性(C级证据)
IIa类推荐:
➤未接受过治疗的PAH孕妇,应考虑进行治疗(C级证据)
➤有主动脉夹层或有主动脉夹层病史的患者,应考虑剖宫产(C级证据)
➤患有马凡综合征和其他遗传性胸主动脉疾病的女性,在妊娠期内应考虑使用β受体阻滞剂进行治疗(C级证据)
➤所有患有心脏病的女性,应在妊娠40周时考虑引产(C级证据)
IIb类推荐:
➤对于围产期心肌病(PPCM)患者,可考虑使用溴隐亭治疗以停止泌乳和促进恢复(LV功能)(B级证据)
III类推荐:
➤血管型Ehlers-Danlos综合征患者,不建议怀孕(C级证据)
➤如果母亲服用了低剂量阿司匹林以外的抗血小板药物,不建议母乳喂养(C级证据)
2018 ESC晕厥诊断和管理指南
新版晕厥指南以患者为导向,重点在于治疗,旨在降低晕厥复发风险和减少威胁生命的后果。
与2009版指南相比,新版指南删除了许多III类建议,并调整了一些建议的推荐等级,同时提出了许多新的建议和治疗观念。
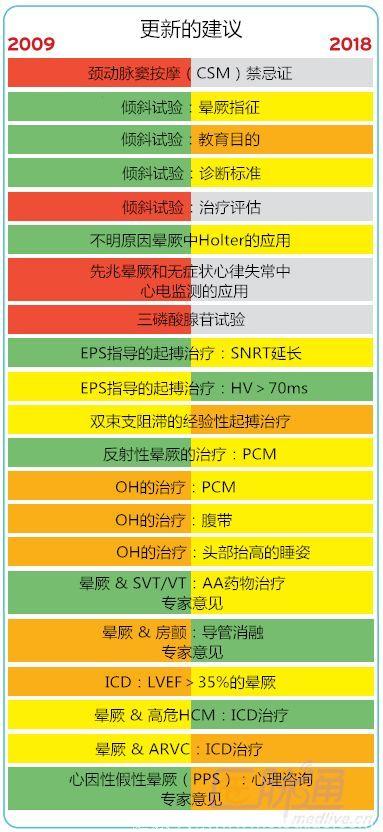
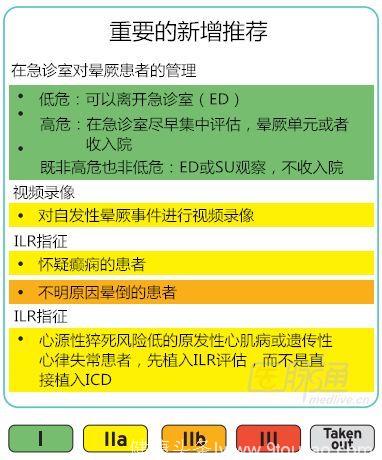
图1 2018版晕厥指南中的更新点
注释:OH,体位性低血压;POTS,姿势体位性心动过速综合征;PPS,心因性假性晕厥;ARVC:致心律失常性右室心肌病;SVT,室上性心动过速;VT,室性心动过速;HCM,肥厚型心肌病;CSM,颈动脉窦按摩;PCM,身体反压动作;ICD,植入式心脏复律除颤器;ILR:植入式心电事件记录仪;SNRT:窦房结恢复时间;LVEF,左心室射血分数;EPS,电生理检查;AA,抗心律失常;SU,晕厥单元;ED,急诊室
2018 ESC晕厥指南发布,一文快速掌握核心知识点