浅谈乙肝与糖尿病的“亲密”关系
一天,我们发现一份明显异常的门诊患者血常规,诊断是“2型糖尿病”,结果似乎不符合病情,但标本外观和检测过程无异常。
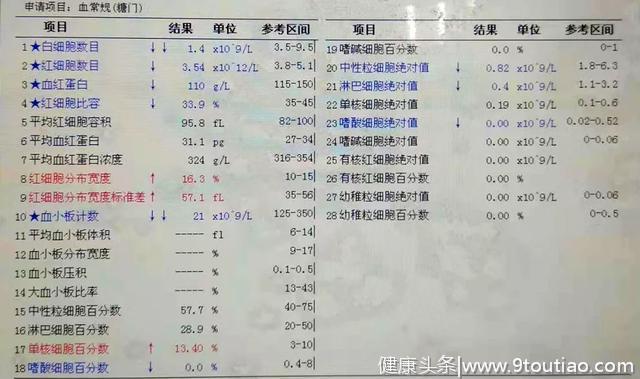
▲图1 患者门诊血常规结果
按照复检规则,我们推血涂片复检,同时我又在LIS中查询,发现患者4个月前曾有住院史。下面是患者住院时的血常规,只是住院诊断更明确一些。
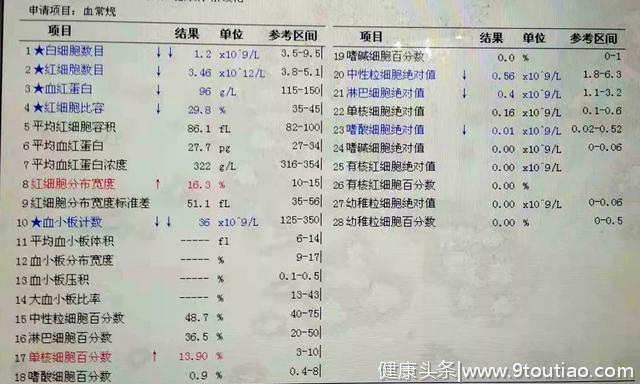
▲图2 患者4个月前住院时的血常规结果
后来经血涂片证实血常规结果真实,再加上有上述查询的结果,我们发出了报告。后来我查询患者病历,发现她的肝硬化是慢性乙肝引起的并发症。
我觉得像这种“慢性乙肝+糖尿病”的患者似乎不少,其中还包括几个我认识的病人,这两者有什么关联呢?为此检验君查阅了一些文献。
1、慢性乙肝患者为什么容易合并糖尿病?
肝脏是参与糖代谢的重要器官,有储存、转化及输出葡萄糖的作用。轻度的肝损伤不易引起糖代谢紊乱,但慢性乙肝是一种进行性肝病,可发展为肝硬化或原发肝癌。
▶当人体发生严重肝损害时:
①葡萄糖激酶、糖原合成酶等活性降低,影响肝糖原合成及糖的分解利用;
②肝脏对胰高血糖素、生长激素等的灭活减少,造成它们在血浆中的浓度增高;
③肝细胞胰岛素受体减少,活性降低,促进胰岛素抵抗形成;
④肝硬化患者普遍存在门脉高压,门静脉分流使含有葡萄糖的静脉血通过侧支循环进入腔静脉,未经肝脏合成糖原;
⑤乙肝病毒除了具有嗜肝性,侵犯肝脏外,还具有泛嗜性,能损害包括胰岛在内的其它组织[1]。
总之,各种原因最终造成糖代谢紊乱:进食后不能及时把摄入的葡萄糖合成肝糖原,引起血糖升高;而空腹时因贮存的肝糖原较少,又可导致血糖降低。
有资料显示,在肝硬化患者中,60%~80%存在糖耐量减退,20%~30%最后合并糖尿病[2]。
这种继发于慢性肝实质损害基础上的糖尿病可称为肝源性糖尿病(HepatogenousDiabetes,HD)。
▶肝源性糖尿病诊断标准:
①糖尿病发病前有肝病史;
②无糖尿病既往史和家族史;
③有明确肝功能损害及肝功能障碍临床表现、生化检查或组织学证据;
④符合WHO制订的糖尿病诊断标准;
⑤血糖和糖耐量的好转或恶化与肝功能的改变呈一致性;并排除利尿剂、糖皮质激素、降压药及避孕药等药物引起的糖代谢紊乱[3]。
2、肝源性糖尿病与原发糖尿病有什么不同?
肝源性糖尿病的发生机制、临床表现及治疗均不同于原发糖尿病。
由于肝源性糖尿病发病隐匿,临床上对慢性乙肝患者,应常规检测空腹血糖、餐后2小时血糖、糖化血红蛋白及胰岛素水平,以便及时发现糖耐量异常或肝源性糖尿病。
有研究发现,肝硬化合并糖尿病患者比无合并糖尿病者更易出现上消化道出血、肝性脑病、原发性腹膜炎和原发肝癌[4]。
肝源性糖尿病的治疗重点是积极治疗原发病,有效抑制乙肝病毒复制,改善肝功能,原则上禁用损伤肝脏的降糖药,宜选用对肝功能影响较小的口服降糖药或胰岛素。
对于血糖轻、中度升高者,经饮食控制、保肝和抗病毒治疗后,血糖可能得到良好控制。
3、糖尿病患者容易合并乙肝?
现在,受人民生活水平提高、人口老龄化和不良生活习惯影响,糖尿病的发病率逐渐增高。
糖尿病是一种全身性疾病,患者抵抗力降低,并且常需要监测血糖或注射胰岛素,增加了经皮肤而暴露于乙肝病毒的风险,乙肝病毒在环境中具有高度传染性,可经被隐性污染的医疗器械传播。
有研究发现,糖尿病患者感染乙肝病毒的风险是无糖尿病人群的1.5~2.1倍[5]。
糖尿病患者合并慢性乙肝后治疗难度更大,患者的高血糖状态,促使乙肝病毒大量滋生,同时还能抑制细胞的抗病毒功能。高血糖造成血浆渗透压增高,白细胞粘附能力、杀伤力和吞噬能力下降,不能有效对抗病毒感染。
因此,糖尿病患者最好积极接种乙肝疫苗并定期检查。
4、慢性乙肝患者和糖尿病患者有多少?
《慢性乙型肝炎防治指南》(2019年版)指出,全球每年约88.7万人死于乙肝感染,其中肝硬化和原发肝细胞癌的病死率分别为30%和45%,我国一般人群HBsAg流行率为5%-6%,慢性乙肝感染者约7000万例,其中乙肝患者约2000万例[6]。
而2007-2008年,中华医学会糖尿病学分会的调查显示,18岁以上人群糖尿病患病率为9.7%[7]。慢性乙肝造成肝损害并易诱发肝源性糖尿病;高血糖降低人体抵抗力,易感染乙肝病毒。
慢性乙肝和糖尿病这两个常见的坏蛋互相“亲密”,形成恶性循环,共同破坏人类健康。