英年早瞎:糖尿病带来6倍白内障风险!“年轻人”更危险…… | 一周资讯

「一周资讯」第47期,为了不得白内障,我可能要去健身房练起来了……
作者丨鲸鱼
来源丨医学界内分泌频道
本周提要:
■ 可怕!糖尿病带来 6 倍白内障风险
■ 开心!练出腱子肉,还不怕糖尿病
■ 发现!甲减新危害,肾功能也坏了
可怕!糖尿病带来 6 倍白内障风险
DOI: 10.1038/s41433-017-0003-1.
糖尿病性视网膜病变(diabetic retinopathy)糖尿病的严重并发症之一,发展到最后可能会致盲。而另一种致盲的眼病——白内障(cataract)则更为著名,更有研究报道,糖尿病可能是白内障的危险因素之一。最近发表在Eye上的研究也提示,糖尿病患者患白内障的风险是普通人的2倍,其中风险最高的45-54岁的人群甚至可以高达近6倍!
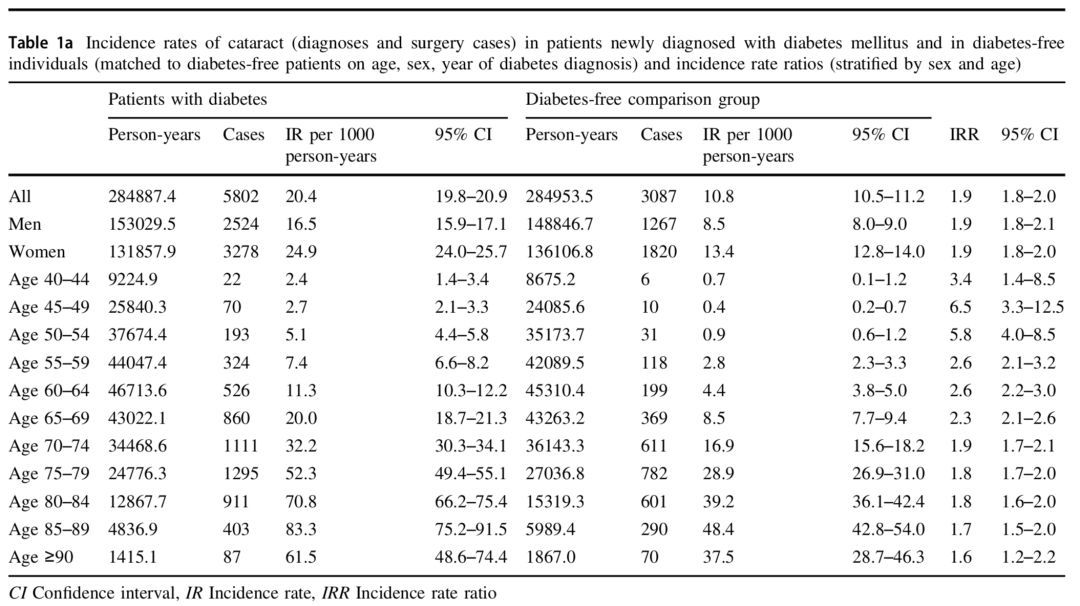
Fig 1.1 糖尿病患者白内障风险翻番(a)
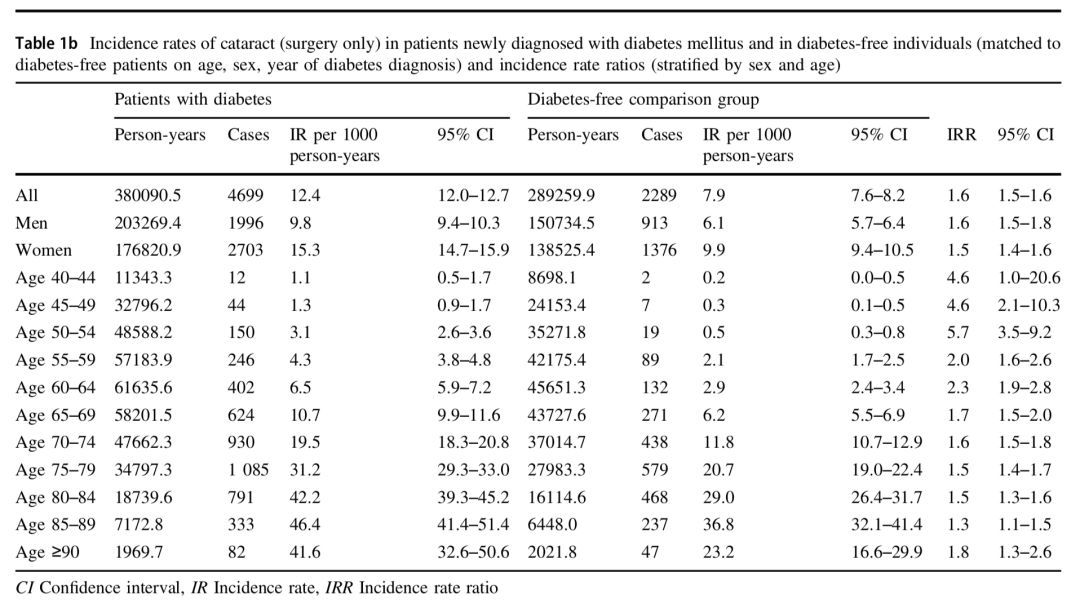
Fig 1.2 糖尿病患者白内障风险翻番(b)
这项研究对56510名首次诊断糖尿病的患者以及相同数量没有糖尿病的对照人群进行了随访,平均年龄60.1±11.4岁。
结果发现,白内障的发病率(incidence rate, IR)随着年龄不断升高,到70岁左右开始明显增加,患糖尿病的85-89岁年龄组最高可达到83.3/1000人•年(95%CI 75.2-91.5)。与非糖尿病患者相比,糖尿病患者白内障的风险的确会有所升高,发病率比率(IR ratio, IRR)总体上在1.9倍(95%CI 1.8-2.0),而45-49岁年龄组和50-54岁年龄组中最高,分别可达到6.5倍(95%CI 3.3-12.5)和5.7倍(95%CI 3.5-9.2)。
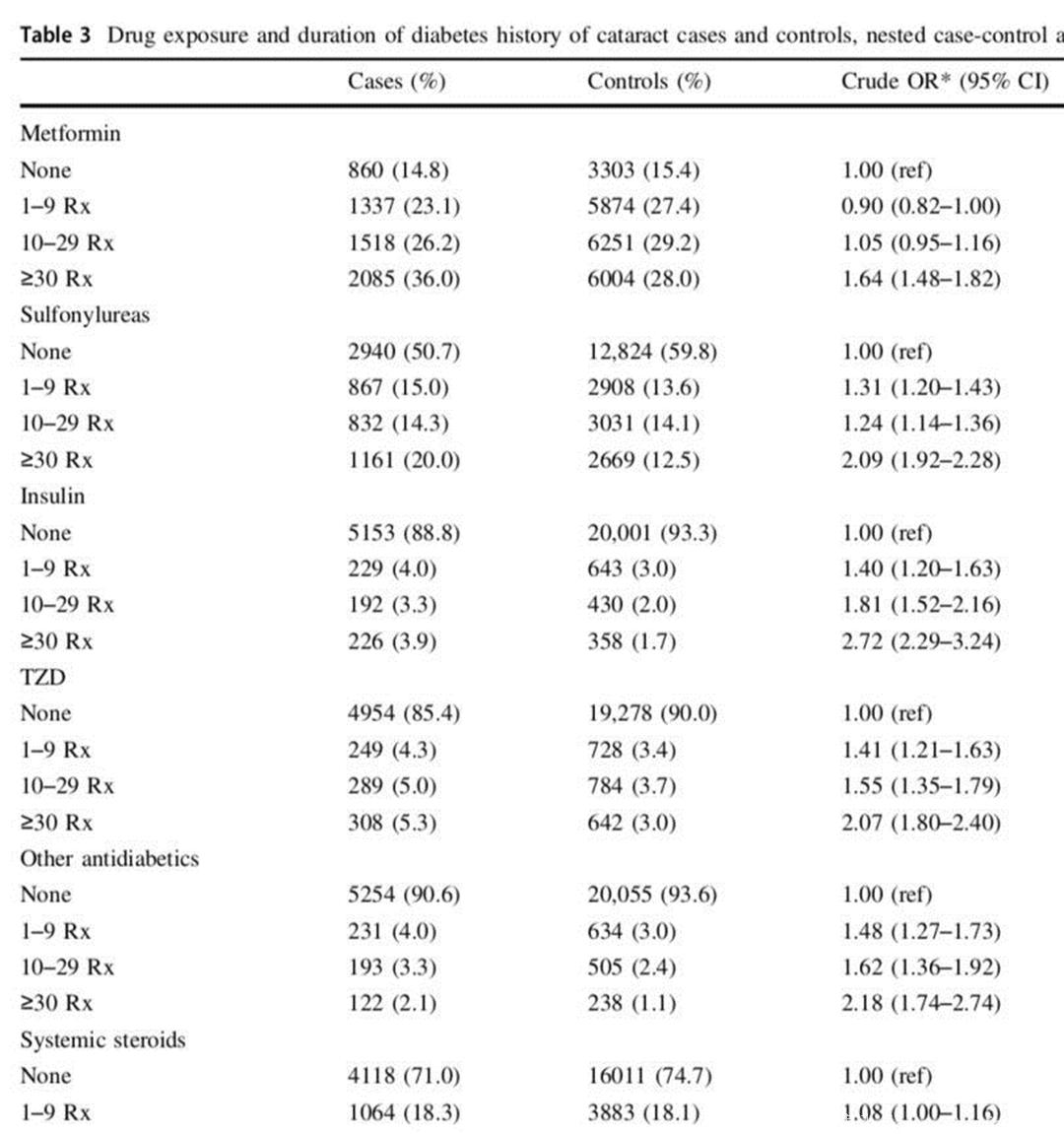
Fig 1.3 糖尿病病程越长,白内障风险越高
另外,这一研究还对5800例白内障患者和21432例匹配对照进行了巢式病例对照分析,纳入人群的平均年龄为72.1±9.3岁,白内障组平均糖尿病病程15.8±5.1年,对照组16.0±5.0年。
结果发现,与吸烟者或肥胖者相比,白内障风险并没有明显增加,但与HbA1c水平相关,最高可上升20%(p for trend < 0.0001),糖尿病病程与白内障风险显著相关,OR最高可达5.14(95%CI 4.19-6.30, p for trend < 0.0001)。控制血糖的药物与白内障风险无显著相关,但全身激素应用与之相关,OR最高可达1.87(95%CI 1.62-2.16, p for trend < 0.0001)。
这项研究提示我们,患糖尿病的时间越长,白内障的风险就越高,而且有糖尿病性视网膜病变的患者更易发生白内障。对于糖尿病患者,不仅需要关注他们糖尿病性视网膜病变的发生发展,同样需要注意白内障的风险。
REF: Claudia Becker, Cornelia Schneider, Samuel Aballéa, Clare Bailey, Rupert Bourne, & Christoph Meier, et al. (2018). Cataract in patients with diabetes mellitus—incidence rates in the UK and risk factors. Eye, published online: 01 Feb, 2018. DOI: 10.1038/s41433-017-0003-1.
开心!练出腱子肉,还不怕糖尿病
DOI: 10.1038/s41598-018-21168-5.
天天去健身房练一身腱子肉,不但好看,还能防病……众所周知,BMI已经被用作与胰岛素抵抗、糖尿病、、高血压、代谢综合征等疾病的预测因子,但肌肉/脂肪与之的关系还不太确定。
最近发表在Scientific Reports上的一项研究提示,高肌肉/低脂肪者代谢综合征的发病风险没有升高,而一旦胖了,高肌肉/高脂肪则会带来风险。
研究人员纳入了14807名年龄在18-65岁之间的参与者,使用双能X线吸收法(DEXA)测定其身体的肌肉及脂肪含量,将结果记录为低肌肉/低脂肪、低肌肉/高脂肪、高肌肉/低脂肪、高肌肉/高脂肪四类,探索这些因素与胰岛素抵抗、代谢综合征的关系。

Fig 2.1 高肌肉/低脂肪组的胰岛素抵抗明显降低
结果发现,与低肌肉/低脂肪的对照组相比,高肌肉/低脂肪组的胰岛素抵抗水平(HOMA-IR)明显降低(p <0.001),而低肌肉/高脂肪组、高肌肉/高脂肪组的胰岛素抵抗与之没有明显差别。
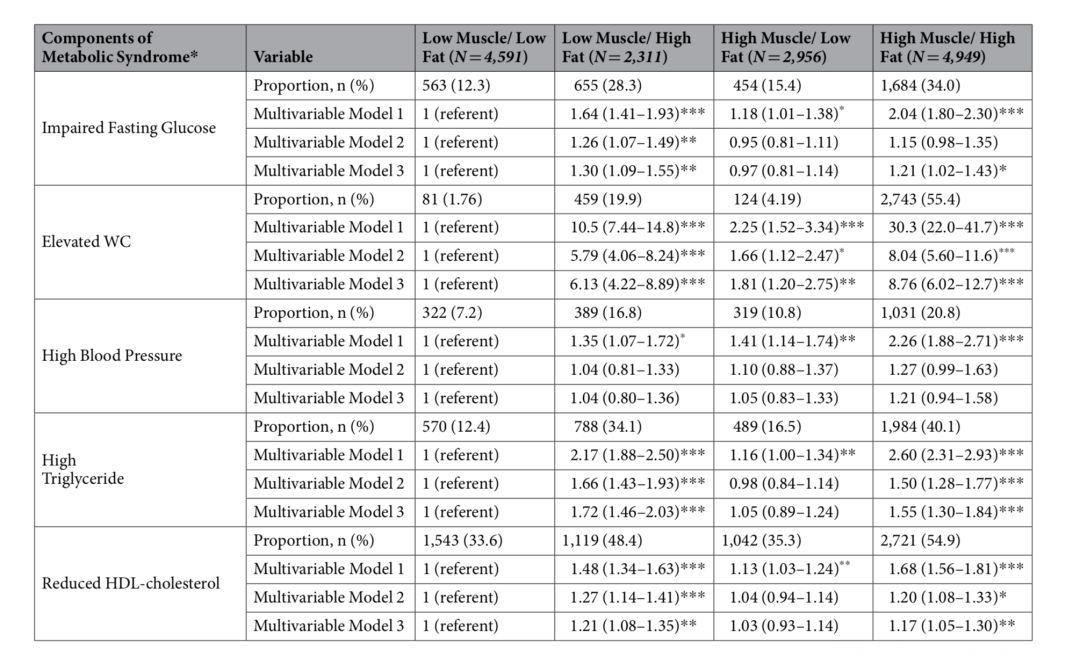
Fig 2.2 高肌肉/低脂肪组发生代谢紊乱最少
其他指标中,低肌肉/高脂肪组、高肌肉/高脂肪组发生代谢紊乱的风险也较低肌肉/低脂肪组高,空腹血糖受损(1.30 vs 1.21)、腰围增加(6.13 vs 8.76)、甘油三酯升高(1.72 vs 1.55)、HDL降低(1.21 vs 1.17)的风险均有所升高。

Fig 2.3 高脂肪削弱了高肌肉对代谢综合征的保护作用
在代谢综合征的发病率方面,与对照组相比,高肌肉/低脂肪组代谢综合征的发病风险没有升高(1.10 95%CI 0.82-1.47),而低肌肉/高脂肪组与高肌肉/高脂肪组的发病比率(incidence rate ratio, IRR)均明显升高(1.90 vs 2.30),高脂肪能够削弱高肌肉对于代谢综合征发病的保护作用。
这项研究提示,高肌肉对代谢综合征有保护作用,这可能与更多肌肉能够摄取更多葡萄糖,维持血糖稳定有关。而在高肌肉/高脂肪组中较多的腹部脂肪沉积以及皮下脂肪有限的调节功能可能引起代谢紊乱,从而减弱了这种作用。
REF: Kyuwoong Kim & Sang Min Park. (2018). Association of muscle mass and fat mass with insulin resistance and the prevalence of metabolic syndrome in Korean adults: a cross-sectional study. Scientific Reports, 8:2703, published online: 09 Feb, 2018. DOI: 10.1038/s41598-018-21168-5.
发现!甲减新危害,肾功能也坏了
DOI: 10.1038/s41598-018-19693-4.
亚临床甲状腺功能减退与血脂异常、高血压和冠心病的风险增加有关,但其对肾功能的影响上不清楚。
最近一项发表在Scientific Reports上的研究招募了74356名年龄≥20岁的成年人,测定了他们的甲状腺功能,并确定为正常、甲亢、亚临床甲减或临床甲减,随后探索了其甲状腺功能与eGFR水平、蛋白尿的关系。结果发现,亚临床甲减就与肾小球滤过率(eGFR)降低以及蛋白尿相关。
甲状腺功能减低的人群年龄较大、女性较多,BMI、血压、空腹血糖、血甘油三酯、尿酸水平明显增高。甲状腺功能正常、亚临床甲减和临床甲减的人群,其eGFR分别为87.99mL/min/1.73 m2、83.46mL/min/1.73 m2和72.22mL/min/1.73 m2(P for trend < 0.001)。甲亢、亚临床甲减和临床甲减的人群蛋白尿1+以上的比例分别为1.29%、2.2%和2.97%(P for trend < 0.001)。

Fig 3.1 不同肾功能患者的特征
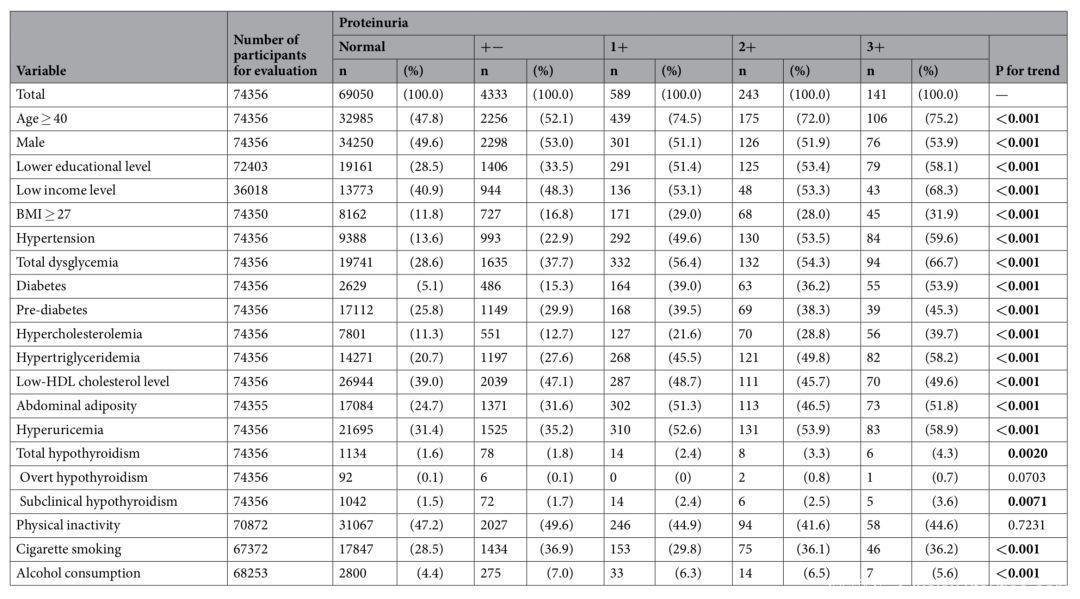
Fig 3.2 不同蛋白尿患者的特征
亚临床甲减、临床甲减和全部甲减患者eGFR水平均明显下降(P for trends <0.001, 0.001, <0.001)蛋白尿程度均明显更严重(P for trend = 0.0071, 0.0703, 0.0020)。亚临床甲减、临床甲减和甲减总体上均与肾功能受损(<60 mL/min/1.73 m2)相关,OR值(95%CI)分别为2.03 倍(1.66–2.49)、7.68 倍(4.96– 11.89)和2.40 倍(2.00–2.89),与蛋白尿1+以上也明显相关,OR值(95%CI)分别为1.71 倍(1.15–2.56)、 2.35 倍(0.74–7.40)和1.76 倍(1.21–2.58)。在调整了潜在危险因素后,与肾功能受损的关联依然存在,但与蛋白尿的关联减弱。
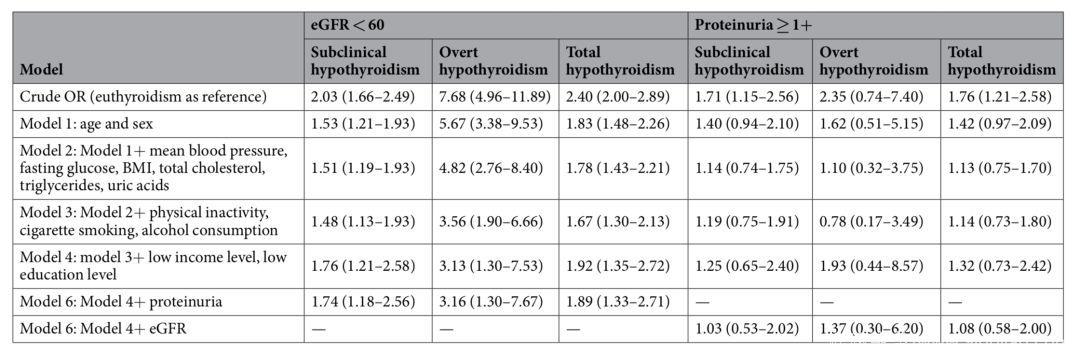
Fig 3.3 甲减是肾功能减退的危险因素
这项研究发现亚临床/临床甲减越严重,患者的eGFR降低也越严重,呈现出剂量依赖性的变化,蛋白尿的严重程度也有类似的联系但不甚显著。这些结果提示亚临床甲减是肾功能减退的危险因素,需要人们的关注。
REF: Yi-Cheng Chang, Chia Hsuin Chang, Yi-Chun Yeh, Lee-Ming Chuang & Yu-Kang Tu. (2018). Subclinical and overt hypothyroidism is associated with reduced glomerular ltration rate and proteinuria: a large cross-sectional population study. Scientific Reports, 8:2031, published online 01 Feb, 2018. DOI: 10.1038/s41598-018-19693-4.
「一周资讯」系列,点击蓝字即可查看往期内容: