手把手带你调血糖(下):病例实战 | 朝花夕拾·协和八
朝花夕拾
【小编按】上次大家阅读了手把手带你调血糖(上),纷纷表示还想要更多的病例来学习呢!小编这就为大家精心准备了内外科及不同情况下的血糖控制病例哦~
●肝外科围手术期血糖控制●
M/75,因右肝肿物拟行手术治疗。既往乙肝20年,发现糖尿病12年,目前阿卡波糖50mg tid、格列齐特60mg qd控制,未监测血糖和糖化血红蛋白。
入院后监测血糖,早餐后2h 12.3-13mmol/L,午餐后2h 8.5-12.5mmol/L,晚餐后2h 8.4-13.8mmol/L,睡前 7.6-12.1mmol/L。生化:ALT 114 U/L,Alb 31 g/L,Cr 90 μmol/L,空腹Glu 8.6 mmol/L。Wt 55Kg,Ht 168cm。
分析
1. 这是一个常见的围手术期调血糖的病例。术前血糖控制目标:空腹及餐前 8-10mmol/L,餐后 2 小时或随机血糖 8-12mmol/L。
2. 由于患者术后饮食受限,且存在肝功能异常风险,为避免低血糖,围手术期停口服降糖药,予皮下胰岛素方案控制血糖。患者体型偏瘦,既往口服药物控制血糖尚可,全天胰岛素总用量 0.3-0.5U/Kg,基础胰岛素约占 50%;
根据患者血糖谱建议方案:
♥甘精胰岛素 10U 睡前+门冬胰岛素 6-6-6U 三餐前。
♥若有静脉补液,液中按胰岛素(U):葡萄糖(g)比例1:3-4添加普通胰岛素,根据液后血糖调整配比[14]。
3. 患者术后可逐步过渡成口服降糖药。此外,患者乙肝多年、本次行肝段切除术,需警惕肝功能不全。肝脏在血糖的调节作用表现在餐后将血糖合成肝糖原,非进食状态促进糖异生。
♥肝脏疾病对血糖的影响表现在餐后出现严重高血糖,而空腹容易发生低血糖,治疗上以胰岛素为主。睡前建议长效胰岛素类似物,作用平稳无峰,不容易发生低血糖;餐前建议速效胰岛素类似物,作用快,消失快,低血糖发生风险低。
♥同时,饮食上建议分餐,每天 5-6 餐。将主餐中的 1/4-1/5 分到加餐中,这样可以避免主餐后血糖异常升高,同时防止低血糖,使患者全天血糖控制在相对平稳的状态,加餐时不必注射餐前胰岛素[15]。
● 血糖波动大的呼吸科病人 ●
F/52,因真菌性肺炎住院。既往糖尿病 10 年,精蛋白生物合成人胰岛素注射液(预混 30R)早 12U 晚 12U +阿卡波糖 50mg tid 控制血糖,自述血糖控制欠佳。
入院查:HbA1c 6.9%,空腹 8.0-8.6mmol/L,早餐后 2h 12.8-16.7mmol/L,午餐后 2h 11.9-13.3mmol/L,晚餐后 2h 12.2-17.8mmol/L,睡前 9.8-22.1mmol/L。生化:ALT 9 U/L,Alb 44 g/L,Cr 66 μmol/L,Glu 5.6 mmol/L。Wt 70Kg,Ht 159cm,BMI 27.69kg/m2。
分析
1.患者血糖的特点是餐后血糖波动较大,但HbA1c不高,需警惕低血糖,或近期血糖升高,检测糖化白蛋白(GA)可协助判断。住院期间血糖控制目标:空腹及餐前 6-8mmol/L,餐后 2 小时或随机血糖 8-10mmol/L。
2. 患者血糖波动大,首先应该去除相关诱因,如感染、应激、苏木精现象、黎明效应、胰岛素注射技术、注射部位皮肤吸收异常等,同时保持饮食、运动、降糖药物、胰岛素用量相对恒定,必要时需要患者详细记录每日饮食、体重和运动情况。
3. 口服药方面,应选择低血糖风险较低药物,在无明显低氧风险的前提下,建议加用二甲双胍 0.5g tid 口服,最佳剂量为 2.0g/d;继续阿卡波糖 50mg tid 口服。若加用二甲双胍 4-5 天后,血糖仍不达标,再根据血糖调整胰岛素剂量。
4. 胰岛素治疗方案的调整应当采取缓慢、平稳的原则,避免低血糖和高血糖急性并发症,建议采用三短一长的治疗原则。但患者对每日注射次数有顾虑,可继续每日两次预混胰岛素。
♥目前 HbA1c 6.9%,暂维持目前剂量不变,积极控制感染。
♥若 HbA1c大于7%,可改为一天三次预混胰岛素,午餐前从 4-6U 起始。根据早餐后、午餐前、午餐后、晚餐前血糖调整早餐前 30R 剂量,每次约 2U;根据晚餐后、睡前、凌晨 3点、空腹血糖调整晚餐前 30R 剂量,每次约 2U。
♥如果通过上述调整,在空腹/血糖达标的前提下,甚至出现了餐前低血糖,餐后血糖仍升高明显,可考虑将 30R 换为 50R 剂型。
● 消化科患者的血糖问题 ●
M/58,因溃疡性结肠炎入院,甲强龙 40mg qd iv 治疗原发病。糖尿病 8 年,初期二甲双胍控制可,用药初曾有胃肠道反应,后耐受可,1 年前调整方案为预混胰岛素 70/30 早餐前 22U、晚餐前 26U 皮下注射,自述监测 FBG 6-7mmol/L,餐后血糖未监测。
目前进流食+安素,改用甘精胰岛素 10U 睡前+赖脯胰岛素 10-14-16U 三餐前皮下注射,监测血糖谱:空腹 5.2-7.3mmol/L,早餐后 14-16.5mmol/L,午餐后 16.2-20.7mmol/L,晚餐后 17.6-21.9mmol/L,睡前 11.8-17mmol/L。生化:ALT 12 U/L,Alb 33 g/L,Cr 53 μmol/L,Glu 4.8 mmol/L。Wt 52Kg,Ht 163cm,BMI 19.57kg/m2。
分析
1. 患者预期寿命长,低血糖风险低,血糖控制目标可以较为严格,空腹 4.4-6.0mmol/L,餐后 6.1-7.8 mmol/L,HbA1C 小于 6.5%。
2. 患者消化系统疾病,近期饮食结构变化大,血糖波动大,且消化道情况尚不稳定,不建议住院期间应用口服降糖药物。
♥首先需注意饮食规律,肠内营养制剂作为营养补充剂,也应尽量定时定量,采取两次正餐之间服用为宜。
♥建议采取三短一长胰岛素治疗方案,根据血糖谱。对目前可调整赖脯胰岛素剂量为 12-16-18U 三餐前皮下注射。若空腹血糖升高可加量睡前长效胰岛素,根据餐后血糖调整餐前赖脯胰岛素剂量.
♥如激素减量或调整饮食方案,及时调整胰岛素用量,警惕低血糖。若患者采用肠外营养,需考虑胰岛素持续静脉泵入。
3. 患者长期应用糖皮质激素,需考虑糖皮质激素对血糖的影响,其机制包括胰岛素抵抗和胰岛β细胞功能减退,类似于 2 型糖尿病。即使激素日剂量为泼尼松 10mg 也会出现类固醇糖尿病,其他影响因素包括激素类型、疗程、性别、家族史、肥胖、年龄。
糖皮质激素影响血糖的临床特点为:
♥病情发展较快
♥临床症状不明显
♥停用激素后部分可逆
♥对胰岛素治疗效果差异大
因多数患者每日早上应用激素,故血糖高峰多出现在午餐后至睡前,随激素剂量的改变血糖亦会有相应变化,仍然要动态监测血糖变化,防止血糖波动。治疗方面宜选用胰岛素治疗,可调节更为精细[16]。
4.待患者饮食稳定和除外应激因素后,如胰岛素用量不大,可考虑逐渐过渡至口服降糖药物。二甲双胍和 α 糖苷酶抑制剂常见的副作用为胃肠道反应,但该患者曾服用过二甲双胍,耐受尚可,因此在肠道情况稳定时并非绝对禁忌。预期单药治疗血糖难以达标,可联合胰岛素促泌剂[17]。口服药联合长效胰岛素也是选择之一。
我们再来重温一下不同降糖药的调节特点,是不是领悟更深了呢?
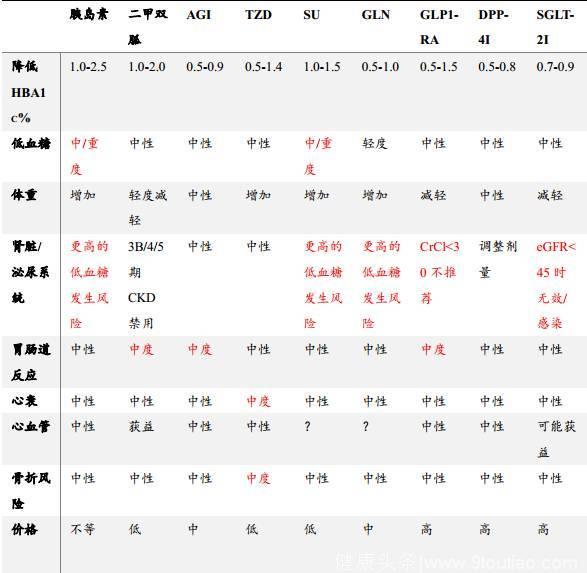
表 1 不同降糖药的临床特点
参考文献
[1] Hayward RA, etal.Follow-up of glycemic control and cardiovascular outcomes in type
2 diabetes. N Engl J Med 2015;372:2197-206.
[2] Holman RR, et al. 10-year follow-up of intensive glucose control in type 2 diabetes. N Engl J Med 2008;359:1577-89.
[3] Patel A, et al. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med2008;358:2560-72.
[4] Ismail-Beigi F. Glycemic management of type 2 diabetes mellitus. N Engl J Med 2012;366:1319-27.
[5] American Diabetes Association. Standards of medical care in diabetes. Diabetes Care 2017;40:S64-74.
[6] Garber AJ, et al.T2D algorithm,executive summary. Endocr Pract 2016;22(1): 84-113
[7] 中华医学会糖尿病学分会. 中国 2 型糖尿病防治指南(2013 年版). 中华糖尿病杂志2014;6:447-98.
[8] Joseph Tibaldi. Achieving glycemic goals with addition of incretin-based therapies to
insulin in patients with type 2 diabetes mellitus. Am J Med Sci 2014;347:491-501.
[9] Ismail-Beigi F, et al. Individualizing glycemic targets in type 2 diabetes mellitus: implications of recent clinicaltrials. Ann Intern Med 2011;154:554-9.
[10] Bailey CJ, et al. Metformin. N Engl JMed 1996;334:574-9.
[11] UKPDS Group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment andrisk of complications in patients with type 2 diabetes. Lancet 1998;352:837-53.
[12] Nissen SE, et al. Effect of rosiglitazone on the risk of myocardial infarction and death from cardiovascular causes. N Engl J Med 2007;356:2457-71.
[13] Holman RR, et al. Addition of biphasic,prandial, or basal insulin to oral therapy in type 2 diabetes. N Engl J Med2007;357:1716-30.
[14] David LN, etal. Lehninger, principles of biochemistry 2008 by W.H. Freeman and company.
[15] Holman RR, et al. Three-year efficacy of complex insulin regimens in type 2 diabetes. N Engl J Med 2009;361:1736-47.
[16] Braithwaite S, et al. Diabetes management during glucocorticoid therapy for nonendocrine disease. Endocr Pract1996;17:320-5.
[17] Kahn SE, et al.Glycemic durability of rosiglitazone, metformin, or glyburide monotherapy. NEngl J Med 2006;355:2427-43.
*回复「血糖」可查看本文~
作者:北京协和医院内科 常龙医师
审阅:北京协和医院内分泌科 王曦医师
编辑:长春半夏
质控:小二仙草