宫颈癌疫苗该怎么打?HPV(宫颈癌)疫苗全面解读与知识科普
葛兰素史克的人乳头瘤病毒吸附疫苗(16型和18型)获得我国国家食药监总局批准,在国内上市。这个国内期待已久的预防宫颈癌的疫苗,在给中国百姓带来惊喜之余,也带来一系列困惑。
在国内经过长期临床试验
宫颈癌是女性第二高发的癌症,且患病人群呈年轻化趋势,但它是目前唯一病因明确、可以早期预防和治疗的癌症。研究证实,全球99%以上的宫颈癌都是由人乳头瘤病毒(HPV)引起。HPV目前已知有100余种类型,大部分与宫颈癌并无关联,但有14种被列为“高风险”,它们导致了几乎所有的宫颈癌。其中,以HPV16和HPV18两种基因型风险最高,可导致约70%的宫颈癌。此次获批在国内上市的HPV疫苗主要就是针对HPV16和HPV18。
在进入我国之前,HPV疫苗已在国外使用多年。“HPV疫苗最早于2006年在美国上市,此后陆续在加拿大、澳大利亚等140多个国家和地区批准使用。”中国医学科学院肿瘤医院肿瘤流行病学研究室主任乔友林告诉记者。
很多人疑惑,这么好的疫苗为什么十年后才在国内上市?乔友林解释,根据我国相关规定,出于安全性和有效性的考虑,国外新药要在中国上市,必须在中国重新开展面对国内人群的临床试验。
事实上,对于HPV疫苗我国确实也早有考虑。“2009年,我国便开始了HPV疫苗在国内的临床试验研究,以验证其在国内目标人群的安全性和有效性。临床试验在江苏开展,分别选取了3000多名接种和3000多名未接种的女性,进行随机双盲对照研究。”乔友林说,他领导的团队和南京鼓楼医院是临床试验的参与者之一,负责临床检查、诊断、基因分型等工作。
据乔友林介绍,整个三期临床试验持续了6年多才完成。去年,临床试验的各项指标已经达到,葛兰素史克便开始向国家食药监总局申请报批。国家食药监总局表示,研究数据表明该疫苗在国内目标人群中应用的安全性和有效性与国外具有一致性。
建议9到25岁女性接种HPV疫苗
很多人关心,HPV疫苗在什么时候接种比较合适?根据葛兰素史克的声明,此次获批的HPV疫苗“在中国注册用于9到25岁女性的接种,采用3剂免疫接种程序”。
美国疾病预防和控制中心(CDC)在其官网上指出,HPV疫苗在青春期前能起到更强的免疫反应,建议在11岁或者12岁的青春期前接种HPV疫苗。乔友林也认为12岁左右比较合适,因为女性在该年龄时性特征开始发育。
对于有人表示要在“26岁之前接种”,乔友林解释,因为国外HPV疫苗临床试验的对象大都是18岁到26岁的女性,所以很多医生建议女性在26岁之前接种。
“HPV疫苗在一些国家经过多年使用和实践检验后,将接种年龄放宽到了45岁。”北京市肿瘤防治研究办公室副主任王宁说,因为有人即使年龄超过25岁或26岁,但很可能还没感染HPV,所以接种疫苗仍然有预防作用。但对那些超过25岁或26岁、有过多次性行为的女性而言,她们大多数可能已经感染HPV(但不一定就会得宫颈癌),再接种疫苗效果甚微。“如果一定要打疫苗,也没什么坏处,HPV疫苗没有安全风险。只是疫苗对本人不会有什么明显的预防效果,不能避免宫颈癌的发生。”她说。
不过,两位专家均强调,最好还是按照国家食药监总局批准、葛兰素史克声明中指出的9到25岁去接种疫苗。根据葛兰素史克的介绍,HPV疫苗采用3剂免疫接种程序,即需要打3针:打完第一针第2个月打第二针,第6个月打第3针。
男性也可以接种HPV疫苗
接种HPV疫苗后是否一定能预防宫颈癌?对此,王宁表示,此次国内上市的HPV疫苗是一个二价疫苗,主要是预防HPV16型和18型。国外还研发了四价、九价HPV疫苗,可以预防更多的HPV类型。但HPV有100余种类型,与宫颈癌相关的高危类型有14种,目前的疫苗还不能完全覆盖。
“即使疫苗能预防所有HPV,也不能保证能完全预防宫颈癌。”王宁说,宫颈癌的发生还有其他原因,比如吸烟、酗酒等不良生活方式,也可能诱发宫颈癌。国家食药监总局也建议,接种HPV疫苗后仍应定期筛查。
王宁强调,不能将HPV疫苗和宫颈癌画等号,同样,也并非只有女性才能接种HPV疫苗。“其实,男性也可以,甚至也需要打HPV疫苗,以阻止HPV的传播。”
她介绍,HPV主要是通过性行为来感染和传播,有一些女性之所以感染HPV正是通过男性传播的。男性接种HPV疫苗后,可以降低配偶感染HPV的概率。此外,男性感染HPV后会损害生殖器、肛门、口咽部、食道黏膜等,可能导致口腔癌、肛门癌、生殖器疣等疾病。
美国疾病预防和控制中心建议,男性在21岁之前接种HPV疫苗,还建议那些有同性性行为以及免疫系统受损的男性在26岁之前接种。
美国免疫规划实施咨询委员会2006年到2015年的HPV疫苗接种推荐
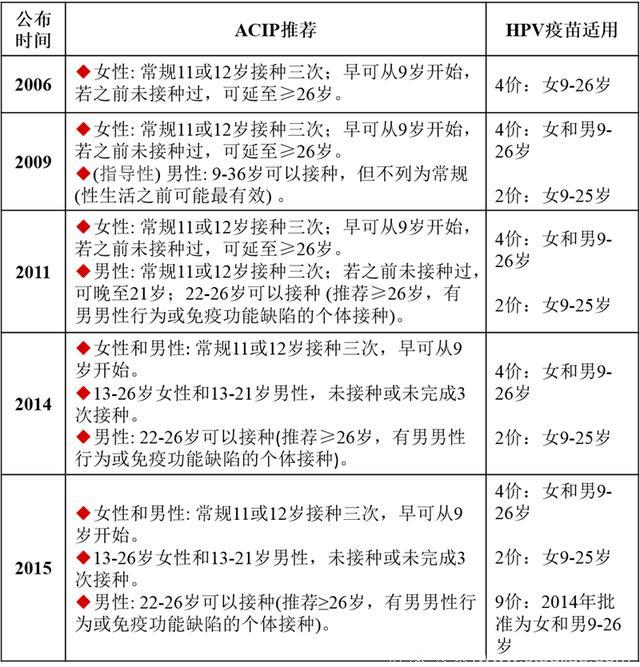
2007年,ACS发布了第一个HPV疫苗预防(宫颈高级别上皮内瘤变(CIN)和宫颈癌)推荐指南,其中未涉及当时新批准的9价疫苗,也没提到HPV疫苗可用于男性。在疫苗效力方面,2007版发布时还没有19-26岁之间较晚接种有效性下降的证据。
本次2016版ACS的更新遵循了美国疾控中心下属免疫规划实施咨询委员会(Advisory Committee onImmunization Practices, ACIP)的推荐意见。
新版指南ACS关注了三个重要问题:接种的最晚年龄,是否有性别差异,以及9价疫苗的应用。
ACS 2016版HPV疫苗接种主要推荐意见
✦疫苗接种对象为所有年龄在11-12岁的儿童,不分性别,与其他传统疫苗(百白破、流脑)一起常规接种。
✦第一针接种可以从9岁开始。 ✦女性可接种2价、4价和9价疫苗。 ✦女性可在13-26岁接种,男性可在13-21岁接种,且这两类人在之前未接种或未完成3次接种。 ✦22-26岁男性可以考虑接种。 ✦HPV疫苗应在13岁前完成接种,以增加有效率。如果延迟应尽早完成。 ✦超过26岁的个体,存在男男性行为或有免疫功能缺陷(HIV)且之前未接种,推荐疫苗免疫。 ✦ACS特别强调:应告知年龄22-26岁未接种或未完成接种的个体,于较大的年龄行HPV疫苗免疫在降低癌变风险方面作用受限。
2016年4月,ASCO提出要尽努力提高美国HPV疫苗接种率。ACS也在与超过70个HPV相关肿瘤组织展开合作,同时建立了青少年疫苗接种抗癌计划,旨在提升保健提供者的HPV接种意识,以促进接种率。 然而即使是在美国,HPV疫苗接种的意识和意愿仍有很大的提升空间。在保健提供者对HPV疫苗接种的错误观念中,最主要的就是想当然的以为青少年父母不知道接种的价值或不想接种,或者需要耐心地解释“性”的问题。但是,如果把HPV疫苗列入常规接种计划,那么绝大多数家长都能接受。现在有证据表明,HPV疫苗在青春期前和青春期早期的预防效力最强。2016版指南中最重要的推荐建议是所有11-12岁儿童,不分性别均行HPV疫苗免疫。接种年龄可以提前,但不能晚于13岁。
另外,2016版ACS指南在ACIP推荐中增加了一条提醒:年龄22-26岁,继往未接种过疫苗或未完成接种的个体,应该被告知疫苗在减少患癌风险方面的效力会因为年龄过大而下降。
期待HPV疫苗能在国内尽快开展,减少中国老百姓所面临的HPV相关恶性肿瘤风险。
文献:DebbieSaslow,et al. Human papillomavirus vaccination guideline update: AmericanCancer Society Guideline endorsement. 19 July 2016.CA: A Cancer Journal forClinician
HPV疫苗在国际上已经用了10年了,如今中国在中国大陆上市了(时隔十年 宫颈癌疫苗今日获准在中国上市)。此前很多老百姓到香港以旅游名义,再打疫苗。HPV疫苗到底是什么?什么人该打?以及打何种疫苗?
HPV疫苗可以说是癌症历史上250年重大进展之一(250年来人类抗击癌症的里程碑式进展(1775-2015)),而且打一针就能减少80%宫颈癌风险(新HPV疫苗能预防80%宫颈癌)。一对生死冤家,HPV与宫颈癌!实际上,除宫颈癌外,还与其它很多癌症有关(Oral Oncol:口腔HPV感染可致头颈癌)。但是,有关HPV疫苗还有很多知识需要了解,例如,男孩要不要打?成人了,打了有没有作用?
另外,小编也不得不提醒大家,此次在中国大陆上市的仅仅是二价疫苗。四价疫苗在年底前有可能在中国大陆上市。而国际主流开始倾向默沙东公司九价疫苗。
下面全面向您介绍:
1. 宫颈癌是仅次于卵巢癌的女性生殖道恶性肿瘤,全球每年新发病例近 60 万,死亡约 30 万。中国每年新增病例约 13.5 万,其中 8 万人因此死亡,而且发病数量不断增加!宫颈癌是名副其实的女性杀手。2015年国内宫颈癌新发病例估计9.89万例,死亡人数有3.05万例,城市高于农村。目前普遍认为,HPV病毒是宫颈癌的主要诱因,而大约80%的女性在一生中都会感染HPV(但多是一过性感染,不会导致宫颈病变)。
2. 几乎所有(99.7%)的宫颈癌都是 HPV 感染所引起,2008 年诺贝尔医学奖授予发现 HPV与宫颈癌关系的德国科学家 Harald zur Hausen,他首先发现了HPV导致宫颈癌 ,并对其机制进行了深入研究,最终证明 HPV 感染是引起宫颈癌发生的主要病因,这一重大发现是 HPV 疫苗研发的根本依据。
3. HPV 感染不仅仅导致宫颈癌,90% 的肛门癌,40% 的外阴/阴道癌和12% 的头颈癌与 HPV 感染密切相关。
4. 性生活是 HPV 感染主要途径,但不是唯一途径。避孕套并不能完全阻断 HPV 的传播。
5.HPV 感染非常普遍,只要开始性生活,一生中被HPV感染的概率非常高,性活跃期妇女 HPV 感染率约占50%~80% 。HPV感染通常没有任何症状,所以无法被自己察觉。
6. 并不是感染了 HPV 就一定会发展成宫颈癌,HPV 有100多种亚型,分为低危型和高危型,50%~90% 的 HPV 感染可在感染后的数月至 2 年内被免疫系统清除,不会导致长期的危害。
7. 只有高危型 HPV 的持续感染,才会进展为恶性病变。HPV持续感染的定义:间隔一年以上的时间连续两次检测出同一高危型的 HPV被认为是持续性感染。
8.目前发现,HPV病毒有100多个型别,其中40个以上的型别与生殖道感染有关。依据世界卫生组织(WHO)、国际癌症研究机构(IARC)及其他国际组织的研究成果,建议将HPV16、18、31、33、35、39、45、51、52、56、58、59、68共13种基因型列为高危型,26、53、66、73、82共5种基因型列为中等风险型,要求均只针对用于宫颈癌相关预期用途的上述18种HPV基因型核酸检测;同时专门指出,低危型HPV一般与尖锐湿疣或低级别鳞状上皮内病变相关,检测的临床价值尚不明确。HPV l6 和 18 是最主要的高危型 HPV,70% 的宫颈癌都是由这两型HPV导致的,所以目前的 HPV 疫苗主要是针对这两型 HPV,换句话说,目前的疫苗或许只能预防 70% 的宫颈癌。
9. HPV 疫苗是人类首次尝试通过疫苗消灭一种癌症,具有划时代的意义。
10. 严格的说,现在还不能下「HPV 疫苗可以预防宫颈癌」的结论,因为持续 HPV 感染演变到宫颈癌的过程可长达 15~20 年,所以第一个以宫颈癌发生率为研究终点的临床试验数据要到 2020 年才能获得。
11. 美国和欧洲,目前都是基于是否能够预防 HPV 持续感染作为评估标准的,因为理论上能够预防HPV持续感染,就应该可以预防宫颈癌。15 年的等待,可能意味着2~3待年轻女性丧失预防宫颈癌的机会,这也是促成欧美尽快批准HPV 疫苗上市的主要原因。“不伤害和有利”原则,是 HPV 疫苗获批的伦理依据。
12. 目前全球上市的三种 HPV 疫苗分别默沙东公司的Gardasil(四价和九价两种)和葛兰素史克的Cervarix。这两种疫苗已经在100多个国家和地区上市,全球使用达数千万例。2006年,默沙东公司研发出全球第一个HPV四价疫苗“佳达修”(Gardasil),它可用于预防6、11、16、18四种HPV病毒亚型所导致的多种疾病,并通过优先审批在美国上市。随后,葛兰素史克公司也生产出二价疫苗“卉妍康” (Cervarix)(即在我国上市希瑞适),可以预防16、18两种HPV病毒,由这两种病毒引起的宫颈癌占了总数的70%。2014年,默沙东推出新一代佳达修9价(也称为加卫苗9),包含的HPV型别在原有四价的基础上新增了31、33、45、52和58五种HPV病毒亚型,对宫颈癌的预防率可以达到90%,即所谓的九价疫苗。截至2016年6月,佳达修九价已在130多个国家和地区获批上市。在使用疫苗前,需要区分清晰。

13. 对尚未感染 HPV 的女性而言,两种疫苗在预防宫颈癌、癌前病变以及其他生殖器疾病均显示出长期高度的有效性(>95%),目前认为两种疫苗效果相当,Gardasil 额外预防尖锐湿疣等生殖器疣。
14. 适合接种 HPV 疫苗的年龄,各个国家,或者同一国家的不同机构建议都不一样,全球范围内是 9~45 岁。FDA 批准的年龄是 9~26 岁,有机构建议 11~12 岁是最佳接种年龄。因为,在美国,中学以后,性生活似乎随时都有可能发生。
15. 年龄的限制并不是绝对的,关键是看有没有性生活,HPV 疫苗对于无性生活史的女性效果最佳,如果到 35 岁仍没有性生活,那么这个时候接种也完全是划算的。
16. 有过性生活以后就不能接种 HPV 疫苗了吗?不是,基本上随时都可以接种,只是性生活一旦开始,感染 HPV的机会大大增加,官方机构从药物经济学角度来考虑,觉得不划算。
17. 免疫接种作为一项公共政策,官方机构一定会考虑其投入收益,这也是为何大部分国家以及 WHO 官方文件中并未推荐男性接种 HPV 疫苗的原因,因为:1. 对于男性的获益主要是预防生殖器疣,而此类疾病并不致死;2. 目前看看不到男性接种对女性宫颈癌预防的作用。
18. 所以,不管是否有性生活,或是否已经感染过 HPV,疫苗是花钱买一种预防的可能性,鉴于HPV 疫苗并不便宜,官方机构会考虑整体投入产出,个人也应该根据自己的情况进行选择。
19. 大部分 HPV 会被人体免疫系统清除,且并无治疗 HPV 的特效药物,所以一般 HPV感染无需治疗。
20. 接种过 HPV 疫苗依然要定期做宫颈癌筛查,因为 HPV 疫苗并不能预防所有高危型 HPV。
21. 宫颈癌的发生是一个漫长的过程,而现在的宫颈癌筛查技术(其中包括 HPV 检测)已经相当成熟,所以 30 岁以后定期宫颈癌筛查对于已经有性生活或 HPV 感染的女性更加重要。遗憾的是,我国宫颈癌筛查的覆盖率不到适龄女性的 14%。
22. 接种 HPV 疫苗以前是不需要先检测自己是否已经感染 HPV。麻疹病毒感染过一次会有终身免疫,而 HPV 并不是,所以接种疫苗前的检测没有必要。
23. HPV 疫苗安全吗?从这 8 年几千万的使用来看,它经受住了考验。至于更加远期的安全性,需要时间来回答了。
24. 由于没有足够的数据支持,目前并不推荐孕妇接种 HPV 疫苗。
25. 目前没有发现 HPV 疫苗对胎儿的不利影响,所以如果在疫苗接种的 6 个月发现怀孕不用担心胎儿的健康,但是建议停止继续注射尚未注射的疫苗,直到生完孩子。
26. 接种完 HPV 疫苗以后可以马上怀孕,无需等待。
27. HPV 疫苗接种后的保护期有多长?美国疾控中心的数据是 6 年,而且保护效果并不随着时间的推移而减弱。6 年的数据主要是因为该疫苗上市才 8 年,还需要更长的时间来观察,HPV 疫苗是否有更长的保护期甚至终生有效也只有留给时间来回答。
28. HPV 疫苗在中国之所以迟迟未能获批,其主要原因是我国的药物评审中心坚持采用与欧美和 WHO 不同的疗效判断标准,但目前已正式上市。
29. 2013 年 7 月《中华肿瘤杂志》刊文,呼吁药物评审中心修改当前的HPV 疫苗有效性评估标准,与欧美和 WHO 接轨,加快 HPV 疫苗在中国大陆的上市进度。假设我们相信 HPV疫苗确实是有效的,那么在推迟上市的这些年,中国有几千万适龄女性失去了选择预防接种的机会。很难说中国的新药审评制度有什么错,规则放在哪里,想改动并不容易,需要异乎寻常的能力和勇气。
30. 女性经期是否可以接种,答案是肯定的:可以。
31. 从台湾和香港的经验来看,HPV 疫苗对中国人一样有效,和欧美几乎没有什么差别。
32. HPV 疫苗通常分3次给药注射,共需要6个月左右的时间完成,即开始的第 1 次、第2个月注射第 2 次,6个月后注射最后一次。 所以去香港接种的话,至少要往返 3 次,疫苗本身的费用大约 2000~3000 之间。
33. 目前已经上市的疫苗都是预防性的不具有治疗作用,因此,目前只推荐用于未成年的男孩与女孩,当然,已婚人士若未感染,是否有应该进行预防,还有争议。治疗性的 HPV 疫苗也已经在研发当中,部分疫苗在临床试验中表现出了较好的效果。