痛风到肾衰竭要多久?
痛风会导致肾衰竭吗?说出来很多人不相信,但事实就是如此:不规范治疗,让尿酸居高不下,虽说导致肾衰竭不容易,但是持续高尿酸肯定让肾功能出问题。
有句话是“不积跬步无以至千里”,但有时候痛风到肾衰竭又仅有“一步之遥”。
肾脏在人体器官中,属于“忍耐性”较强的内脏器官,一般发生病变,早期也很难表现症状。就拿痛风来说,我们都知道痛风出现的尿酸高,可以让尿酸盐沉积在关节及周围和肾脏,但是即使尿酸盐结晶导致肾功能减半,有些患者还是毫无察觉。因为哪怕一个肾坏掉了,另外一个肾还是可以坚持工作。但是,如果肾脏功能进一步受损,那就会出现病情急剧恶化的情况,也就是肾衰竭。
一旦发现尿酸高,人们先担心的是会不会痛风;后担心的就是痛风会不会影响肾功能;
一旦急性痛风发作,人们先担心的是肾功能会不会有问题;后担心会不会长出痛风石。
在临床上,痛风到肾衰竭需要经历这几个过程:高尿酸血症—肾损伤—急性梗阻性肾病/慢性间质性肾炎/肾结石—肾衰竭。
今天我们就来从这几个阶段,逐一来谈一谈痛风到肾衰竭要多久的话题。
高尿酸血症是肾损害的基础,除了痛风性关节炎以外,肾损害是高尿酸血症最常见的并发症。尿酸长期居高不下,就可以通过破坏肾自我调节机制导致高血压、蛋白尿,从而导致肾损伤。
为什么尿酸高就能导致肾损伤呢?这还是与肾脏对尿酸的排泄机制有关。所谓“知其然也知其所以然”,我们可以先从肾脏如何排泄尿酸说起。
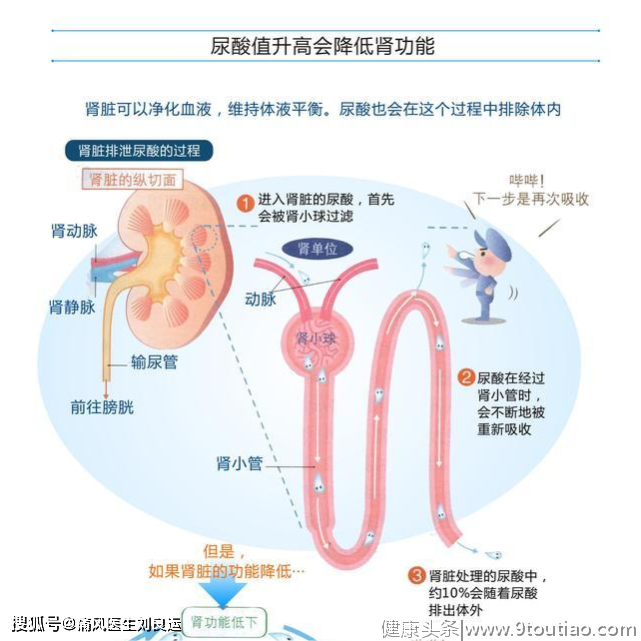
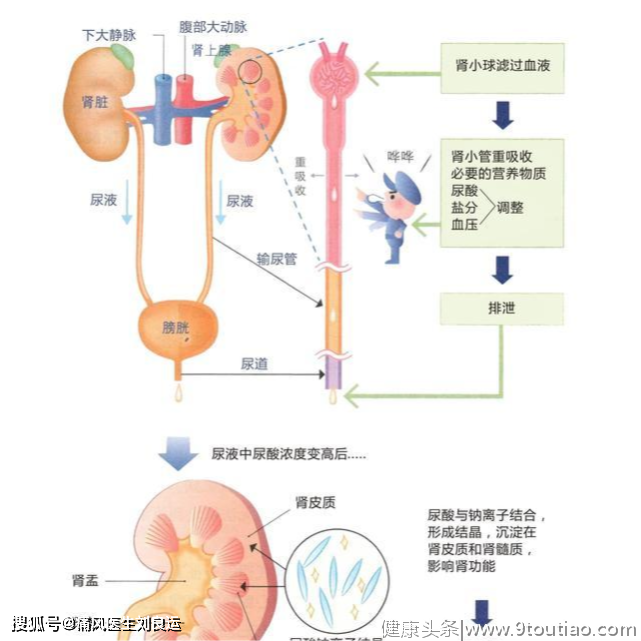
肾脏是人体重要的内脏器官,在人体内是稍微比自己握紧的拳头大一点,扁豆样。肾脏位于腹膜后脊柱两旁的浅窝里,左右各一个。平常肾脏主要通过形成排泄尿液来净化血液,保持人体内体液的平衡。
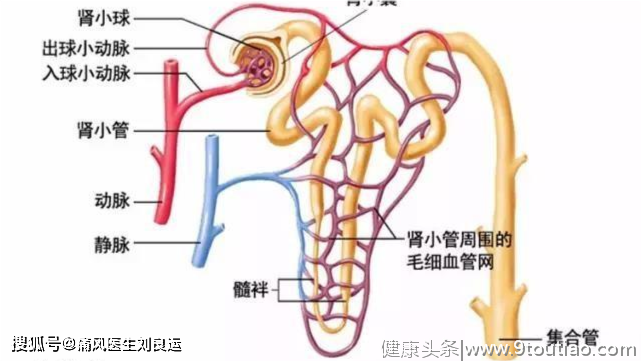
我们通常把肾脏叫做“人体清洁工”,他们在我们生命的每一分每一秒,都默默无闻地做着排泄人体产生垃圾、尿酸、毒素和多余的水分等“清洁垃圾”的工作。肾脏排泄“废物”和“垃圾”,靠它两个小零件,一个是肾小球,另一个是肾小管。
肾小球是由许多毛细血管组成的球团样结构,是人体的血液过滤器。循环的血液经过肾小球的毛细管血管,血浆中的水和小分子溶质,包括尿酸以及分子量较小的血浆蛋白,都通过肾小球的滤过形成超滤液。
肾小管是肾脏内的小管,血浆被肾小球滤过后,就轮到肾小管开始工作。肾小管具有重吸收功能,能把超滤液中的氨基酸、蛋白质、有用的电解质和水分重新回收到血液中,而剩下的垃圾、毒素和多余的水分就形成尿液排出体外。
在了解肾脏的滤过功能和重吸收功能后,我们再来了解尿酸是如何被排出体外的就相对简单不少。
我们的身体每天排泄尿酸在700mg左右,其中约200mg经过肠道及汗液排出,剩余的500mg尿酸会通过肾脏随着尿液一起排出。
也就是说,“尿酸”也是人体的“废物”之一。但是,为了保证体内存在一定量的尿酸,必须保持生成与排泄的平衡。实际上尿酸很难溶于水和体液,所以不容易和尿液一起排出。对于人体而言,生成的尿液中的肾脏原本处理尿酸的能力就不高,所以尿酸经过肾脏排出体外的量也有限。
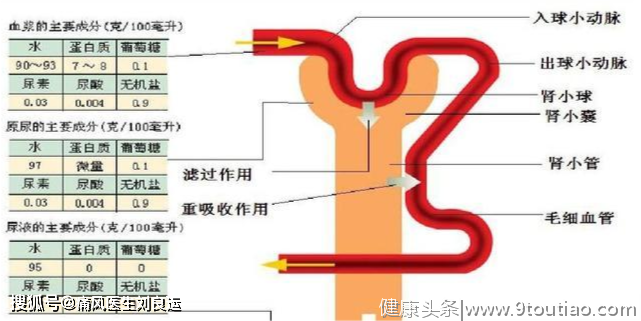
肾脏对尿酸的转运排泄主要还是经过肾小球滤过、近端肾小管重吸收、肾小管分泌和肾小管分泌后再吸收四个步骤。我们来了解一下是如何经过这一系列的复杂过程排出体外的:
肾小球滤过:99%的尿酸可以完全自由滤过肾小球,除小部分与蛋白结合的尿酸外。
近端肾小管的重吸收:98%以上的尿酸被近端肾小管分泌后重吸收。
近端肾小管远端部分的分泌:占滤过量50%以上的被重吸收的尿酸被肾小管分泌到尿液。
肾小管分泌后的重吸收:占滤过量40~45%的尿酸再次被重吸收。
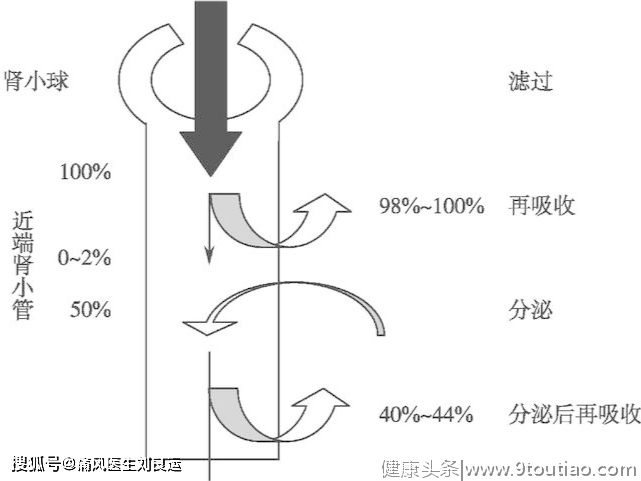
也就是说,最后排出的尿酸占总滤过量的6~10%。这是不是代表肾脏处理尿酸的能力低呢?是的,但这并不完全是坏事。因为如果肾脏处理尿酸的能力高,尿液中的尿酸含量过高,也会是大问题。为什么呢?
因为尿酸很难溶于水,随着尿液排泄难以溶于尿液的尿酸,就容易在作为尿液通道的输尿管和膀胱形成结晶或结石。所以,为了避免这种风险,肾脏对尿酸处理的能力还是有所保留。
尿酸值升高后对肾有什么影响呢?如果因为某种原因,肾脏排泄尿酸的能力降低,尿酸就会堆积在体内,导致尿酸值升高。另外,如果因为某种原因,体内尿酸值升高,过量的尿酸就会产生结晶,给肾脏造成巨大的负担,导致肾功能低下。
也就是说,尿酸值升高和肾功能低下相互作用的同时,就会彼此“相爱相杀”;而当肾功能降低到一定程度之后,就很难恢复到原来的状态。
在讲完了肾脏的功能以及肾脏如何排泄尿酸后,我们现在知道,当尿酸无法被正常排泄后,就会滞留在体内尤其是肾脏,对肾脏功能造成损害。
那么,有多少人出现尿酸高后就会出现肾脏损害呢?我们知道,尿酸池要保持一定量的尿酸,所以需要维持尿酸排泄的平衡;如果尿酸生成量过多或者是肾脏排泄尿酸过少,那么体内尿酸都会超出尿酸池的容量,造成高尿酸血症。
在高尿酸血症中,有60%属于尿酸排泄能力低下型;有30%属于尿酸排泄能力低下和生成过量兼具的混合型。也就是说,90%的高尿酸血症患者都是排泄能力较差,而排泄量不正常,也就是肾脏的处理能力出了问题,肾功能造成了损伤。所以我们说,十个高尿酸九个肾功能有问题。

而痛风患者肾功能有问题的比例有多大呢?据统计显示,痛风患者肾病发生率为100%,也就是说,十个痛风十个肾损害。高尿酸血症导致肾损伤,常见表现包括入球动脉病变、肾皮质血管收缩、肾小球内高压、轻度小管间质纤维化和肾小球肥大,最终出现肾小球硬化及蛋白尿。
尿酸高会影响肾脏造成损伤,目前有研究表明,其机制主要包括以下这些:
尿酸盐结晶的直接作用:尿酸在血浆、肾小球滤过液及肾间质中,是以尿酸盐离子的形式存在;而在远端肾小管中,因为其环境里pH值低,所以尿酸是非离解形式,当血尿酸升高、尿液浓缩或pH值进一步降低到一定程度,那么尿酸就会形成无定形尿酸盐结晶,沉积在肾脏各个部位,造成炎症、血管损伤、肾脏阻塞、局部损伤、纤维增生等。
高尿酸血症对内皮细胞功能的影响:尿酸长期居高不下,就可以降低致密斑一氧化氮酶的表达,减少其合成;而尿酸作为体内含量丰富的抗氧化剂,可以导致致密斑一氧化氮酶的大量消耗,导致内皮细胞功能异常,血管舒张作用减弱,引起高血压和血管病变,进一步造成肾损伤。
血浆肾素及环氧化酶-2系统激活:高尿酸激活血浆肾素,导致系统性高血压及肾小球内高压力、高灌注和肾纤维化发生,导致肾损伤;此外,高尿酸调节环氧化酶-2(COX-2)的表达和前列腺素的产生,引起血管平滑肌细胞增殖,导致肾脏出现管壁炎性细胞浸润。
炎症因子的损害:与急性痛风性关节炎的发生相似,尿酸盐结晶刺激巨噬细胞直接或间接产生金属蛋白酶,同时尿酸盐结晶接到的炎症反应可以产生独立促炎效应,进而引发炎症和组织损伤,这些炎症反应均可以造成肾损伤。
诱导肾小球产生严重血管病变:高尿酸导致肾小球静水压力增高,血管壁增厚,管腔狭窄,让肾血流关注不足,改变入球小动脉自身调节的能力,从而导致持续的肾小球内高压,出现肾脏损伤。
除此之外,还包括高尿酸血症与高血压、脂质代谢、糖代谢异常等代谢性疾病的综合影响,以及尿酸盐转运蛋白活性升高或降低等原因。但总而言之,还是持续的尿酸居高不下,对肾脏以及肾脏的内皮细胞、血管等产生了影响。
痛风对肾脏造成的损伤机制,早期是高尿酸血症导致集合管肾间质尿酸盐结晶形成间接性损伤;晚期是简直尿酸盐结晶刺激,局部引起化学炎症及免疫反应,还有结石的梗阻造成的免疫机制整体损伤。如果不加以控制,那么就可能导致肾纤维化和肾衰竭。

前面我们谈到了高尿酸血症有90%会有肾损伤;而痛风患者100%会有肾损伤。那么从高尿酸血症到痛风,一般是多久的时间呢?快的人为2~3年,通常是5~10年。不是所有人都会患痛风,高尿酸血症中仅有20%会走到痛风那一步;但是如果高尿酸血症长期不做处理,肾损伤的出现就难免。
前面我们还谈到,肾损伤轻易不会表现出来,但是如果表现出来,就是不容忽视的大问题,也就是痛风性肾病。痛风性肾病,也被称为尿酸性肾病或者痛风肾。
痛风患者从肾损伤到出现临床的痛风性肾病,一般要多久呢?也有研究表明,痛风性肾病一般发生在5年以上病程的痛风患者中;而20~40%的痛风患者从患痛风之初有蛋白尿,通常轻微且间歇出现。
痛风性肾病,一般包括急性尿酸性肾病、慢性尿酸性肾病和尿酸性肾石病三种。我们可以来了解一下这三种痛风性肾病的临床表现。
急性尿酸性肾病:起病急骤,由于大量尿酸结晶沉积在肾间质及肾小管,肾小管被尿酸填充、堵塞,导致少尿型急性肾衰竭。急性尿酸性肾病一般常见于骨髓增生、恶性肿瘤治疗后化疗后或应用噻嗪类利尿药后,也可发生在痛风患者及有明显高尿酸血症的患者。通常来说,如果痛风伴有原发性高血压、心肌梗死、外伤、癫痫等,就可以让血尿酸短期内突然升高,引起急性尿酸性肾病;痛风患者如果有剧烈运动,运动代偿后产生明显高尿酸血症和高尿酸尿症,都可以导致尿酸盐结晶沉积在集合管、肾盂和输尿管,导致急性尿酸性肾病。
慢性尿酸性肾病:早期痛风患者中,仅有10~20%有临床肾病表现。慢性尿酸性肾病起病隐匿,一般患者到了中年才出现临床症状,但实际上早前肾功能就有不同程度的损害。主要临床表现包括轻度单侧或双侧的腰痛及水肿,40~50%患者有中度高血压,85%的患者有持续数年的间断或持续性轻度蛋白尿,54%患者有肉眼可见的血尿,如果尿酸盐结晶阻塞尿路引起继发感染可以出现尿频、尿急、尿痛和发热的症状,52.4%尿最高渗透压在700mmol/L以上,14.2%内生肌酐清除率(Ccr)在80ml/min以下。
尿酸性肾石病:痛风患者发生肾结石的发病率高于常人200倍,约有25%的痛风患者有泌尿系结石,其中80%属于尿酸性肾结石。通常临床表现为肾区或上腹部阵发性或持续性的绞痛或刺痛,疼痛时常伴有肉眼血尿或镜下血尿,有运动、骑车或劳动的体力运动后疼痛和血尿都会加重,尿内可以排出沙砾状的小结石,结石如果经过尿道会出现堵塞或刺痛感,部分尿酸性肾石病患者可以出现继发尿路感染表现发热、寒战、膀胱刺激等,尿酸结石在泌尿系管腔内堵塞可以引起梗阻。
尤其需要注意的是,年轻的尿酸性肾病患者肾脏疾病在5~10年后加重,晚期肾小球功能受损,出现肌酐清除率下降,尿酸氮上升,呈肾衰竭或尿毒症临床表现。
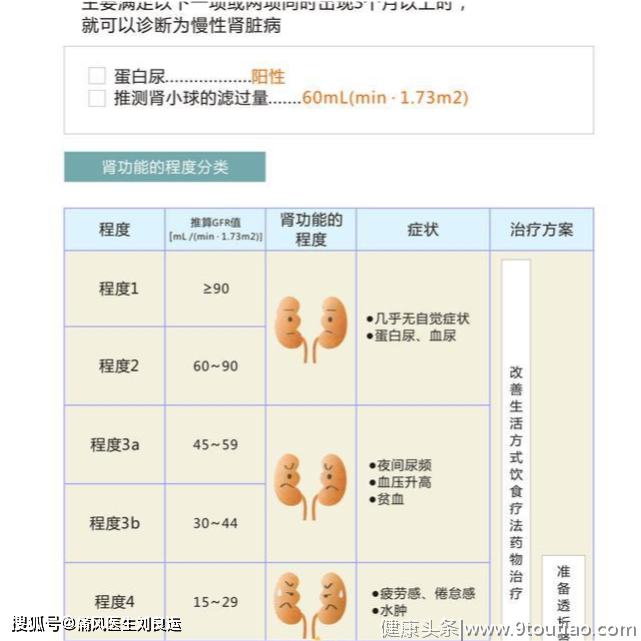
现在我们知道,高尿酸血症和痛风,导致肾衰竭,有时仅一步之遥。有可能突然有一天出现急性尿酸性肾病,导致急性肾衰竭;也有可能因为慢性尿酸性肾病长期不管不顾,导致肾衰竭。
总而言之,也就是尿酸控制不佳造成的。研究证实,血尿酸每升高60 µmol/L,肾脏病风险即增加7%~11%,肾功能恶化的风险增加14%。
但是,所幸的是,高尿酸造成的肾损害和肾病,如果早期诊断并给予恰当的治疗,那么肾脏病变可以减轻或停止发展。也就是说,这并不同于其他不可逆的肾病。那么,对于痛风患者而言,如何早期控制呢?我们遵循以下的规则:
严格控制尿酸达标:痛风造成了肾损害,或已经出现慢性尿酸性肾病和尿酸性肾石病的临床表现,或痛风石及慢性痛风性关节炎患者,应将尿酸进一步控制在300 µmol/L以下。只是高尿酸血症或者痛风,将尿酸进一步控制在360 µmol/L以下即可。
急性痛风“肾重”用药:急性期消炎镇痛药和降尿酸药物本身对肾功能有一定伤害。秋水仙碱,轻中度肾功能不全谨慎短期使用,中重度肾功能不全不用;非甾体抗炎药,轻中度肾功能不全谨慎短期使用,中重度只能外用不能内服;激素,肾功能不全患者可首选,但中重度肾功能不全需要留意血压。
降尿酸“肾重”用药:降尿酸药物也要根据肾功能水平不同采用不同用药方式,通常也很难足剂量治疗。别嘌醇,根据肾功能水平,降低剂量使用;非布司他,轻中度肾功能不全不需要调整剂量,重度需要谨慎使用;苯溴马隆,肾小球滤过率即GFR<20ml/min重度肾功能不全禁用,有泌尿结石根据肾功能权衡利弊后再用。
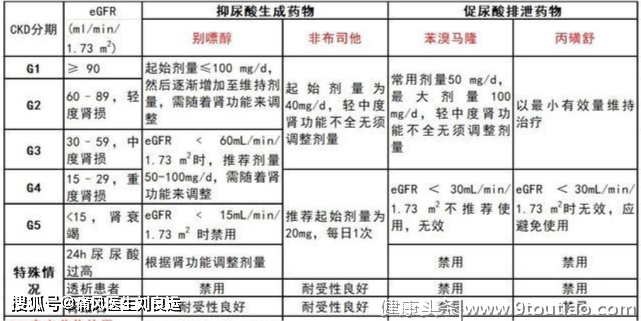
控制血压同时注意用药:一般痛风容易合并高血压,而我们前面分析过,高血压是容易导致肾脏出现血流不正常的原因之一。那么要控制住血压,一般要在130/80mmHg以下,在降压药物上首选沙坦类或者普利类降压药,必要时加用长效钙拮抗剂。
饮食治疗降尿酸:外源性嘌呤所产生的尿酸只占人体血尿酸总量的20%,因此我们并不过分强调低嘌呤饮食,饮食原则是避免动物内脏、贝类海鲜、浓肉汤等高嘌呤失误,减少摄入猪肉、牛肉、羊肉等中高嘌呤食物;戒烟,避免白酒、啤酒等酒精类饮料和碳酸饮料、奶茶、果汁饮料等高果糖饮料;多饮水是必要的,每日尿量保持在2500ml~3000ml之间,促进肾尿酸排泄,但是慢性尿酸性肾病患者的饮水量和蛋白质摄入需要根据肾功能情况调整,防止出现心力衰竭和急性肾衰竭。

避免使用可以引起血尿酸升高的药物:主要包括噻嗪类利尿药、吲达帕胺、糖皮质激素、胰岛素、环孢素、他克莫司、尼古丁、吡嗪酰胺、烟酸、小剂量阿司匹林等。
中医中药调理治疗:在使用降尿酸药物治疗的同时,可以使用中药保肝保肾治疗;而对于出现了痛风性肾损伤,就要祛风、除湿、清热、活血和扶正祛邪、标本兼治的治疗。嘴碎一下,中医药治疗也要讲究辨证施治和随证加减,并没有千人一方。
对于出现肾功能损害,我们提倡是:“尽早就医,及时干预,重视高尿酸,远离肾衰竭”。所以,不论痛风距离肾衰竭有多远,出现尿酸高就要进行饮食及生活方式调整,出现痛风就要进行药物及其他方式治疗,这样才能避免高尿酸带给肾脏的损伤。