关节周围包裹的脂肪越厚、肌肉越多,就越不容易有痛风急性发作?
急性痛风性关节炎是痛风最典型和最常见的临床表现,它的发作是由于尿酸盐结晶沉积在关节及周围组织,刺激机体从而引起的急性炎症反应。该病可发生在任何年龄阶段,男女发病有显著差别,以40岁以后的男性多见,且随着年龄的增长发病率逐渐升高。急性痛风性关节炎四季均可发病,以春秋季及季节交替时较为常见,但近些年来,夏季发病的也不在少数。接下来,我们将对急性痛风性关节炎的临床表现进行详细科普。
1、诱发因素。85%的痛风患者有诱发因素,如饱餐饮酒、体力或脑力劳动过度、受冷受潮、过度激动、紧张、感染、局部外伤、手术或药物等。一般情况下,高嘌呤饮食和劳累是诱发痛风的常见诱因。在临床询问病史时,很多患者都因食用大量海鲜、肉类、啤酒等饮食而引起痛风急性发作;有的患者则因长期加班或出差、从事体力活动、运动过度等引起全身或局部疲劳而诱发。
局部关节受冷受潮也是痛风发作的常见诱因之一,特别是影响下肢关节比如第一跖趾关节、踝关节等。人体足部本身因受凉机会较多而温度偏低,特别是冬春温度较低的季节。夏天由于空调的普及,大部分患者会赤足暴露于冷气中。而在阴雨天气最先受潮的也是足部,这些都会增加局部关节受潮受凉的机会。当受累关节在寒冷或潮湿的刺激下,局部皮肤温度降低,即可促进血液中的尿酸盐溶解度降低而沉积、析出、脱落进入关节腔,进而诱发痛风。
2、发病先兆。痛风急性发作时,大部分患者无前驱症状,特别是在首次发作的痛风患者。关节炎反复发作的患者在痛风发病之前可能会出现关节局部的不适感,如发胀、隐痛、活动不适、疲劳、乏力等前驱征兆。病程较长的患者会因上述征兆感知关节炎急性发作的到来,从而提前就医或自行服用秋水仙碱、非甾体抗炎药等,预防和减轻痛风的急性发作症状。
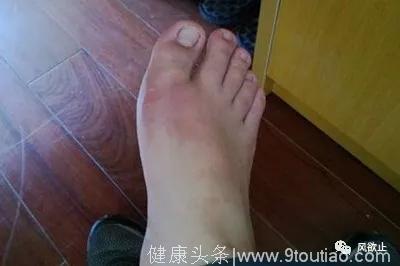
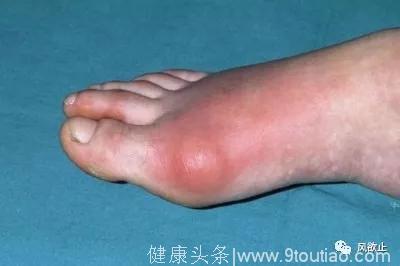
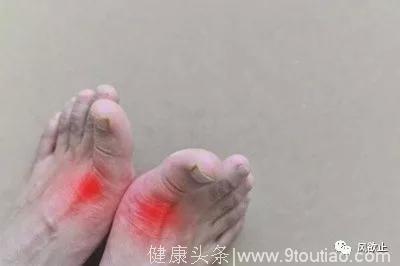
3、关节症状。典型的痛风急性发作起病急聚,常表现为夜间或凌晨因关节疼痛进行性加重而惊醒,数小时内出现受累关节红肿热痛和活动功能障碍。关节疼痛是急性痛风性关节炎的首发症状,其疼痛剧烈难忍,如刀割或咬噬样,24到48小时达到高峰。受累局部关节皮肤发红也是痛风急性发作典型的症状,特别是发生在手、足小关节者,炎症高峰期时可出现暗红色或紫红色水肿型红斑。
4、血尿酸水平。高尿酸血症是痛风最重要的危险因素,血尿酸水平越高痛风发病概率越高。大部分患者痛风急性发作时可伴有血尿酸水平的增高。但是,痛风受很多因素的影响,在临床上多数高尿酸血症并没有发展为痛风,而部分患者痛风急性发作时血尿酸水平甚至在正常范围之内,痛风急性发作期间单凭血尿酸水平的高低来诊断或排除痛风是不可行的。
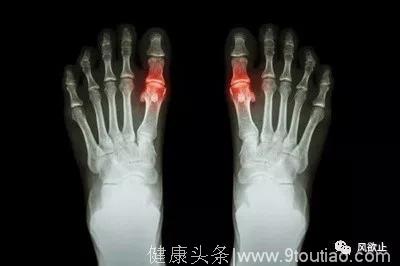
5、发病部位。急性单关节炎通常是痛风的首发症状,少数可表现为多关节的游走性发作。急性痛风性关节炎一般好发于人体周围关节,主要侵犯四肢末端小关节,首次发作多为第一跖趾关节(占60%~70%),同时也可以足背、踝、膝、腕、指和肘关节起病。发生于髋、肩较大关节的较少见,而发生于胸锁、脊柱、下颌等关节部位的概率就更小了。
四肢小关节因位置表浅、关节间歇小、皮下脂肪少、血液循环慢、皮肤温度低、组织相对缺氧、局部pH偏低,使得尿酸结晶这容易沉积而导致痛风急性发作。而躯干及四肢近端大关节周围均有丰厚的脂肪及肌肉包裹,关节间歇大,血液供应丰富,温度高于四肢小关节,局部pH相对偏高,使得尿酸结晶不容易沉积,因此发生痛风的概率大大下降了。
6、发病病程。急性痛风性关节炎的发作常呈自限性,若任其自然发展,一般于数天或2周内自行缓解和消退,也有少数可长达月余;如及时给予秋水仙碱或非甾体抗炎药治疗,1到7天可完全缓解。但痛风性关节炎会因为个体差异、痛风病程、是否用药或用何种药物等影响发作持续的时间。两次痛风发作之间存在一段静止期,急性关节炎发作缓解后,一般无明显后遗症状,称为无症状间歇期。
大多数患者一生中痛风急性发作会反复发生多次,但也有患者发作一次后再未发作。每位患者的间歇期长短都不同,多数患者在初次发生后出现1到2年的间歇期,但随着病情的进展,间歇期逐渐缩短。如果不进行进一步规范治疗,不使用降尿酸药物治疗,每年发作次数会逐渐增多,症状持续时间相应延长,间歇期也会大大缩短,甚至痛风症状不能完全缓解。
7、恢复期症状。受累关节急性炎症缓解后,可见局部关节水肿逐渐消退,发作部位皮肤出现皱纹,且色素加深,呈暗红色或紫红色,受累关节在炎症消退时可出现局部皮肤的脱屑和发痒。大部分患者能在几天内完全恢复正常,但也有十分之一左右的患者可累及关节,在疼痛消失后,尚有局部肿胀、酸楚不适或异样感,并可持续一段时间。