急诊高血压诊疗最新共识 这 10 条要点先收好
近日,中国医师协会急诊医师分会、中国高血压联盟及北京高血压防治协会等发布了《中国急诊高血压诊疗专家共识(2017 修订版)》,以期帮助急诊医师对该类急症患者作出快速且适当的评估处理。笔者整理了共识要点,一起看看。
急诊高血压是指在急诊科就诊的由于血压急性升高伴或不伴靶器官功能损害的一组临床综合征,涵盖高血压急症和高血压亚急症两个概念。
高血压急症指的是血压短时间内严重升高(通常收缩压>180 mmHg 和/或舒张压>120 mmHg)并伴发进行性靶器官损害。
1. 高血压急症的临床表现:
因临床类型不同而异,但共同特征是短时间内血压急剧升高,同时出现明显的头痛、眩晕、烦躁、恶心呕吐、心悸、气急和视力模糊等靶器官急性损害的临床表现。
2. 血压异常升高常见诱因包括:
①停用降压治疗;②急性感染;③急性尿潴留;④急慢性疼痛;⑤服用拟交感毒性药品(可卡因、麦角酸二乙酰胺、安非他命);⑥惊恐发作;⑦服用限制降压治疗效果的药物(非甾体类消炎药、胃黏膜保护剂)。
3. 进行高血压急症的病情评估时,除了询问病史,还应进行以下检查:
①应测量患者平卧及站立两种姿势下的血压,以评估有无容量不足;
②测量双侧上臂血压;双上臂血压明显不同应警惕主动脉夹层可能;
③眼底镜检查对于鉴别高血压急症及高血压亚急症具有重要作用,如果有新发的出血、渗出、视神经乳头水肿情况存在则提示高血压急症;
④心血管方面的检査应侧重于有无心衰,如颈静脉怒张、双肺湿啰音、病理性第三心音或奔马律等;
⑤神经系统检查应该注意评估意识状态脑膜刺激征、视野改变及病理征等。
4. 在实验室检查方面,血常规、尿常规、血液生化(肝肾功能、电解质)和心电图应列为常规检查。
依病情选择心肌损伤标记物、心肌酶学、血尿钠肽 (BNP 或 NTpro-BNP)、血气分析、胸部 X 线、胸部 CT、核磁共振和超声心动图、头部 CT、MRI、肾上腺 CT 或 MRI、血尿儿茶酚胺等检查。
5. 急诊高血压处理流程可见下图。
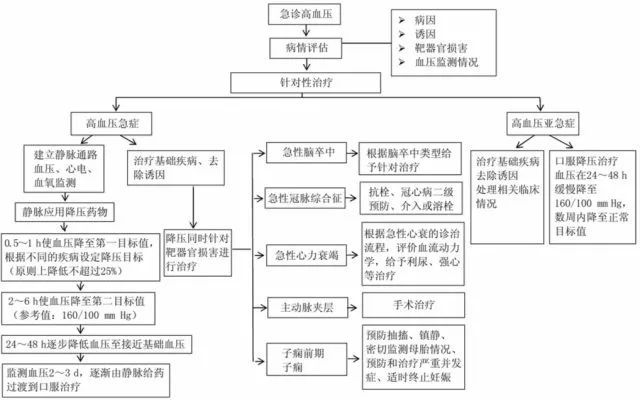
6. 在降压目标设置上,应采取阶梯化降压方式,降压目标分三步走。
第一目标:高血压急症降压治疗的第目标是在 30~60 min 将血压降低到到一个安全水平(据患者的具体情况决定)。除特殊情况外,建议第 1~2 小时使平均动脉血压迅速下降但不超过 25%。
第二目标:在达到第一目标后,应放慢降压速度,加用口服降压药,逐步减慢静脉给药的速度,逐渐将血压降低到第二目标。建议给予降压治疗后 2~6 h 将血压降至约 160/100 mmHg,根据患者的具体病情适当调整。
第三目标:若第二目标的血压水平可耐受且临床情况稳定,在以后 24~48 h 逐步降低血压达到正常水平。
7. 高血压亚急症的治疗原则:
休息可以使血压下降,因此在初始(起始数小时内) 应以动态监测为主,应在休息并观察的前提下,给予口服降压药治疗,24~48 h 将血压逐渐降至 160/100 mmHg,之后门诊调整剂量,可应用长效制剂控制血压,以期在数周内血压达标。
应以口服长效降压药物为主,避免静脉用药或口服快速降压药,避免口服硝苯地平片或静推尼卡地平等钙离子拮抗剂,可能会引起过度降压以及反射性心动过速。积极寻找诱因和病因,针对诱因和病因治疗,避免反复发作。
8. 主动脉夹层处理:
1)在保证脏器足够灌注的前提下,迅速将主动脉夹层患者的血压降低并维持 SBP100~120 mmHg,心率控制在 ≤ 60 次/min。
2)药物推荐用β受体阻滞剂、非二氢叱啶类钙通道阻滞剂如地尔硫控制心室率,可联合使用乌拉地尔、拉贝洛尔、硝普钠等静脉降压药物控制血压达标。
9. 高血压脑病降压治疗以静脉给药为主,1 h 内将 SBP 降低 20%~25%,血压下降幅度不可超过 50%。降压药物选择拉贝洛尔、乌拉地尔或尼卡地平。颅内压明显升高者可加用甘露醇、利尿剂。
10. 老年人高血压急症:
老年高血压急症多有复杂的基础疾病,更容易出现多个靶器官损害。迅速而平稳地降压是急诊救治患者生命的关键。应测量直立位血压,以排除体位性低血压,并评估降压治疗的体位效应。
>60 岁老年人的 SBP 目标为降至 150 mmHg 以下,如能耐受,还可进一步降至 140 mmHg 以下,降压速度不宜过快,需遵循高血压急症的总体降压节奏。
该共识根据《中国急救医学》2018 年 1 月第 38 卷第 1 期进行梳理,以期帮助各位快速浏览其中的要点内容。欢迎翻阅杂志,继续阅读共识全文。
编辑:杨源
阅读原文,即可进入丁香园心血管版块,指南资源、病例讨论、热门话题,就等你来!