中国哮喘指南的这些重要内容已修改,您都知道了吗?!
前不久,全球支气管哮喘防治创议(GINA)2018年版出来后,很多人都一拥而上,想第一时间目睹它的芳容,而我最关心的还是我国的基层情况。其实,我发现我国的支气管哮喘防治指南于2016年9月更新至今已经一年半,但仍有非常多的人并不知道支气管哮喘的诊断标准等内容已悄然发生修改更新了。
首先,来说说它的诊断标准。以往的支气管哮喘诊断标准是把典型哮喘和不典型哮喘的统放在一起,最新的2016年版是将其分开描述。其实,这还不是特别的地方,最特别值得注意的是,更新后的标准悄然发生了很大的变化。
典型哮喘的诊断标准
典型哮喘的诊断标准主要有五条:
1. 症状和诱发因素:反复发作喘息、气急,伴或不伴胸闷或咳嗽,夜间及晨间多发,多与接触变应原、冷空气、物理性和化学性刺激,以及病毒性上呼吸道感染、运动等有关。
2. 体征:发作时在双肺可闻及散在或弥漫性哮鸣音,呼气相延长。
3. 缓解因素:上述症状和体征可经治疗缓解或自行缓解。
4. 排它性:排除其他疾病所引起的喘息、气急、胸闷和咳嗽。
5. 肺功能:可变气流受限的客观检查。
(1)支气管激发试验阳性;
(2)支气管舒张试验阳性(吸入支气管舒张剂后,FEV1增加>12%,且FEV1增加绝对值>200 ml;
(3)呼气流量峰值(PEF)平均每日昼夜变异率(至少连续7天,每日PEF昼夜变异率之和/7)>10 %。或者PEF周变异率[(2周内最高PEF-最低PEF)/[(2周内最高PEF+最低PEF)×1/2]×100%]>20%。
符合上述症状和体征,同时具备气流受限客观检查中的任一条,并除外其他疾病所引起的喘息、气急、胸闷及咳嗽,可以诊断为哮喘。
诊断标准已经发生哪些更新?
上述诊断标准是来自中华医学会呼吸病学分会哮喘组更新的最新支气管哮喘防治指南(2016年版)。不注意了解新进展的朋友可能没注意到,其实沿用了许多年的支气管哮喘诊断标准已经悄然发生更新修改。我们都知道,医学的很多东西是日新月异的,教科书的内容往往有些滞后,新修改的诊断标准和现行的教材《内科学》(第8版,2013年出版)相比较,主要发生了以下几个变化:
第一条在原来的“胸闷或咳嗽”前面增加了“伴或不伴”,后面增加了“夜间及晨间多发”。这样是为了加强注意“不太典型的哮喘”,以及突出哮喘发作的时相特点。
第二条,删除了原来的“以呼气相为主”。
第三条和第四条没有改动,第五条其实变化很大,但不注意还真的有时候看不出来。首先是删除了“临床表现不典型者,如无明显喘息或体征,应至少具备以下1项肺功能试验阳性”;其次,支气管舒张试验阳性的标准发生改变,原来是“≥”,现改成“>”;再者,呼气流量峰值(PEF)原来是1日内昼夜变异率≥20%,现改为连续7天平均每日昼夜变异率>10%,或PEF周变异率>20%。
诊断需要满足的条件也发生了变化,以前是同时符合第1~4条,或同时符合第4、5条者,可以诊断为哮喘,现改为“符合上述症状和体征,同时具备气流受限客观检查中的任一条,并除外其他疾病所引起的喘息、气急、胸闷及咳嗽,可以诊断为哮喘”。
这个改变有什么区别呢?
原来的版本只要满足第1~4条就可以诊断哮喘,不需要一定满足第5条,现在是必须同时具备第5条(气流受限客观检查中的任一条)——其实这样才是更准确,不知道之前的教材和指南为什么“不一定要具备第5条”,写了那么多年才发现“不足”——忽然觉得那些大咖也只不过如此(这里是尴尬而不失礼貌的笑脸)。
另外,直至今日,用于培养全国医学生的权威教材,几十年来已经写到了第8版,但哮喘诊断标准满足条件里一如既往的写着“符合1~4条或4、5条者,可以诊断哮喘”,一看就知道虽贵为权威教材却写得不够严谨(这里又是尴尬的笑脸)。
其实它想表达的是“同时符合第1~4条或同时符合第4、5条者”,漏了“第”字,也少了“同时符合”之意,这句话就变得有歧义了,如果“符合1~4条”就可以诊断,也就是说满足1条也可以诊断?
那显然不行。很庆幸的是,几十年来读者竟然没有发现也没有犯错,都同一正确理解为同时满足第1~4条(这里应该有掌声,献给我们广大的医学生)。可能有的人会说,教材里是分别列了5条,所以不用写“第”字——别为失误找借口——还好,儿科专业的教材和指南里均有写“第”字。
同时,需要提醒注意的是,由中华医学会儿科学分会呼吸学组制定的“儿童支气管哮喘诊断与防治指南(2016版)”的诊断标准也是做出了一些更新,第一条增加了“过度通气(如大笑和哭闹)”。
第五条中,原(2008年版)是“吸入支气管舒张剂和口服(或吸入)糖皮质激素治疗1~2周后,FEV1增加≥12%”,现(2016年版)已更新为“吸入糖皮质激素和(或)抗白三烯药物治疗4~8周后,FEV1增加≥12%”。原版中最大呼气流量(PEF)“连续监测1~2周”,现已更新为“连续监测2周”。
有意思的是,儿童哮喘指南(2016版)依然保留着原来的满足条件,也就是说不一定同时具备第5条,也可能是考虑到全国毕竟有很多地区没有条件做肺功能的原因。
不典型哮喘的诊断
这段是指南里新增加入的,因为临床上还存在着一些特殊类型的哮喘,有的可以没有喘息,甚至没有胸闷、咳嗽,肺部也没有哮鸣音。比如咳嗽变异性哮喘、胸闷变异性哮喘、隐匿性哮喘,另外还有月经性哮喘、妊娠期哮喘、药物性哮喘等。
咳嗽(或胸闷)变异性哮喘是以咳嗽(或胸闷)作为唯一或主要症状,无喘息、气急等典型哮喘的症状和体征,同时具有可变气流受限客观检查中的任一条,除外其他疾病引起的咳嗽(或胸闷),即可诊断。
其中,值得国人骄傲的是,“胸闷变异性哮喘”是由我国著名呼吸病专家、著名学者沈华浩教授首次在国际上提出的一种哮喘类型,胸闷变异性哮喘常常被误诊为心血管和精神神经疾病,但这类病人存在气道高反应性,可以行支气管激发试验或舒张试验呈阳性,或昼夜PEF变异率>10%,吸入支气管舒张剂和激素治疗有效。
哮喘的主要评估方法
关于哮喘的评估,2016年版是在以往版本寥寥无几的基础上新增了很多内容,而且更为详细,指出哮喘的主要评估方法是结合症状、肺功能、哮喘控制测试问卷、呼出气一氧化氮(FeNO)、嗜酸粒细胞计数、血嗜酸性粒细胞计数等进行评估,并给出改评估的要点,而不是一笔带过。
■ 症状
当患者因喘息、气急、胸闷或咳嗽导致夜间憋醒往往提示哮喘加重。
■ 肺功能
临床上常用于诊断和评估的通气功能指标主要为FEV1和PEF。FEV1和PEF能反应气道阻塞的严重程度,是客观判断哮喘病情最常用的评估指标。
用于检测PEF的峰流速仪携带方便,操作简单,患者可在家自我监测PEF,根据监测结果及时调整药物。
■ 哮喘控制测试(ACT)问卷
ACT问卷简便、易操作,不需要有肺功能检查结果,所以特别适合在缺乏肺功能设备的基层医院推广应用。ACT是一种以简单问答的形式评估哮喘患者病情控制情况的问卷,适合哮喘控制不佳的患者使用,推荐每4周做一次病情控制评估。
2016年版总得分的评判结论不仅删除了“完全控制”,意义也已经做了修改“刷新”,与以往版本截然不同。

ACT问卷就是将此表五个问题中每个问题的得分相加,总分值在5~25,得分越高越好,获得的总分进行评定:
以往版本的总得分结论:
25分:哮喘完全控制;20 ~ 24分:控制良好,接近目标;低于20分:哮喘未控制,未达到目标。
2016年版修改更新为:
20~25分:哮喘控制良好;16~19分:哮喘控制不佳;5~15分:哮喘控制很差。
很有意思并值得一提的是,2018年版的全球支气管哮喘防治创议(GINA)也是这个更新后的评判结论,而和2016年版支气管哮喘防治指南一样,是由中华医学会呼吸病学分会哮喘学组的专家们制定的“支气管哮喘患者自我管理中国专家共识”中(2018年3月发布),ACT总得分评估结论却“穿越”回以往的版本,没有更新,看到这,我真怀疑那些大咖们写了个“假”的新进展,让我们这些普通医生和广大患民如何是好?(这里又是尴尬而不失礼貌的微笑)。
■ 呼出气一氧化氮(FeNO)
一氧化氮(FeNO)是一种气体分子,可由气道表面多种固有细胞和炎症细胞产生。FeNO测定可作为评估气道炎症和哮喘控制水平的指标,可用于判断ICS(吸入糖皮质激素)治疗的反应。FeNO>50ppb提示对激素治疗效果好,<25ppb提示此患者对激素治疗效果差。
■ 痰嗜酸粒细胞计数
大多数哮喘患者诱导痰液中嗜酸粒细胞增高(>2.5%),且与哮喘症状相关,抗炎后可使嗜酸粒细胞计数降低,所以诱导痰嗜酸粒细胞计数可作为评估哮喘气道炎症性指标之一,也是评估糖皮质激素治疗反应的敏感指标。
■ 外周血嗜酸粒细胞计数\
外周血嗜酸粒细胞计数增高>3%,提示嗜酸粒细胞增高为主的哮喘炎症表型,也可作为抗炎治疗是否有效的指标之一。
哮喘治疗方案的调整
2016年版的治疗方案也是做了修改,增加了很多说明和补充,给出了更为明朗的指导意见。新指南明确强调指出,“一旦哮喘诊断确立,应尽早开始规律的控制治疗,这对于取得最佳疗效至关重要”,治疗方案的调整策略主要根据症状控制水平和危险因素水平等方面,按照阶梯式进行升级或降级调整,以获得良好的症状控制并减少急性发作的风险。
支气管哮喘长期治疗方案,分为五个阶梯级别,内容较之前的版本也是做了很多修改。
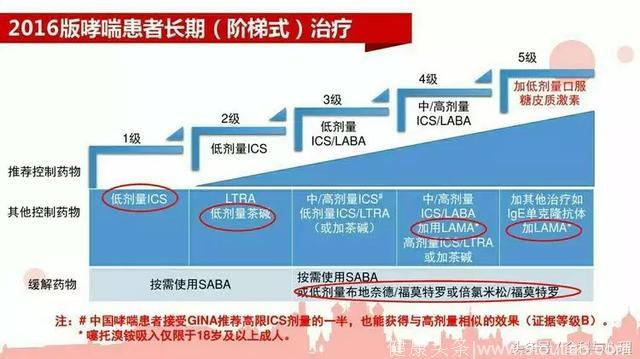
在初始治疗效果不佳时,切勿第一时间就想着赶快升级。升级治疗前需要注意积极分析查找是否存在非病情本身的影响因素,如果存在,先予纠正。常见影响控制哮喘的因素有:
■ 药物吸入方法不正确
正确掌握使用药物的用法用量,以及吸入装置的正确操作方法是取得疗效的关键。使用不当可导致药物不能到达目标气道,不能充分起到相关作用,从而控制不佳。
■ 依从性差
很多病人因认为症状缓解后无需再用药、对激素的恐惧以及担心耐药等错误的顾虑,从而没有坚持遵医嘱使用,自然影响了疗效。哮喘患者依从性的高低与疾病的转归密切相关,依从性差是导致患者病死率增高、急性发作次数增多、住院次数增加的主要原因。提高依从性,可以明显改善哮喘的控制率。
■ 持续暴露于触发因素(如变应原、烟草、空气污染等)
脱离致敏原等触发因素是成功治疗的前提和基础中的基础,例如存在职业环境性触发因素的病人,不脱离该环境,哮喘是控制不好的。
■ 存在合并症所致呼吸道症状及影响生活质量
当哮喘合并其他疾病(如变应性鼻炎、鼻窦炎、胃食管反流病等)时,则务必需要积极一同治疗,以免影响治疗的效果、“拖后腿”。
■ 误诊为哮喘
升级治疗
升级治疗通常根据情况采用以下3种方式:
★ 持久升级治疗
- 适用于在当前治疗级别不能取得控制的哮喘患者,且排除了上述影响哮喘控制的因素。
-推荐选择高一级治疗方案中的优先选择方案,2~3个月后进行评估,如疗效不佳,可考虑其他推荐方案。
★ 短程加强治疗
- 适用于部分哮喘患者出现短期症状加重,如发生病毒性上呼吸道感染或季节性变应原暴露时。
- 可选用增加维持用药剂量1~2周的方法。
★日常调整治疗
- 用于使用布地奈德/福莫特罗或倍氯米松/福莫特罗同时作为维持治疗和缓解治疗的哮喘患者。
- 可在布地奈德/福莫特罗或倍氯米松/福莫特罗每日维持用药的基础上,根据患者哮喘症状情况按需增加布地奈德/福莫特罗或倍氯米松/福莫特罗的用量作为缓解用药治疗。
降级治疗
不是经治疗症状缓解了,就可以马上降级治疗。
降级治疗需要在哮喘症状得到控制并维持至少3个月,且肺功能恢复并维持平稳状态,此时可考虑降级治疗。一般降级原则如下:
★哮喘症状控制且肺功能稳定3个月以上,可考虑降级治疗。
但是,如果存在急性发作的危险因素,如SABA用量每月>1支(200喷/支)、依从性或吸入技术差,FEV1<60%预计值、吸烟或暴露于变应原、痰或血嗜酸性粒细胞高、存在合并症(鼻窦炎、肥胖)或有重大心理或社会经济问题,或存在固定性气流受限等,一般不推荐降级治疗。确需降级也应在严密的监督和管理下进行。
★降级治疗应选择适当时机,需避开患者呼吸道感染、妊娠、旅行期等。
★每3个月减少ICS(吸入糖皮质激素)剂量25%~50%通常是安全可行的。
★每一次降级治疗都应视为一次试验,有可能失败,需密切观察症状控制情况,PEF变化、危险因素等,并按期随访,根据症状控制及急性发作频率进行评估,并告知患者一旦症状恶化,需恢复到原来的治疗方案。
药物减量方法不是盲目而行,推荐的药物减量方案通常是首先减少激素用量,再减少使用次数(如由每日2次减为每日1次),然后再减去与激素合用的控制药物,以最低剂量ICS(吸入糖皮质激素)维持治疗直到最终停止治疗。
多数患者经治疗后,数天内症状能得到缓解,但完全控制往往需要3~4个月。起始治疗后建议每2~4周需复诊,以后每1~3个月随访1次。如果出现急性发作的表现,则1周内需要复诊。

支气管哮喘是一种慢性疾病,目前世界医疗水平尚不能根治,但它是一种可防可控可治的一种疾病。建议患者及家属平常要多接受正确的健康宣教,不要相信所谓的秘方、偏方而乱用药以免增加副作用、肺损害等风险,应树立信心,和正规医疗机构的医生建立良好关系,制订一个有效性、安全性、可获得性和效价性的长期治疗方案,并积极做好随诊,以达到完全控制水平,可以和正常人一样生活、游玩、工作,甚至可以停药多年可以不发作,这个目标真的不是梦。