历久弥新!“控糖利器”再度获批新适应证!
*仅供医学专业人士阅读参考
胰岛素官方认证的“新搭档”
降糖药二肽基肽酶-4抑制剂(DPP-4i)可提高内源性胰高血糖素样肽-1(GLP‐1)水平,增强胰岛素分泌,抑制胰高血糖素分泌,研究显示,相比单用胰岛素治疗,患者使用DPP-4i联合胰岛素的治疗方案可使血糖控制得到进一步的改善,而并未增加低血糖及体重增加的风险[3] 。
利格列汀是非拟肽类的,一种高选择性的DPP-4抑制剂,于2013年在中国获批上市,此前已获批的适应证为单药、联合二甲双胍、联合二甲双胍和磺脲类药物用于2型糖尿病的治疗。近日,利格列汀联合胰岛素治疗(伴或不伴二甲双胍),在饮食和运动基础上改善2型糖尿病患者的血糖控制的新适应证已获得国家药监局(NMPA)批准。
新适应证的获批“蓄谋已久”
2013年一项研究证实,基础胰岛素联合利格列汀治疗可以改善血糖控制、改善体重、减少胰岛素用量[4] 。研究共纳入了1261例HbA1c 在7.0%~10.0%的患者。患者在基础胰岛素联用或不联用二甲双胍和/或吡格列酮的基础上,随机分为联合利格列汀组或安慰剂组[4] 。24周后利格列汀组,相对安慰剂组可多降低HbA1c 0.65%,这一优势延续到了76周随访结束(图1),随访52周时,利格列汀组胰岛素用量减少1.6IU/天(2.6 vs. 4.2IU/天,P< 0.003),体重多下降0.26kg[4] 。
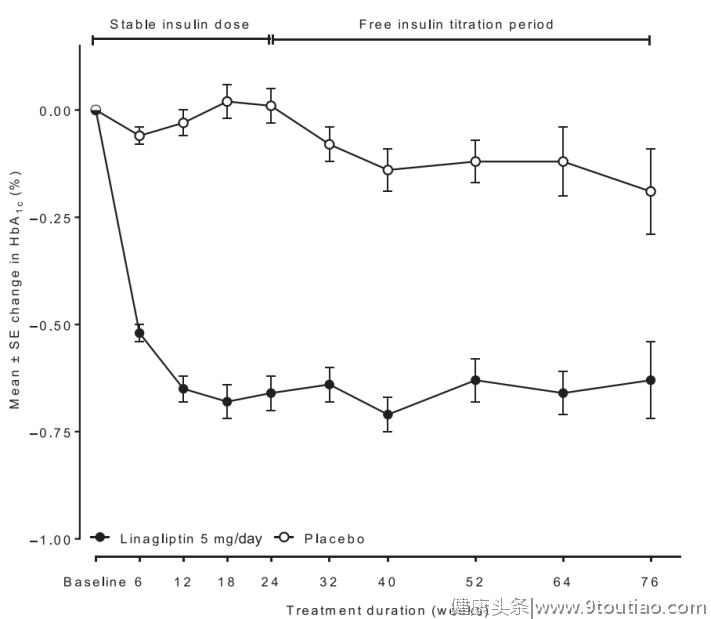
随后的研究也得到了类似的结果,在一项临床Ⅳ期、多中心、随机、双盲、安慰剂对照研究中[5] ,纳入302例≥60岁、接受稳定剂量胰岛素治疗的T2DM老年患者,约75%为病程10年以上,患者在原治疗方案基础上接受利格列汀(n=151)或安慰剂(n=151)治疗(患者HbA1c 基线为8.2%)。
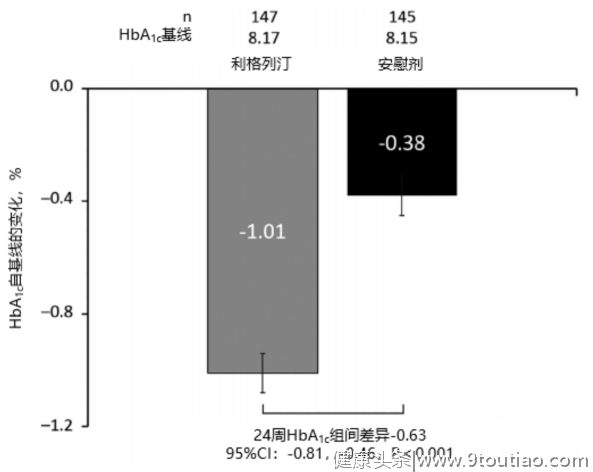
随访24周的结果显示,相较于安慰剂组患者,胰岛素+利格列汀组患者 HbA1c 相对基线的降幅多下降0.63%(-1.01% vs. -0.38%,P<0.001),显著提高了血糖达标率(图2、图3)[5] 。
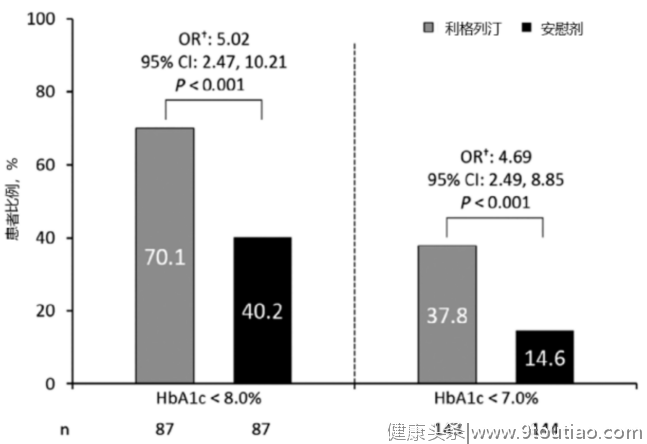
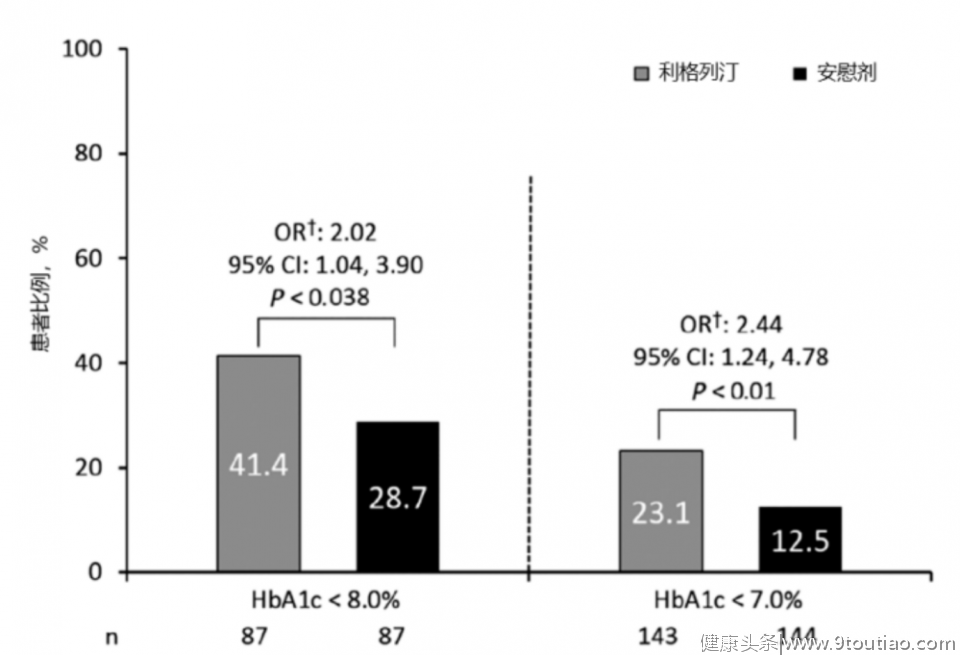
在安全性方面,两组任意低血糖发生率无明显差异(34.4% vs. 25.8%);而且,利格列汀组血糖达标且无低血糖的患者比例显著高于安慰剂组(图4)[5] 。可见,在接受稳定胰岛素治疗的老年2型糖尿病患者中,添加利格列汀可改善血糖控制,提升优质达标率(7%且无低血糖)[5] 。
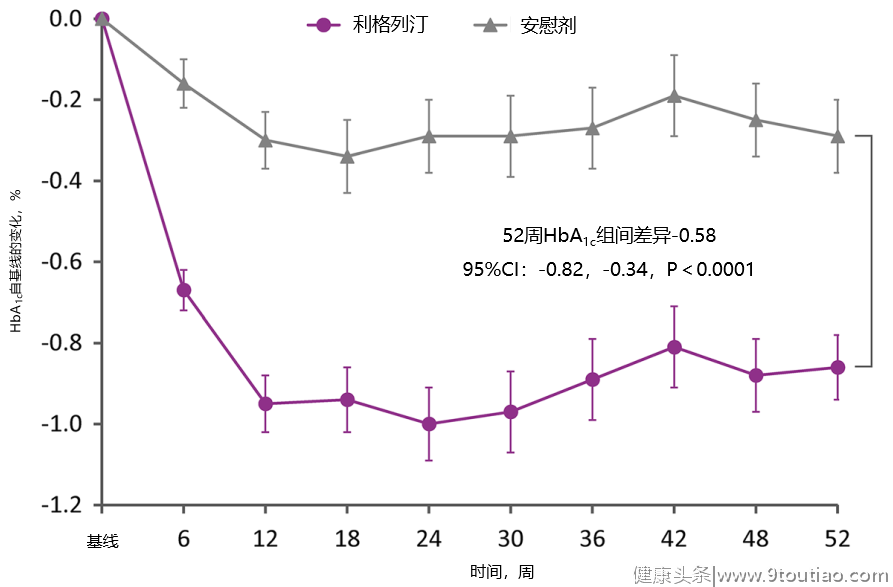
在2019年日本研究者发表的一项研究显示,利格列汀联合胰岛素组患者血糖持续稳定下降,52周时患者HbA1c下降0.86%1c 基线为8.07%)患者HbA1c 降低0.58%(P<0.0001)(图5),且并未出现新的不良安全事件
除此之外,在住院2型糖尿病患者中,胰岛素联合DPP-4i利格列汀亦表现突出,一项多中心的、观察性的真实世界研究[7],纳入了接受基础-餐时胰岛素治疗的非心脏手术2型糖尿病住院患者,以及对应匹配接受利格列汀+基础胰岛素治疗的患者,研究结果提示,与基础-餐时胰岛素方案相比,利格列汀-基础胰岛素的降糖疗效与之相当,同时显著降低胰岛素日总剂量(22.8±7.5 vs. 32.5±5.2 U/d)和每日胰岛素注射次数(2.6±0.8 vs. 4.0±0.0 次/天)(P<0.001),降低低血糖发生率(8.1 vs. 16.4次/100患者·年,P<0.001)。
经过大量循证考验的利格列汀,在NMPA获批之前,已获得美国食品药品管理局(FDA)以及欧洲药品管理局(EMA)批准在伴或不伴二甲双胍的基础上可以联合胰岛素治疗。
心血管、肝、肾的安全性有保障
使用胰岛素的糖尿病患者病程相对更长,年龄偏大,这类患者通常合并疾病更多,用药复杂,或伴随一定程度的肝、肾损伤,需要更高的安全性要求[8-10]。DPP-4i中的利格列汀极少经肝脏的CYP450酶代谢,药物相互作用很少,也是目前唯一一个无需根据患者肝肾功能状态调整药物剂量的DPP-4i[11]既往研究中也观察到,在临床特别关注的心肾安全方面,利格列汀也均有强有力的循证证据,如大家熟知的心血管安全结局研究(CVOT)CARMELINA研究和CAROLINA研究均显示,利格列汀未增加心肾损害风险及因心衰住院风险[12-13]
小结
面对胰岛素与口服药的联用,循证证据已证实,联合利格列汀可显著改善血糖水平且安全及耐受性良好,不增加低血糖和体重增加风险。而且,利格列汀的心血管、肝、肾安全性良好,其一天一次的服用方式可提高患者依从性,与胰岛素组成了“理想CP”,如今该联合方案获得NMPA的官方批准,相信将会给医生和患者带来更大的便利与获益。
参考文献
[1] Reid T,et al. Int JClin Pract. 2015 Nov 13. doi: 10.1111/ijcp.12747.
[2]纪立农,等.中国糖尿病杂志.2017,25(1):2-9.
[3]中国医师协会内分泌代谢科医师分会. 中华内分泌代谢杂志, 2018, 34(11):899-903.
[4]Yki-Järvinen H, et al.Diabetes Care. 2013 Dec;36(12):3875-81.
[5]Gilbert Ledesma, etal. Diabetes Obes Metab. 2019 Nov;21(11): 2465 -2473.
[6]Eiichi Araki , et al.Adv Ther. 2019 Oct;36(10):2697-2711.
[7]Luis M Pérez-Belmonte,et al. Ann Med. May-Jun 2019;51(3-4):252-261.
[8]Linong Ji, et al.79th Sci Sess of the American Diabetes Association 2019. Poster 1566-P.
[9]J R Morling ,et al.Diabet Med. 2012 Apr;29(4):488-91.
[10]郭立新.中华糖尿病杂志.2020;12(4):196-199.
[11]中国医师协会内分泌代谢科医师分会.中华内分泌代谢杂志.2018, 34(11):899-903.
[12]Rosenstock J et al.Cardiovasc Diabetol 2018;17:39.
[13]Rosenstock J, et al. JAMA. 2019 Jan1;321(1):69-79.
[14]Rosenstock J, et al.JAMA. 2019 Sep19;322(12):1155-66.
投稿/转载/商务合作,请联系:[email protected]