中国心血管病预防指南(2017)发布!
导语:“近年来,我国心血管病患病率仍处于持续上升阶段,心血管病死亡率仍居首位,大约每5例死亡中就有2例死于心血管病。心血管病死亡率、发病率及患病率持续增长,已经给我国带来了沉重的社会及经济负担。
近日,《中国心血管病预防指南(2017)》发表,旨在更好地指导我国临床心血管病的预防工作。本文选取风险评估和一级预防部分内容,与大家分享。
心血管病风险评估
本版指南与2011版指南相比,精简了进行风险评估所需的指标,优化了10年ASCVD发病风险的预测模型,并加入了ASCVD余生(终生)风险评估的方案。
指南将ASCVD发病风险评估简化为易于查询的流程图(图1)。其中建议的危险分层方案重点在于促进多重危险因素的综合评估,积极采取防治措施,特别是生活方式干预,但对高胆固醇血症和高血压等单个危险因素的控制应以相应指南为准。
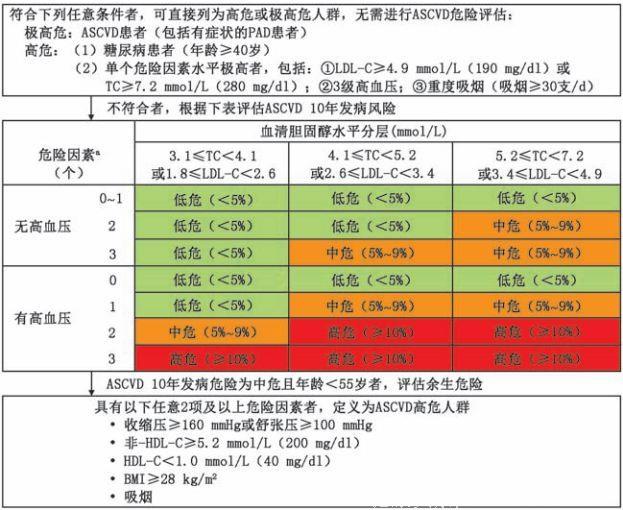
a危险因素包括吸烟、低HDL-C及男性≥45岁或女性≥55岁。本危险分层方案重点在于促进多重危险因素的综合评估,积极采取预防措施,特别是生活方式干预。对单个危险因素的控制应以相应指南为准。ASCVD为动脉粥样硬化性心血管疾病,PAD为周围动脉疾病,TC为总胆固醇,LDL-C为低密度脂蛋白胆固醇,HDL-C为高密度脂蛋白胆固醇,BMI为体重指数。
图1ASCVD发病风险评估流程图
在对个体进行风险评估时,已被确诊为ASCVD者(包括有症状的周围动脉疾病)直接列为极高危人群。符合如下条件之一者直接列为高危人群:(1)糖尿病(年龄≥40岁)。(2)单个危险因素水平极高者,包括:①LDL-C≥4.9 mmol/L(190 mg/dl)或TC≥7.2 mmol/L(280 mg/dl);②3级高血压;③重度吸烟(≥30支/d)。符合上述条件的极高危和高危人群不需再按危险因素个数进行ASCVD风险分层。
对不具有以上情况的个体,建议按照下述细化的ASCVD发病风险彩图进行10年ASCVD总体发病风险的评估(图1)。鉴于高血压和高胆固醇血症在ASCVD发病中的重要作用,本指南参照《中国成人血脂异常防治指南(2016年修订版)》的危险分层方案,将LDL-C或TC水平和高血压作为危险分层的重要参数,同时结合其他ASCVD危险因素的个数分成21种组合,并按照不同组合的ASCVD10年发病平均危险按<5%、5%~9%和≥10%分别定义为低危、中危和高危。
为进一步关注升高的危险因素水平对年轻人群长期风险的影响,以利于对ASCVD的早期预防和早期干预,本版指南增加了对ASCVD的10年发病风险为中危且年龄<55岁人群进行ASCVD终生(余生)风险的评估,以识别中青年中ASCVD余生风险为高危的个体。如果具有以下任意2个及以上危险因素者,其ASCVD余生风险为高危:(1)收缩压≥160 mmHg或舒张压≥100 mmHg;(2)非-HDL-C≥5.2mmol/L(200 mg/dl);(3)HDL-C<1.0 mmol/L(40 mg/dl);(4)BMI≥28 kg/m2;(5)吸烟。
一级预防的具体措施
心血管病导致的过早死亡绝大多数是可预防的。
1.生活方式干预
心血管病的一级预防是针对尚未发生心脑血管疾病的人群采取的干预措施。这些干预措施通常指改变不健康的生活习惯,例如,戒烟,减少钠盐摄入量,限制有害使用酒精,增加体力活动和控制体重及合理膳食等,同时配合药物控制代谢性危险因素(血压、血脂及血糖异常)的水平。目的是预防心脑血管疾病及其他相关疾病的发生。
2.血压监测与控制
对有0~2个危险因素的初发高血压患者,收缩压在120~139 mmHg和/或舒张压在80~89 mmHg之间,以生活方式干预为主,1级和2级高血压首先行生活方式干预,1~3个月后若血压未得到控制,则开始药物治疗;3级高血压应立即药物治疗。
对于有≥3个危险因素、或合并代谢综合征、靶器官损害(蛋白尿、左心室肥厚、视网膜病变Ⅲ~Ⅳ级)、肾功能不全或糖尿病的高血压患者,在积极改变生活方式的同时,应立即开始药物治疗。
3.血脂监测与控制
血脂异常治疗的主要目的是为了防治ASCVD。临床上应根据个体ASCVD总体风险的分层来决定治疗措施及血脂的目标水平。LDL-C为调脂治疗的首要干预靶点。非-HDL-C可作为次要干预靶点。治疗性生活方式改变是血脂异常治疗的基础措施。他汀类药物是目前调脂治疗的首选药物。
4.血糖监测与控制
2型糖尿病是一种进展性疾病,随着病程进展,血糖有逐渐升高的趋势,控制高血糖的治疗强度也应随之加强,常需要多种手段的联合治疗。生活方式干预是2型糖尿病的基础治疗措施,应贯穿于糖尿病治疗的始终。
如果单纯生活方式不能使血糖控制达标,应开始药物治疗。2型糖尿病药物治疗的首选是二甲双胍。若患者无禁忌证,应一直在糖尿病的治疗方案中保留二甲双胍。不适合二甲双胍治疗者可选择α-糖苷酶抑制剂或胰岛素促泌剂。如单独使用二甲双胍治疗而血糖仍未达标,则可加用胰岛素促泌剂、α-糖苷酶抑制剂、二肽基肽酶Ⅳ抑制剂或胰岛素增敏剂TZD(二线治疗)。
不适合二甲双胍者可采用其他口服药的联合治疗。2种口服药联合治疗而血糖仍不达标者,可加用胰岛素治疗(每日1次基础胰岛素或每日1~2次预混胰岛素)或采用3种口服药联合治疗。胰高血糖素样肽1受体激动剂可用于三线治疗。
如基础胰岛素或预混胰岛素与口服药联合治疗控制血糖仍不达标,则应将治疗方案调整为多次胰岛素治疗(基础胰岛素加餐时胰岛素或每日3次预混胰岛素类似物)。采用预混胰岛素治疗和多次胰岛素治疗时应停用胰岛素促分泌剂。
5.低剂量阿司匹林治疗
结合最新循证证据与国内外各项指南内容,建议下列人群服用阿司匹林(75~100 mg/d)进行ASCVD的一级预防:
(1)10年ASCVD风险≥10%;
(2)糖尿病患者,年龄≥50岁,伴有以下至少一项主要危险因素:早发心脑血管疾病家族史(男<55岁、女<65岁发病史)、高血压、吸烟、血脂异常或蛋白尿(尿白蛋白/肌酐比值≥30 mg/g);
(3)高血压患者,血压控制良好(<150/90 mmHg),伴有以下3项危险因素中的至少2项:吸烟、低HDL-C、男性≥45岁或女性≥55岁;
(4)慢性肾脏疾病患者,估算的肾小球滤过率(eGFR)30~45 ml•min-1•1.73m-2;
(5)不符合以上条件者,同时具备以下5项危险因素中的至少4项:吸烟,男性≥45岁或女性≥55岁,早发心脑血管疾病家族史(男<55岁、女<65岁发病史),肥胖(BMI≥28 kg/m2),血脂异常。
6.房颤患者卒中的一级预防
对所有心房颤动患者都应进行卒中风险和出血风险评估。瓣膜性心脏病心房颤动(风湿性中重度二尖瓣狭窄和机械瓣置换术后),具有危险因素的非瓣膜病心房颤动患者应该接受抗凝治疗。对非瓣膜病心房颤动的患者应进行CHADS2评分,有条件者可进行CHA2DS2-VASc评分。凡是评分超过1分的患者,都应在患者同意并配合的情况下进行抗凝治疗。
本文摘编自:中国心血管病预防指南(2017)写作组,中华心血管病杂志编辑委员会.中国心血管病预防指南(2017).中华心血管病杂志.2018,46(1):10-25.
来源:医脉圈