对话药理学博士: 破解抑郁药物治疗背后的迷思
原创 围炉weiluflame 围炉
前言
公众对抑郁症的讨论经久不衰,对抑郁症患者的关注也热度不减。但针对抑郁症患者本身的沉疴,特别是对药物治疗的踌躇,是许多人没有关注到的。
这篇文章具有一定的学术性,它或许能够为许多还未鼓起勇气吃药的抑郁症患者提供一些信息。普通大众也可以通过这篇文章破除一些迷思,尤其是相关药物的药理作用和成瘾性。药物治疗不是洪水猛兽,最重要的是遵医嘱。
声明:一切临床诊断和药物指导必须严格遵循医嘱。
Synapse,Karlsruhe Institute of Technology,药理学与微生物学博士在读。
L = 李燊楠
S = Synapse
L | 最近有许多事件引发了公众对抑郁症的讨论,比如一位抑郁症患者因服用药物导致躯体震颤而被拒绝上飞机,你怎么看待抑郁症患者被污名化?
S | 我觉得这是一个极大的误解。抑郁障碍、思觉失调等精神障碍和高血压、糖尿病一样是慢性病,精神障碍患者需要每天服药,按时按量。并不是“吃药就证明ta精神病正在发作或情绪不稳定”。
比方说世界范围内思觉失调(schizophrenia)的患病率约为1%。男女比例接近,且在不同文化中也相对恒定。每6个老年人中可能就有1个患有抑郁障碍。有些老年人曾在早年患过抑郁。其他则在老年时首次出现抑郁。我国抑郁症患病率达2%左右,抑郁症患者超过9500万。也就是说,在大街上你随便遇到一个患有精神障碍且正在服药的人一点也不奇怪。你根本无法分辨出来他们是否患有精神障碍或者正在服药,他们就是普通人罢了。
而说到精神障碍所引发的躯体症状,具有代表性的就是锥体外系症状。锥体外系症状(extrapyramidal symptoms, EPS)的表现,包括静坐不能、帕金森综合征和肌张力障碍。关于那个被拒绝的乘客的症状表现为震颤,所谓的震颤指的是相关拮抗肌群不自主的,有节奏,摆动的动作,通常累及手、头、脸、声带、躯干和腿。震颤的部分原因包括:酒精或药物戒断、酒精或安定类药物戒断后24~72h出现焦虑及细微震颤。
如果只按照震颤来判断是否能登机的话,恐怕患有以上基础疾病的乘客都无法乘坐了。帕金森(PD)病,40岁以上人群0.4%、65岁以上人群1%、80岁以上人群10%、平均起病年龄约为57岁,那么是不是航空公司都不允许40岁以上的人乘坐飞机呢?旅客能做的就是知晓这个规定,并且要提前把真实的自身健康状况告诉航空公司,让航空公司提前做出安排,其实就是说:如果你有疾病记得先提前告诉航空公司,他们好早点判断并决定怎么拒载你,还不容易引起舆论批评。且这位抑郁障碍患者按照症状考虑可能是双相障碍而已,但作为航空公司其实没有资质去判断人家到底什么疾病。

L | 为什么相比于其他精神类疾病,抑郁症是最让人熟知也最被重视的?其他的精神类疾病,公众了解的渠道通常是通过影视作品,比如刻画一个连环杀手有多重人格,因此公众便将人格分裂与精神分裂认为是同一种疾病,这是否是一种误解?
S | 其实这是对大众知识普及的问题。只是很少会有人去关心这方面,这跟精神障碍的污名化有关。以前医学不发达觉得精神障碍就是被鬼附身了,人疯了。抑郁障碍可能有一定的普遍性,而且比较容易有共感罢了。主要原因还是影视作品的错误宣传以及精神医学领域对于疾病/障碍的用词不准确、不敏感有关系。再者就是大众相对歧视精神障碍患者。
Schizophrenia来源于德语(早期德国精神医学家定义的),再往前可以追溯到拉丁语和希腊语。早期精神医学没有那么发达,一开始对Schizophrenia用“dementia praecox”来诊断,意思是,一种“过早性痴呆症”或者“过早疯狂”。当然现在我们已经有DSM-5(Diagnostic and Statistical Manual of Mental Disorders, 精神障碍诊断与统计手册第五版)了,以前的就变成了一种废弃的精神医学学的诊断。最初将其确定为慢性、恶化的精神障碍(当初叫作精神病,或者被魔鬼附身了)。
此疾病的主要的特征就是认知功能(思觉)的瓦解,通常发病于青少年后期或成年初期。德国精神医学家Emil Kraepelin在他的第一本详细的精神医学教科书中对此病有比较详细的论述。他将思觉失调(Schizophrenia)描述成区别于其他精神障碍的另一种疾病概念,并重新定义为精神(mind)分裂(split)。同时 Kraepelin通过将精神障碍分为两类,来减少19世纪的复杂精神病学分类。他的分类为:躁狂-抑郁症(也就是我们现在说的双相障碍)和痴呆症(praecox)。这种精神医学诊断的划分,通常称为 Kraepelin二分法,对二十世纪的精神医学有根本的影响,尽管也受到了质疑。
而很多人其实误解了精神(思觉)上的“分裂”,它并不是人格(personality)上的分裂,但由于翻译的原因很多人会误认为这两者是一个东西。其实人格分裂的表述并不准确。既往称为多重人格障碍,正确的表述应该为分离性身份障碍,是分离障碍的一种,表现为两种或多种人格状态(也称为替代身份、自我状态或身份)这种障碍表现为不能回忆日常事件,重要的个人信息,和/或创伤或压力事件,而这些在普通遗忘中不会出现。原因主要是童年期的严重创伤。分离障碍的患者可能会存在以下情况:自我意识的侵人和经历连续性的丧失,包括感觉自我分离(人格解体)和/或自身与周围的环境的隔离(现实解体)、重要个人信息的记忆丧失(解离性遗忘症)。分离障碍通常发生于重大应激。应激一般由创伤事件或无法忍受的内心斗争产生。分离障碍也和 创伤和应激相关障碍相关。急性应激障碍和创伤后应激障碍(PTSD)都可出现分离症状(如健忘、闪回、麻木、人格解体/现实解体)。为了防止污名化疾病,2002年日本的精神医学术语将“精神分裂症”改成“統合失調症”。某些中文翻译也把该病名改为“思觉失调”。
根据DSM-5:思觉失调表现为精神病性症状(与现实失去接触)、幻觉(错误的感知)、妄想(错误的信念)、言行紊乱、情感平淡(情感范围受限)、认知损害(推理和问题解决能力受损)以及职业和社会功能障碍。症状通常始于青春期或成年早期。世界范围内的患病率约为1%。男女比例接近,且在不同文化中也相对恒定。城市地区中低社会经济阶层的患病率较高,可能是疾病引起的残疾导致了失业和贫穷。同样,单身患病率较高体现了疾病的影响或者疾病前兆对社会功能的影响。发病的平均年龄是为20岁早期的女性,男性更早,约40%的在20岁之前首发。童年期发病很少,但可在青春早期或老年期发病。
尽管具体原因还不清楚,但其实有生物学基础。比如说,大脑结构发生改变(扩大的脑室、皮质变薄、前海马和其他脑区的脑容量下降)或者神经递质的变化,特别是多巴胺和谷氨酸的浓度改变。其实学者认为,思觉失调在神经发育易感性的人群中多见,它的发作、缓解和复发是神经发育易感性和环境应激相互作用的结果。尽管大部分思觉失调患者无家族史,遗传因素还是有一定的作用。如有一级亲属为思觉失调患者,该个体患此病的概率为10%,而普通人群为1%。单卵双生子的共病率是50%。
L | 抑郁症的成因有很多,单就生理层面来探讨,有一种“多巴胺学说”认为多巴胺分泌下降导致愉快的感受缺失造成了抑郁症,因此许多人持有一种观点是只要做一些能够增加多巴胺的活动就能消除抑郁症状,比如运动或者性唤起,或者说用药物操纵多巴胺的分泌,但实际上治疗抑郁症没有那么简单。你认为抑郁症的成因是什么样的?
S | 简单来说,抑郁障碍是一种常见障碍,存在持续的抑郁情绪和/或在对既往有兴趣的活动完全丧失兴趣,并伴有躯体症状和认知表现异常,会明显损害工作和社交能力,自杀的风险增加。
目前精神医学界对于抑郁障碍确切病因尚不清楚,但遗传和环境因素都有作用。遗传因素占一半以上(在晚发抑郁障碍患者中所占较少)。因此,抑郁症更常见于抑郁症患者的一级亲属,同卵双生子的同病率高。同样,遗传因素还会影响对不良事件抑郁反应的发生。但目前为止似乎并没有确定关于“抑郁”的特定基因片段。
当然与心理社会因素也有关。重大的生活应激尤其是分离和丧失通常见于抑郁障碍发作之前,但是这些事件并不总是会导致持久严重的抑郁,除非是心境障碍易感人群。
其他理论主要集中于脑内神经递质水平的变化,也就是脑内神经生化学原因,包括胆碱、儿茶酚胺和血清素的水平异常。神经内分泌的失调可能因素之一,重点在于3个轴:下丘脑-垂体-肾上腺轴、下丘脑-脑下垂体-甲状腺轴和生长激素。因此躯体情况产生异常同样会引发抑郁障碍。有时通过躯体疾病或使用某些药物引起的。多巴胺分泌异常并不能解释抑郁障碍的病理机制。目前针对抑郁障碍的病理研究都是基于“单胺假说”,且具体机制仍不明确,主要围绕着去甲肾上腺素、5-HT、多巴胺的神经递质的生化学异常来讨论。
事实上多巴胺是一种“危险”的神经递质,和多巴胺分泌异常相关的疾病最典型的就包括帕金森和思觉失调。一般现在通用的抗抑郁药也很少直接操控多巴胺水平,抑郁障碍是人脑中多种神经递质混合作用下的结果。
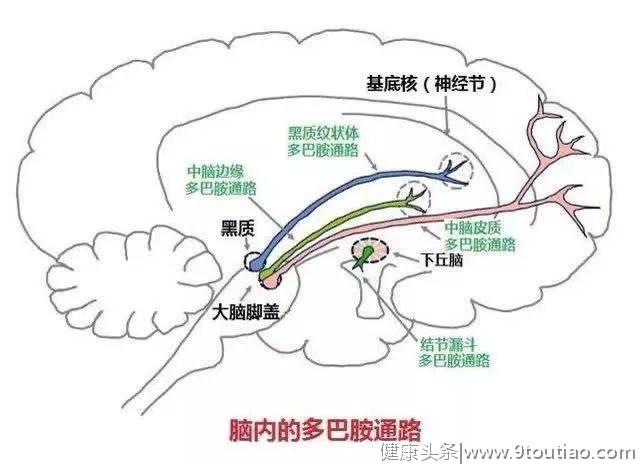
L | 您的意思是说,用药物操纵多巴胺分泌其实相当危险,所以一般不会采用这样的方法。那么现在的临床医学主要采用什么药物治疗抑郁症?
S | 多巴胺分泌异常并不能解释抑郁障碍的病理机制。目前针对抑郁障碍的病理研究都是基于“单胺假说”,且具体机制仍不明确,主要围绕着去甲肾上腺素、5-HT、多巴胺的神经递质的生化学异常来讨论。事实上多巴胺是一种“危险”的神经递质,和多巴胺分泌异常相关的疾病最典型的就包括帕金森和思觉失调。一般现在通用的抗抑郁药也很少直接操控多巴胺水平,抑郁障碍是人脑中多种神经递质混合作用下的结果。
我想起来其实有研究发现Reserpine(一种降压药)的药理作用是通过消耗外周交感神经末梢的儿茶酚胺(Catecholamine)而发挥药效,但是副作用极大,并有高频度的抑郁和自杀发生。于是研究者提出单胺(monoamine neurotransmitter)假说:NE(去甲肾上腺素)再摄取的抑制作用可能与抗抑郁疗效相关。时至今日,单胺假说仍在一定程度上指导着抗抑郁药的研发。单胺是多巴胺、去甲肾上腺素、肾上腺素、血清素、组织胺等神经递质的总称。其中,去甲肾上腺素、多巴胺、5-羟色胺被认为与精神障碍密切相关,并且已经提出了关于心境障碍,焦虑症和思觉失调(精神分裂症)的假说。然而,这一假说正在受到越来越多的挑战,在脑神经科学领域也在不断完善。比如说目前基本上大多数治疗抑郁障碍的药物都是作用于中枢神经的单胺(monoamine neurotransmitter)的再吸收通道的抑制剂。但是这个假说并不能很好解释为何抗抑郁药物必须连续服用2-4周才会渐渐有效果产生。有研究称可能受体蛋白的脱敏和变化有关。按照神经生化学的理论来说,抑郁障碍的原因是由于单胺的浓度产生异常(偏低),因此按照神经科学的方法,对症治疗简单粗暴的提高单胺在突触间隙的浓度。
对于治疗,以前使用的是传统抗精神病药物,主要的药理作用是阻断多巴胺D2受体(多巴胺D2受体抑制剂)。但是副作用明显,如认知能力下降、肌张力障碍、肌肉僵硬、震颤、催乳素水平升高、体重增加、降低癫痫阈值增加癫痫风险、静坐不能(运动性坐立不安)身体极其不适等。因此导致服药依从性差或停止用药。为了改善不良反应,目前针对思觉失调的用药为第二代抗精神病药物(SGAs)。现在约95%的抗精神病药物是SGAs。
与传统抗精神病药物相比,SGAs阻断多巴胺更有选择性,降低锥体外系症状(震颤、发抖、坐立不安)的发生率。新的SGAs在疗效上非常类似,但不良反应不同,所以选择药物要根据个体反应以及药物的其他特点。比如,奥氮平(Olanzapine)镇静的发生比例相对较高,可以用于严重激越患者,或用于急性精神病性症状发作。但是,体重增加、高血脂以及罹患2型糖尿病的危险增高,这些是SGAs药物的主要不良反应。治疗后,1/3的患者症状明显改善且疗效稳定;1/3有一定程度的改善,但会有间歇性复发,且有残留的功能障碍;1/3则有严重且持续的功能障碍。所以其实不良反应不是绝对的,每个人都稍有不同。
L | 目前大部分国内医院的精神科对抑郁症的问诊与治疗都相当草率,问一问患者最近的生活状况(是否失眠是否进食)便开药,这是否会造成药物滥用?
S | 精神科一般从量表和患者自述会进行严格的临床诊断。由于医生水平和指导方式不同因此对待方式也不相同。不过我认为医生要决定开药了也是根据学习和多年的临床经验判断的。国际上一般是根据精神障碍诊断与统计手册第5版(DSM-5)来进行严格诊断的。抑郁障碍的药物滥用并不明显。
L | 许多抑郁症患者在医院确诊抑郁症之后也不敢遵医嘱吃药,因为害怕药物依赖,害怕终身服药,也怕会变胖或者变笨。抑郁症药物会造成药物依赖吗?会造成肥胖和迟钝吗?患者应该怎么抉择?
S | 按时服药,不能漏服、擅自停药、减量、自行换药,这是准则。
大多数治疗抑郁障碍的药物都是作用于中枢神经的单胺(monoamine neurotransmitter)的再吸收通道的抑制剂。抗抑郁药物必须连续服用2-4周才会渐渐有效果产生。有研究称可能与受体蛋白的脱敏和变化有关,因此坚持服药是非常重要的。
抑郁障碍的药物一般没有成瘾性。抗抑郁药对脑神经不会有太大影响当然也不会变笨。有副作用是正常的,我们要考虑到药物主要是治疗什么。一般副作用在刚开始服用的时候明显,如果又不适要尽快去医院复诊。定期随访,做血常规、血液生化也是非常必要的。

L | 抑郁症的成因有基因与环境的共同影响,有学者认为如果能进行相关的基因筛查并提前吃药预防抑郁症是很好的方法,但目前似乎抑郁症并没有准确的基因片段表达。那么相关的抑郁症药物预防研究是怎样的?
S | 我记得北纬较高地区的居民多患有冬季忧郁,这是一种日照减少所引起的反应,患者当中四分之三为女性。嗜睡、暴食、渴望碳水化合物、抑郁情绪是其常见症状。在某些人群中,冬季忧郁会转变为抑郁,严重影响日常生活。多达三分之二的人每年冬天都会经历抑郁症状。
有一项研究结果表明,在来年冬季新发作抑郁的风险较高的人群中,抗抑郁药物预防冬季抑郁的成功率是四分之一。在复发风险低的人群中,抗抑郁药物预防新一次抑郁发作的成功率为八分之一。其他七个患有冬季抑郁症状的患者尽管不接受治疗,也无论如何都不会再有冬季抑郁症状出现。与不使用抗抑郁药物者相比,使用抗抑郁药物者患头痛、恶心或失眠的风险略微偏高。
目前并没有找到相应的跟抑郁障碍有关的基因片段,对于抑郁障碍的预防的研究也在大量进行中。一般是通过遗传学和神经科学上进行研究,药理研究还存在一定的瓶颈。
后记
写这篇采访的主要目的是因为我知道许多抑郁症患者还挣扎在需用药与不敢用之间,特别是在抑郁症常常被误解的当下。对公众来说,印象中的抑郁症好像是一个能扛住的疾病,是一个用药风险高于收益的疾病。但对于抑郁症患者来说,若不遵医嘱私自停药,则是一个相当危险的决定。若这篇采访能够帮助一些抑郁患者减轻顾虑,帮助公众厘清药理机制,那么目的就达到了。
:思觉失调(psychosis),又称精神错乱或神经症,是心智的异常状态,特征为无法区分何者为真实。主要病征包含错误的信念(妄想)以及觉知不存在的东西(幻觉),其他病征还有语无伦次及不合时宜的行为举止。发作期的患者可能会感到忧郁、焦虑、物质使用疾患、睡眠障碍、社交退缩、缺乏动机以及无法正常生活。
参考文献:
American Psychiatric Association. (2013). Diagnostic and statistical manual of mental disorders (5th ed.). DOI: 10.1176/appi.books.9780890425596
American Psychiatric Association. (2020). The American Psychiatric Association Practice Guideline For The Treatment Of Patients With Schizophrenia (3th ed.). DOI: 10.1176/appi.books.9780890424841
Bergfeld IO, Mantione M, Hoogendoorn MLC, et al (2016). Deep Brain Stimulation of the Ventral Anterior Limb of the Internal Capsule for Treatment-Resistant Depression: A Randomized Clinical Trial. JAMA Psychiatry.73(5):456–464. DOI:10.1001/jamapsychiatry.2016.0152
De Jonghe, F., & Swinkels, J. (1997). Selective serotonin reuptake inhibitors: Relevance of differences in their pharmacological and clinical profiles. CNS Drugs, 7(6), 452–467. DOI: 10.2165/00023210-199707060-00004
Maas J. W. (1975). Biogenic Amines and Depression: Biochemical and Pharmacological Separation of Two Types of Depression. Arch Gen Psychiatry. 32(11):1357–1361. DOI:10.1001/archpsyc.1975.01760290025002
National Alliance For The Mentally Ill, U. S. (2002). National Alliance on Mental Illness NAMI. United States. Retrieved from the Library of Congress. https://www.loc.gov/item/lcwaN0000280/
P. G. Janicak, J. M. Davis, S. H. Preskorn and F. J. Ayd (2001). Principles and practice of psychopharmacotherapy (3rd ed.). Lippincott Williams and Wilkins: Philadelphia, Pages: 700.
Reus VI, Fochtmann LJ, Eyler AE, et al (2016). The American Psychiatric Association Practice Guideline on the Use of Antipsychotics to Treat Agitation or Psychosis in Patients With Dementia. The American Journal of Psychiatry.173(5):543-546.
DOI:10.1176/appi.ajp.2015.173501.
World Health Organization. (1992). The ICD-10 classification of mental and behavioural disorders : clinical deions and diagnostic guidelines. World Health Organization. https://apps.who.int/iris/handle/10665/37958
撰文 | 李燊楠
审稿|迟欣宇
图 | 来自网络
编辑 | 吴雨洋
围炉 (ID:weilu_flame)
文中图片未经同意,请勿用作其他用途