还没足月就破水了,咋办?
当产科夜班遇上未足月胎膜早破,如何妥善处理?
作者 | 刘睿
来源 | 医学界妇产科频道
在产科值夜班,即使不来点高大上的疑难杂症,一晚上急诊来的腹痛见红、破水也是够折腾一晚上的啦。尚未足月胎膜早破更是让初出茅庐的小大夫们“丈二的和尚摸不着头脑”,稍有不慎就会范迷糊。今天笔者就和大家聊聊有关未足月胎膜早破那些事儿!
一
定义及分类
未足月胎膜早破(pretermprematurerupureofmembranes,PPROM)是指妊娠20周以后未满37周,胎膜在临产前发生破裂。根据破膜孕周大小分为:无生机的PPROM(<23孕周),远离足月的PPROM(23~31+6孕周),接近足月的PPROM(32~36孕周),接近足月的PPROM分为32~33+6和34~36+6周。
二
导致PPROM的5大“祸根”
祸根一:感染
生殖道感染是胎膜早破最主要的原因,至少60%的未足月胎膜早破与生殖道感染有关。怀孕后由于免疫抑制作用及体内激素水平的改变,使得阴道微生态平衡被破坏,菌群失衡,导致孕妇成为生殖道感染高危人群。大量生殖道致病微生物通过释放炎症因子产生刺激羊膜和蜕膜产生前列腺素,诱发宫缩而引起胎膜早破。
祸根二:宫腔内压力增高
胎位异常(如臀位、横位)、头盆不称可使胎儿先露部与骨盆入口衔接处留有空隙,宫缩发生时羊水会利用该间隙流入前羊膜囊,前羊膜囊中的压力不均,使胎膜破裂的可能性变大。另一方面,当产妇体内羊水过多时、宫内的压力必然增大。多胎妊娠也会产生同样的作用,从而增加提前破水的风险。
祸根三:宫颈机能不全
妊娠中晚期宫颈内口呈关闭状态,对胎膜完整性起保护作用。既往宫颈锥切手术史、宫颈裂伤史、先天性宫颈发育不良、子宫下段肌瘤、子宫体部畸形,特别是人工流产史和机械性扩张宫颈等造成宫颈管形态学改变,宫颈口括约肌作用消失,出现内口松弛,加上子宫内容物的重力作用,胎膜逐渐突向宫口,当其承受压力达到一定程度时即出现胎膜破裂。
祸根四:微量元素和维生素缺乏
铜元素缺乏可导致构成胎膜的胶原纤维和弹性纤维合成发生障碍,羊膜变薄,使胎膜弹性下降而易发生破裂。维生素C缺乏则可使胎膜中胶原酶的浓度及其活性增加,导致胎膜自身结构发生降解,增加胎膜早破风险。锌元素参与核酸、蛋白质代谢及纤维细胞增殖和胶原纤维合成,其缺乏可导致胶原纤维合成减少,使胎膜变脆、变薄而发生破裂。
祸根五:各种“外伤”
研究发现多次羊膜穿刺失败、胎儿镜等检查技术均可增加胎膜早破的风险。另外孕期腹部受外力猛烈撞击,孕晚期性生活频繁等各种“外力”均可能通过间接影响宫腔压力的骤然改变而发生提前破水。
三
不可忽略的隐形“杀手”——绒毛膜羊膜炎
未足月破膜的患者约有1/4会发生绒毛膜羊膜炎,孕周越早、破水时间越长越容易发生。绒毛膜羊膜炎可导致母胎严重并发症,包括:孕妇败血症、感染性休克、胎死宫内、新生儿肺炎、缺血缺氧性脑病等。其临床表现包括:孕妇体温≥37.8℃)、脉搏增快>100次/分、胎心率≥160次/分、宫底有压痛、阴道分泌物异味、外周血白细胞计数升高≥15×109/L,孕妇体温升高的同时伴有上述2个或以上的症状或体征即可诊断。诊断绒毛膜羊膜炎尽快终止妊娠,不能短时间内阴道分娩者应选择剖宫产术终止妊娠。胎儿娩出后进行新生儿耳拭子和宫腔分泌物培养及胎盘胎膜送病理检查,以指导后续治疗方案。
四
必须掌握的四大处理原则
原则一:根据具体孕周个体化处理
孕周大小是决定未足月胎膜早破处理方案的主要因素。美国妇产科学会ACOG未足月胎膜早破2016版指南中一级证据指出:①对小于孕34周的胎膜早破患者,如果没有母儿禁忌证,应当期待治疗,推荐静脉联合使用氨苄青霉素和红霉素,而后改为口服阿莫西林及红霉素,共7天;②对于孕24周至34周的胎膜早破患者,推荐使用单疗程的糖皮质激素;③孕23周以上,且7天内有早产风险的患者,也可以考虑使用单疗程糖皮质激素;④小于孕32周、有随时分娩风险的胎膜早破患者,应当考虑应用硫酸镁保护胎儿神经系统。
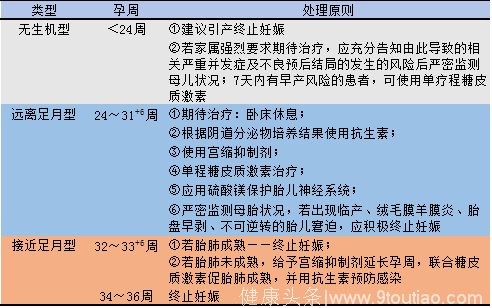
2016新版ACOG指南中对不同孕周PPROM的处理原则
原则二:促胎肺成熟
1.指征:孕周<34周且无期待保胎治疗禁忌证者,均应给予糖皮质激素治疗;孕34~34+6周者,若合并妊娠期糖尿病,也应使用糖皮质激素。
2.用法用量:地塞米松5mg孕妇肌内注射,每12小时1次,共4次,或倍他米松12mg孕妇肌内注射,每天1次,共2次。给予首剂后,24~48h内起效并能持续发挥作用至少7天。孕32周前使用了单疗程糖皮质激素治疗,孕妇尚未分娩,在应用1个疗程2周后,孕周仍不足32+6周,估计短期内终止妊娠者可再次应用1个疗程,但总疗程不能超过2次。
原则三:抗生素使用
使用目的:预防性或治疗性抗生素的使用可防止下生殖道感染的扩散、推迟临产、降低新生儿感染病率。
用药时间:抗生素的使用以破膜12h为起始用药标准,用药时间不宜超过7天。
用法用量:氨苄青霉素联合红霉素静脉滴注48h,其后改为口服阿莫西林联合肠溶红霉素连续5天。用量为:氨苄青霉素2g+红霉素250mg每6小时1次静滴48小时,阿莫西林250mg联合肠溶红霉素333mg每8小时1次口服连续5天。青霉素过敏者可单独口服红霉素10天。对于上述抗生素不敏感者,应行阴道分泌物药敏试验,根据检查结果有针对性使用抗生素。
原则四:宫缩抑制剂的应用
1.目的:使用宫缩抑制剂的目的是希望妊娠时间延长48~72 h以上,从而给予糖皮质激素促胎肺成熟。因此促胎肺成熟治疗是改善围产儿预后的关键,而宫缩抑制剂则是为这种治疗提供时间。
2.时机:未足月破水患者的宫缩常不可避免,应尽早使用,不宜等到出现宫缩后再用。若没有感染的证据,推荐34 周以下的患者使用宫缩抑制剂。目前尚无使用宫缩抑制剂的低限孕龄的统一限制标准,只有利托君的临床使用范围是20~34周。
3.常用药物:(1)β受体激动剂,代表药物为盐酸利托君和沙丁胺醇;(2)硫酸镁;(3)前列腺素合成酶抑制剂,代表药物为吲哚美辛;(4)钙离子通道阻滞剂,代表药物为硝苯地平;(5)缩宫素受体拮抗剂:代表药物为阿托西班。
五
分娩方式
分娩方式的选择需综合考虑孕周、早产儿存活率、是否存在羊水过少或绒毛膜羊膜炎、胎儿能否耐受官缩、胎方位等因素。具体分娩方式应遵循标准的产科常规,在无明确的剖宫产指征时应选择阴道试产,产程中严密监测胎心变化。有剖宫产指征时,应选择剖宫产术分娩为宜;胎儿臀位时应首选剖宫产术分娩。
参考文献
[1] ACOG. Practice Bulletin No. 172: Premature Rupture of Membranes.Obstet Gynecol. 2016 Oct;128(4):e165-77.
[2] 杜鹃,王雪姣.未足月胎膜早破的研究进展[J]. 中国计划生育和妇产科,2015,(04):3-6.
[3] 漆洪波. 未足月胎膜早破的处理[J]. 中华产科急救电子杂志,2012,(02):144-145.
[4] 中华医学会妇产科学分会产科学组.胎膜早破的诊断与处理指南(2015)[J].中华妇产科杂志,2015,50(01):3-8.