一文读懂:肠道微生物群对免疫治疗的影响
肠道微生物群是一个极其复杂的群体,因其重要的作用被认为是人体器官或人类的「第二基因组」。肠道微生物群不仅与肠道免疫的关系密切,而且影响了全身免疫系统。近年的研究显示,肠道微生物群可以影响免疫治疗疗效。
因此,在接受免疫检查点抑制剂(ICIs)治疗前后应尽量避免使用抗生素,对部分患者进行粪便移植有望提高免疫治疗疗效,管理肠道微生物群也成为了免疫治疗管理的一个重要内容。肠道微生物群有望成为一个潜在的预测免疫治疗疗效的生物标志物。
近年来,免疫治疗引领了肿瘤治疗的新方向。由于疗效确切、副作用低,多个免疫检查点抑制剂(ICIs)和嵌合抗原受体 T 细胞(CAR-T)疗法已经获批用于临床。免疫治疗不仅彻底颠覆了肿瘤治疗的理念,而且有望在真正意义上根治肿瘤。然而在总体上,肿瘤免疫治疗的有效率还比较低。
原因之一,就是目前还没有找到精确的生物标志物,用于筛选出潜在有效的人群和剔除可能无效、甚至会出现超进展的患者。虽然程序性死亡分子配体-1(PD-L1)、肿瘤突变负荷(TMB)和微卫星高度不稳定性(MSI-H)已经在临床上用于预测 ICIs 治疗疗效,但是它们都不尽完美。近年来,越来越多的研究聚焦于肠道微生物群,并且初步认为它有望成为一个潜在的预测免疫治疗疗效的生物标志物。
1
认识肠道微生物群
人体肠道微生物群大约重 1000 g,约有 30 个种属,300~500 多种,数量达到了 1014 个,是人体细胞总数的 10 倍。肠道微生物群是一个极其复杂的群体。人体肠道各部位不同,定殖的细菌数量和种类不同。肠道微生物群主要包括细菌群、真菌群、古细菌群、病毒群、原虫等,其中数量最多的是细菌群。细菌群主要由厌氧菌、兼性厌氧菌和需氧菌组成,其中专性厌氧菌占 99% 以上。
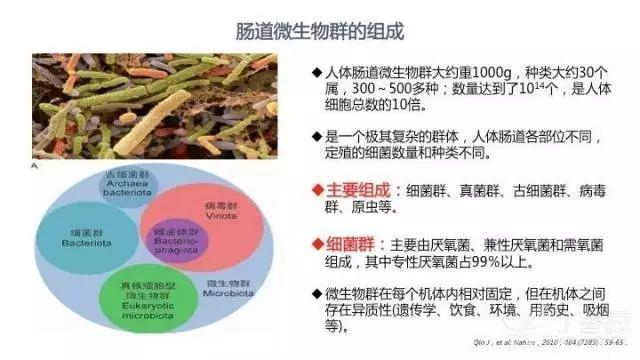
肠道微生物群在每个机体内相对固定,但因为遗传学背景、饮食、环境、用药史、吸烟等原因在个体之间存在一定的异质性。
近十年来,肠道微生物群的重要性逐渐被认识到。肠道微生物群现在被认为是人体器官,具有其独特的功能;使用分子生物学方法分析发现,各菌群种类之间差异很大而宿主个体表现出相对稳定性,故肠道微生物群又被认为是人类的「第二基因组」。
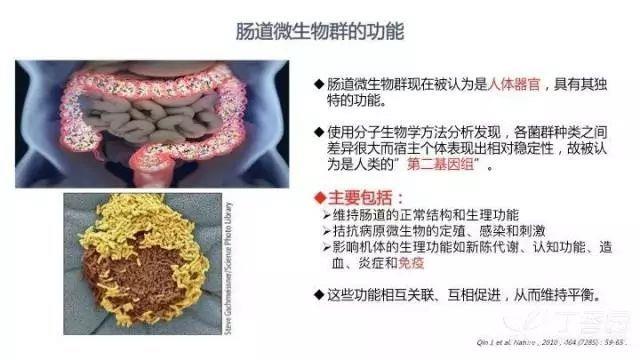
综合目前的研究结果,肠道微生物群的主要功能包括:维持肠道的正常结构和生理功能;拮抗病原微生物的定殖、感染和刺激;影响机体的生理功能如新陈代谢、认知功能、造血、炎症和免疫等。这些功能相互关联、互相促进,从而维持机体的平衡。
2
与肠道免疫的关系
肠道有自己独立的免疫系统,主要由上皮及固有层内的免疫细胞和免疫分子、肠集合淋巴结(派伊氏结)和肠系膜相关淋巴结等组成。肠道微生物群与宿主互利共生的直接后果是,肠道微生物群可以确定宿主肠道的免疫系统状态,促进和调节天然和适应性免疫。
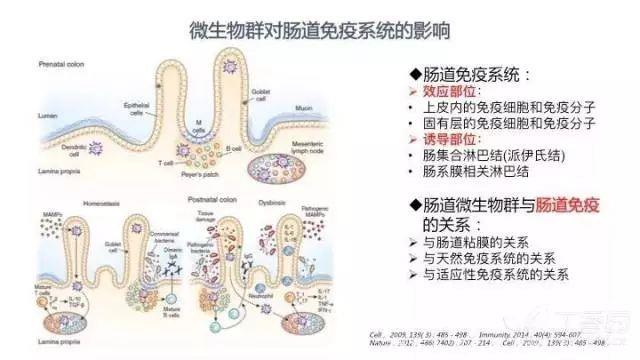
一方面,肠道共生菌能调节影响肠道黏膜免疫的形成与成熟,防止外源病原体的入侵。另一方面,病原体一旦入侵,肠道便立即启动天然免疫和适应性免疫机制予以对抗。
所谓天然免疫,是机体对多种抗原物质的生理性排斥反应。天然免疫的一个典型特征即通过模式识别受体(PRRs)来识别潜在的病原菌和无害抗原。Toll 样受体(TLRs)属于 PRRs 系统,能识别病原微生物上高度保守的结构基序(MAMP)。
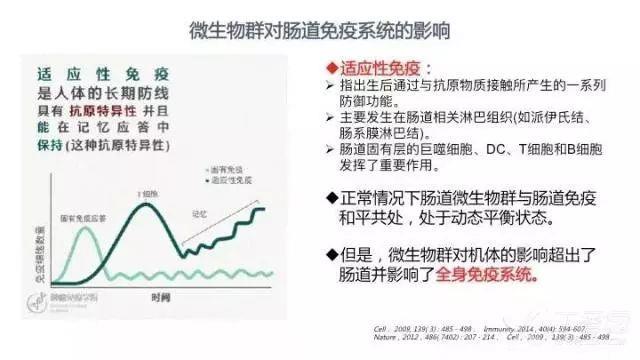
肠道正常细菌与病原菌一样都表达 MAMP,但基于免疫耐受的机制,不会像病原菌那样激活免疫系统。而适应性免疫是指出生后通过与抗原物质接触所产生的一系列防御功能。肠道微生物群失调诱导的适应性免疫主要发生在肠道相关淋巴组织(如派伊氏结、肠系膜淋巴结)等部位。肠道固有层的巨噬细胞、树突状细胞(DC)、T 细胞和 B 细胞也在适应性免疫中发挥了重要作用。
3
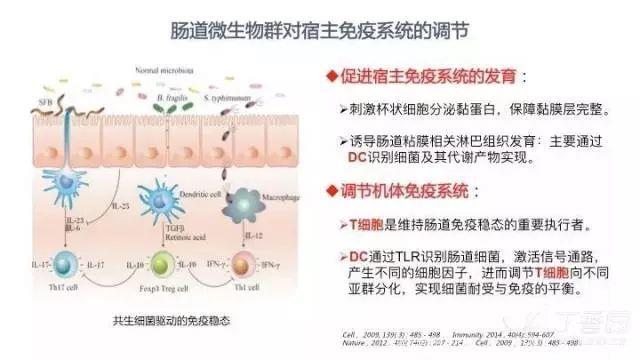
对宿主免疫系统的调节
肠道微生物群对机体免疫的影响超出了肠道本身而影响了全身免疫系统。主要表现在两个方面:(1)促进宿主免疫系统的发育。包括刺激杯状细胞分泌黏蛋白保障黏膜层完整,以及通过 DC 识别细菌及其代谢产物诱导肠道粘膜相关淋巴组织发育。(2)调节机体免疫系统。DC 通过 TLR 识别肠道细菌,激活信号通路,产生不同的细胞因子,进而调节 T 细胞向不同亚群分化,实现细菌耐受与免疫的平衡。
除了细菌的直接调节作用外,细菌的代谢产物也可以从肠腔转位到肠黏膜固有层中,影响宿主免疫相关基因的表达。这些产物包括短链脂肪酸、胆汁酸、维生素、多胺、脂质、组胺等。他们涉及到的肠道细菌各不相同,所产生的免疫调节作用也各不相同。
肠道微生物群一旦出现失调,可能导致多种疾病的发生。目前已经发现,高血压、糖尿病、便秘、腹泻、结肠炎、过敏性疾病、风湿性疾病、尿路感染、皮肤老化、痤疮、骨质疏松、慢性胃炎、肝硬化以及恶性肿瘤均与肠道微生物群失调有关。
肠道微生物群失调不仅参与了消化道肿瘤(如胃癌、结直肠癌、胆囊癌等)的发生,也影响胃肠外癌症(如淋巴瘤、肝细胞癌、乳腺癌、胰腺癌、前列腺癌、肉瘤、卵巢癌等)的发生和生长。
4
对免疫治疗疗效的影响
越来越多的研究表明,肠道微生物群参与了化疗、放疗和免疫治疗等抗癌的过程。嗜酸乳杆菌(Lactobacillus acidophilus)等肠道共生菌在顺铂和奥铂发挥抗癌作用的过程中起到了重要作用,而环磷酰胺的抗癌效果也依赖于肠道细菌(主要为屎肠球菌和 Barnesiella intestinihominis)。
全身照射能清除体内抑制性淋巴细胞,激活先天性免疫系统,增加稳态细胞因子水平,促进肠道菌群(主要为革兰氏阴性菌)移位,升高血浆脂多糖水平,从而有效地提高抗肿瘤 CD8+T 细胞过继性输入的成功率;抑制性淋巴细胞清除强度愈大,CD8+T 细胞产生的抗肿瘤效果也愈好。这种治疗在 50%~70% 的黑色素瘤患者中能产生客观的抗肿瘤效果。
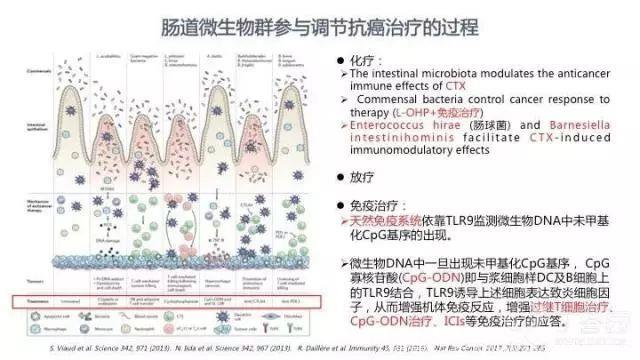
除了过继性 T 细胞治疗外,肠道微生物群在 CpG 脱氧寡核糖核苷酸(CpG-ODN)联合 IL 10R 抗体治疗、ICIs(主要是 CTLA-4 抗体和 PD-1/PD-L1 抗体)治疗等过程中亦发挥了重要的作用。
CTLA-4 抗体治疗诱导的免疫活化依靠肠道黏膜损伤、菌群失调及特定的伯克氏菌目和拟杆菌目(多形拟杆菌、脆弱拟杆菌)移位,后者能诱导 IL-12 激活、DC 增殖,激活粪杆菌特异性 Th1 细胞,共同营造一个有利于 CTLA-4 抗体刺激保护性抗肿瘤免疫应答的理想免疫微环境。
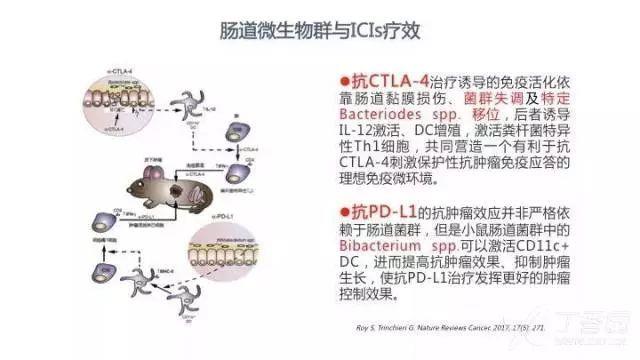
虽然 PD-L1 抗体的抗肿瘤效应并非严格依赖于肠道菌群,但是小鼠肠道菌群中的双歧杆菌属(Bibacterium spp.),如短双歧杆菌(Bifidobacterium breve)、长双歧杆菌(Bifidobacterium longum)和青春双歧杆菌(Bifidobacterium adolescentis),可以激活 CD11c+ DC,进而提高抗肿瘤效果、抑制肿瘤生长,使 PD-L1 抗体治疗发挥更好的肿瘤控制效果。
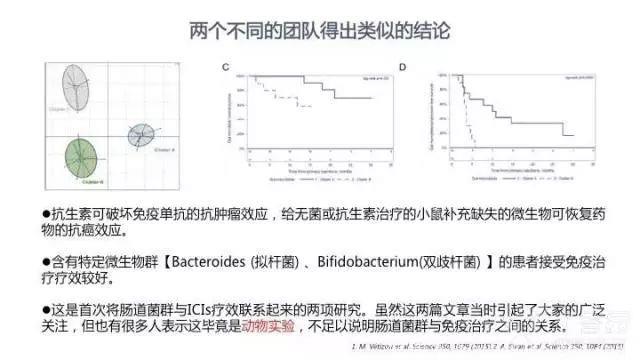
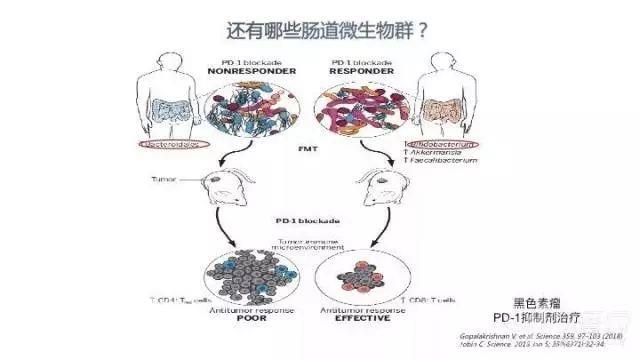
自 2011 年起,陆续有文章报道肠道微生物群具有免疫调节作用。2015 年,Science 在同一期杂志上发表了两篇使用 ICIs 治疗黑色素瘤的文章。分别来自法国和美国的两个团队并无交集,但却得出了类似的研究结论:抗生素可破坏免疫单抗的抗肿瘤效应,给无菌或经过抗生素治疗的小鼠补充缺失的微生物可恢复药物的抗癌效应;含有特定微生物群(如拟杆菌、双歧杆菌等)的患者接受免疫治疗疗效较好。这是首次将肠道微生物群与 ICIs 疗效联系起来的两项研究。
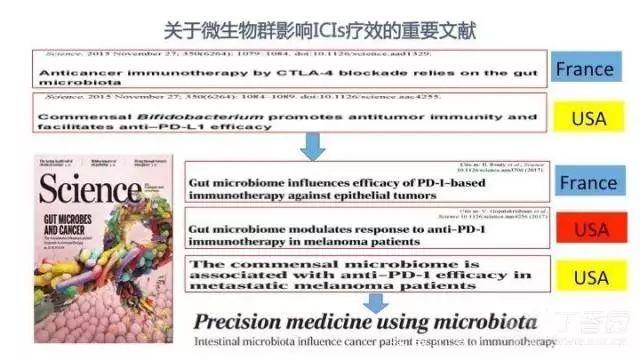
虽然这两篇文章当时引起了大家的广泛关注,但也有很多人表示这毕竟是动物实验,不足以说明肠道微生物群与免疫治疗之间的关系。
2018 年,Science 在新年第一期杂志上同时发表了三篇使用 ICIs(主要是 PD-1/PD-L1 抗体)治疗人类恶性肿瘤的文章。
在这三篇文章中,有两篇仍然是前述两个研究团队的工作,另一篇文章来自美国的另一个团队。三篇文章虽然涉及的人种、瘤种和 ICIs 各有不同,但研究方法和研究结论确有类似之处。
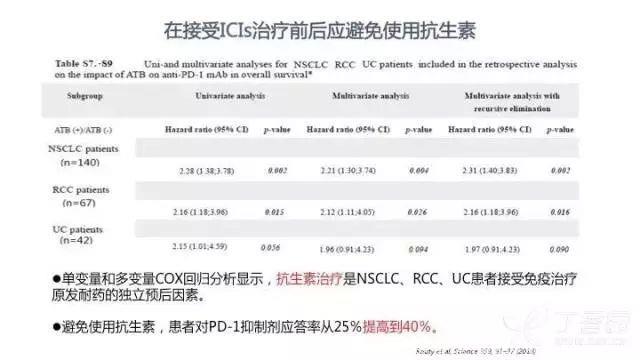
首先,抗生素会对免疫治疗疗效产生影响。Routy 等对接受过 PD-1/PD-L1 抑制剂二线或以上治疗的 249 例患者(包括 NSCLC、肾细胞癌、尿路上皮癌等)等进行分析,发现因各种原因在近期服用过抗生素的 69 例患者在接受 ICIs 治疗之后,PFS 和 OS 明显缩短;在总体人群中,未接受和接受抗生素治疗的患者 mOS 分别为 20.6 个月和 11.5 个月(P<0.001);在 NSCLC 中,两类患者 mOS 分别为 15.3 个月和 8.3 个月(P = 0.001)。
第二,含有特定肠道微生物群的患者接受免疫治疗疗效好。Routy 等对 PD-1/PD-L1 抑制剂治疗反应良好或没有反应的患者的肠道菌群进行分析,发现 AKK 菌(Akkermansia muciniphila)普遍存在于那些接受过 ICIs 治疗之后达到缓解疗效的患者体内。Gopalakrishnan 等以 112 例接受过抗 PD-1 免疫疗法的晚期黑色素瘤患者为研究对象,分析了患者粪便中微生物的多样性,发现肠道菌群与 PD-1 抗体的疗效有关;对 PD-1 抗体治疗有反应的 30 名患者与没有反应的 13 名患者的肠道菌群明显不同,PFS 获益者体内普遍存在 Faecalibacterium 和 Clostridiales 两种细菌。
Matson 等发现,相比于 26 名对免疫治疗没有反应的黑色素瘤患者,包括长双歧杆菌(Bifidobacterium longum)、产气柯林斯菌(Collinsella aerofaciens)和屎肠球菌(Enterococcus faecium)在内的几种特定细菌在 16 名对 ICIs 作出反应的患者中更加丰富;定量患者体内「好」菌群和「坏」菌群的比例显示,「好」菌群/「坏」菌群>1.5 与更好的免疫治疗疗效相关。
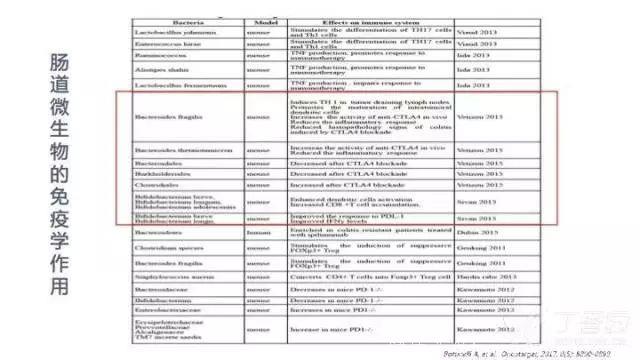
第三,检测患者粪便标本有望预测 ICIs 治疗疗效。可能因为不同地区的微生物群体因地理和饮食而异,上述三篇文章发现的菌群种类不尽相同,但是这 3 个研究小组所确定的细菌之间存在一定的重叠。
此外,上述 3 个团队对肠道微生物群改善免疫治疗疗效的机制进行了简单的探讨,包括:益生菌能增加肿瘤组织中 IL-12 依赖的 CCR9+CXCR3+CD4+ T 细胞向瘤床的募集;增强 DC 功能和 Th1 反应,进而引起肿瘤组织及肠道 CD8+T 细胞增殖和活化;下调 CD4+ Treg 细胞的数量等。
5
提高免疫治疗效果
单变量和多变量 COX 回归分析显示,抗生素治疗是 NSCLC、肾细胞癌、尿路上皮癌患者接受免疫治疗原发耐药的独立预后因素 [15]。避免使用抗生素,患者对 PD-1 抑制剂的应答率可从 25% 提高到 40%。因此,在使用免疫治疗前后,应尽量避免使用抗生素。
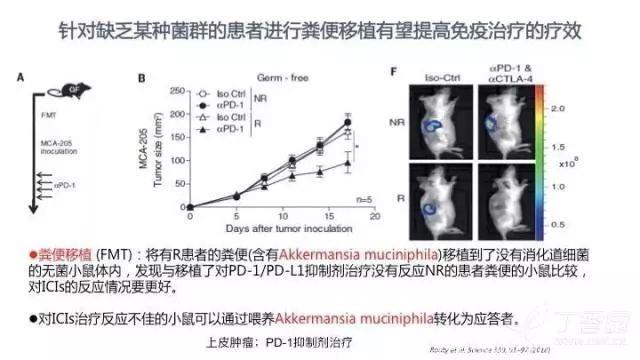
与移植了对 PD-1/PD-L1 抑制剂治疗没有反应的患者粪便的小鼠比较,将对免疫治疗有反应的患者的粪便(含有 AKK 菌)移植到没有消化道细菌的无菌小鼠体内,可以提高荷瘤小鼠对 ICIs 的反应情况;对 ICIs 治疗反应不佳的小鼠可以通过喂养 AKK 菌转化为应答者。此外,富含长双歧杆菌(Bifidobacterium longum)、Bifidobacterium longum、Collinsella aerofaciens 和 Enterococcus faecium 的粪便也可用于粪便移植。
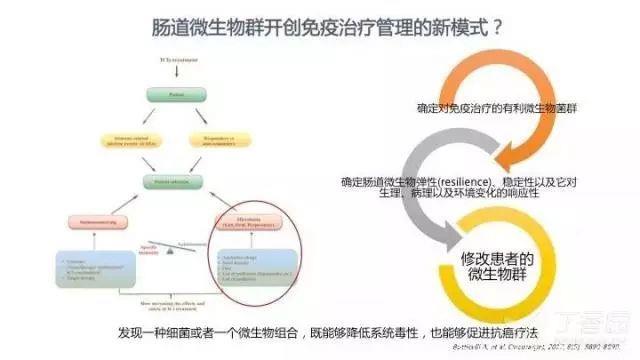
既往的免疫治疗管理比较关注治疗疗效和毒副反应。随着对肠道微生物群的认识逐渐加深,它也将被纳入免疫治疗的全程管理中去。
第一,期望能发现一种细菌或者一个微生物组合,既能降低免疫治疗毒性,也能促进抗癌治疗疗效。具体策略包括:首先确定对免疫治疗的有利微生物菌群,其次确定肠道微生物弹性、稳定性以及它对生理、病理以及环境变化的响应性,最后修改患者的微生物群。
第二,利用益生菌的代谢产物将「冷肿瘤」变「热肿瘤」。即通过使用益生菌分泌的代谢物刺激白介素等炎症因子释放,激活 T 细胞,使一部分对免疫治疗不敏感的肿瘤转化成敏感肿瘤。 肠道微生物群在免疫治疗中的作用正在逐步被大家所认识。
但是,目前我们对它的了解不过冰山一角而已。
至少有以下问题需要我们去探讨:
(1)肠道微生物群预测免疫治疗疗效与癌种、人种、药物有关吗?因为仅有的数篇报道针对的癌种、人种、免疫治疗药物各不相同,发现的菌群也不完全一样。
(2)目前针对人类恶性肿瘤免疫治疗得出的结论都来自回顾性研究,因此必须通过严格的临床试验才能确认其可信度并最终指导临床实践。
(3)科学家们并没有找到对癌症患者的有益和潜在有害的肠道微生物群清单,并因此设计出相应的药物。
(4)微生物群影响免疫系统对癌症治疗作出反应的机制尚有待进一步阐明。
(5)免疫治疗过程中抗生素的使用时机、剂量、疗程尚不得而知。
对肠道微生物群的研究无疑已经给预测免疫治疗疗效又打开了一扇窗。不过,企图只靠一个生物标志物来预测 ICIs 疗效是不现实的。如果将肠道微生物群组成与肿瘤基因组学、生殖细胞遗传学整合到一个多参数模型中,有望实现对 ICIs 治疗治疗的精准预测。
考考你:能较早发现大肠癌术后复发的检查是?点击阅读原文即可查看答案。
本文首发于 IO 治疗时讯
编辑:汪小鱼 | 图片来源:Shutterstock
参考文献:
1. Chen DS, Mellman I. Elements of cancer immunity and the cancer-immune set point. Nature, 2017; 541(7637): 321-330.
2. Schmidt TSB, Raes J, Bork P. The human gut microbiome: from association to modulation. Cell, 2018; 172(6): 1198-1215.
3. Kurilshikov A, Wijmenga C, Fu J, et al. Host genetics and gut microbiome: challenges and perspectives. Trends Immunol, 2017; 38(9): 633-647.
4. Clavel T, Gomes-Neto JC, Lagkouvardos I, et al. Deciphering interactions between the gut microbiota and the immune system via microbial cultivation and minimal microbiomes. Immunol Rev, 2017; 279(1): 8-22.
5. Smolinska S, O'Mahony L. Microbiome-host immune system interactions. Semin Liver Dis, 2016; 36(4):317-326.
6. Fraiture M, Brunner F. Killing two birds with one stone: trans-kingdom suppression of PAMP/MAMP-induced immunity by T3E from enteropathogenic bacteria. Front Microbiol, 2014; 5: 320.
7. Blacher E, Levy M, Tatirovsky E, et al. Microbiome-modulated metabolites at the interface of host immunity. J Immunol, 2017; 198(2): 572-580.
8. Gao C, Ganesh BP, Shi Z, et al. Gut microbe-mediated suppression of inflammation-associated colon carcinogenesis by luminal histamine production. Am J Pathol, 2017; 187(10): 2323-2336.