痛风到底能治愈吗?专家表示有望逆转!| 盘点2020
*仅供医学专业人士阅读参考
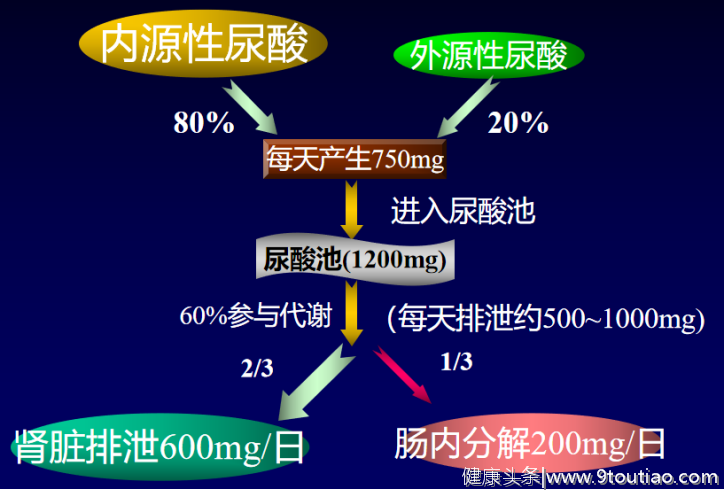
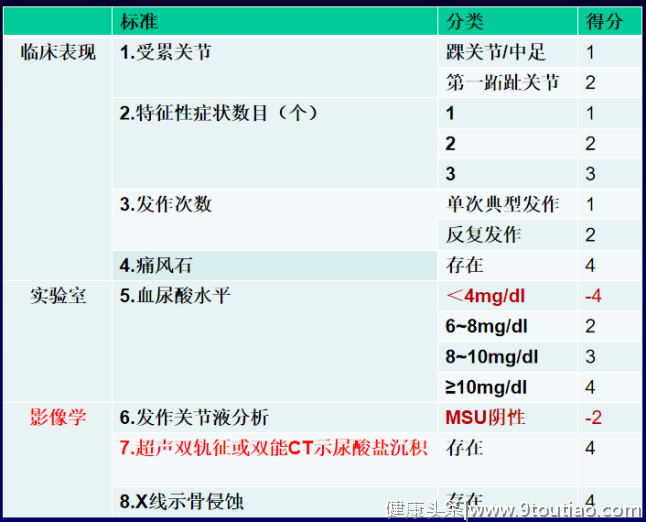
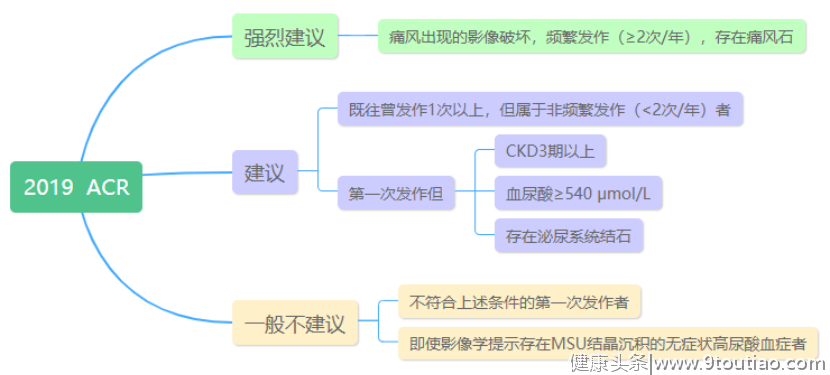
2021年1月23日-24日,医学界传媒联合4个顶级风湿免疫科室,即将举办了“乘风破浪——2020风湿年度盘点”线上会议,会议汇聚20位大咖,涵盖8个疾病领域,纵览2020年度大事件,希望传播风湿最强音,打造学术新风尚。在24日下午场中南大学湘雅二医院论坛中,凌光辉教授为我们带来了《痛风的规范化治疗与管理》,盘点了2020年度痛风领域的最新进展,也是为痛风的规范诊疗带来了湘雅经验。每10个人中就有1个人患高尿酸血症高尿酸血症患者的血尿酸水平持续升高直至过饱和时,关节内和关节周围就可能会出现尿酸钠晶体沉积,痛风也就随之而来。作为最常见的炎症性关节炎之一,究竟有多少人在痛?降低尿酸就不痛了吗?痛风居然不仅仅是痛风而已?凌光辉教授介绍道,当前整个亚洲地区的痛风发病率正呈逐年增长的趋势,在中国,有1.3亿高尿酸血症,8千万痛风患者。血尿酸水平的持续升高是痛风的主要危险因素,因此诱发高尿酸血症的许多因素也与痛风的风险增加有关。





欢迎投稿到小编邮箱:zhaolijuan@yxj.org.cn
请注明:【投稿】医院+科室+姓名
来稿以word文档形式,其他不予考虑