一文读懂脂肪肝的影像学表现!
脂肪性肝病正严重威胁国人的健康,成为仅次于病毒性肝炎的第二大肝病。一般而言,脂肪肝属可逆性疾病,早期诊断并及时治疗常可恢复正常。
作者 | 范则杨
来源 | 医学界影像诊断与介入频道
脂肪肝是最常见的肝脏疾病,在影像检查中经常被偶然发现,医生应该了解它的基本临床知识和影像表现。本文介绍脂肪肝的影像诊断、鉴别诊断和常见陷阱。
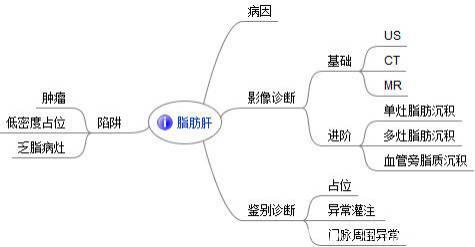
本文目录(建议阅读时间15-20分钟)
脂肪肝(Fatty Liver)是指肝细胞内的甘油三酯堆积,而不是脂肪进入肝间质,所以称之为肝脂肪浸润不妥。最常见的是酒精性脂肪肝和非酒精性脂肪肝,如胰岛素抵抗、代谢综合症,还有肝炎、药物因素等。
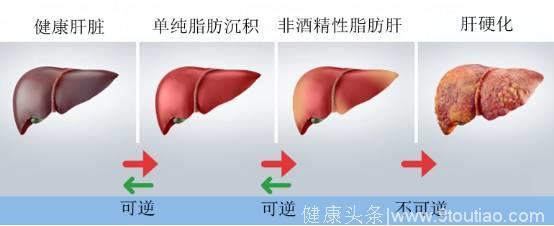
图:非酒精性脂肪肝自然病程
总结如下:
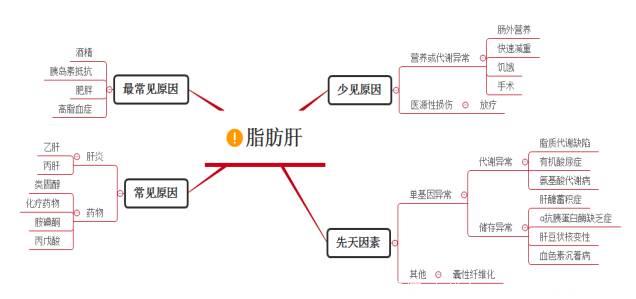
图:脂肪肝常见原因
一
肝脏正常影像
图1:正常肝脏超声表现,肝脏回声等于或稍强于肾皮质(rc)。
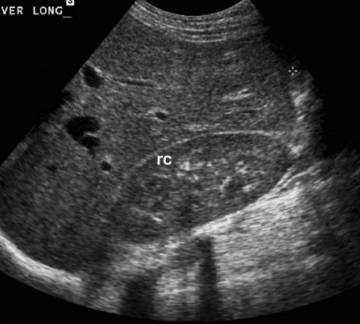
图1
图2:正常肝脏CT平扫,肝脏CT值(66HU)稍高于脾脏(56HU)和肝内血管(v),肝内血管对比肝脏呈低密度。
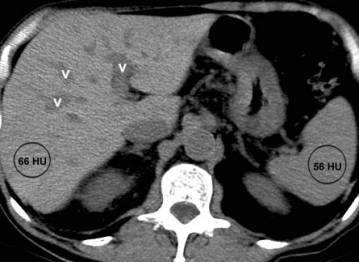
图2
图3:正常肝脏MR,轴位T1加权成像反相位a和同相位b可见肝脏实质信号类似。
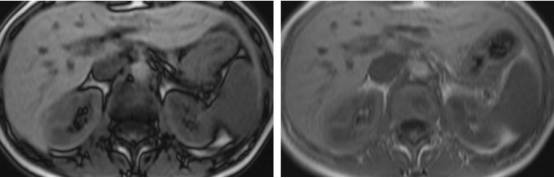
图3
二
影像诊断(基础篇)
脂肪在肝内的聚集可弥漫出现,也可不均匀出现。脂肪肝的脂肪弥漫沉积最常见,诊断多无困难。
1. 超声
脂肪肝的超声表现为:肝实质回声强度>肾回声/脾回声,肝前后部回声差异,近场回声密集增强而远场衰减,膈显示不清,肝内管道结构特别是静脉变细不清。
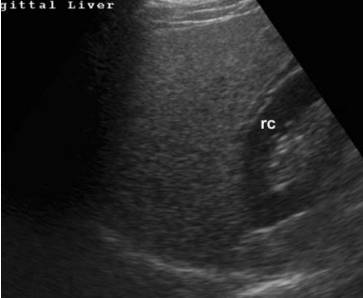
图 | 弥漫脂肪沉积:肝脏回声增强,强于肾皮质(rc)。肝内血管显示不清,肝后方超声束衰减,膈显示不清。
2. CT
脂肪肝的CT诊断:肝脏密度减低,低于脾脏10HU以上,或肝脏密度低于40HU。偶尔可见肝内血管呈相对高密度。增强扫描时,因肝脾强化情况不一,不能做为标准,如肝密度仍低于40HU可诊断,但敏感度较低。
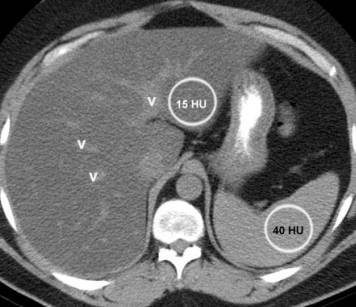
图 | 弥漫脂肪沉积 肝脏CT值15HU,显著低于脾脏40HU。肝内血管(v)相对肝脏呈高密度。
3. MR
化学位移梯度回波(GRE)图像包含同相位、反相位,常用于诊断脂肪肝,正常肝脏在同反相位信号类似。脂肪肝的MR诊断:如反相位对比同相位出现信号丢失,即 T1WI同相位稍高信号,且反相位/压脂T1WI呈低信号。单纯GRE T1同相位或T1/T2回波链自旋回波图像的高信号虽然可反应脂肪聚集,但这些发现的敏感性和特异性都不高。

图 | 轴位T1WI GRE图像 左图(反相位),可见肝脏信号弥漫减低,对比右图(正相位)。
三种方法的敏感度和特异度如下:
敏感度
特异度
超声
60%-100%
77%-95%
CT
43%-95%
90%
MR(GRE)
81%
100%
三
影像诊断(进阶篇)
这里分享的是一些常见的复杂情况:局部脂肪沉积,弥漫脂肪沉积伴局部脂肪缺失。
1.单灶脂肪沉积
单灶脂肪沉积也比较常见,影像上,提示脂肪“假性病变”而不是肿物的征象包括:脂肪含量、典型沉积部位(镰状韧带旁、肝门、胆囊窝等)、形态、缺少实质结构、增强扫描与肝实质类似或低于肝实质等。

图:超声 | 局部脂肪沉积 可见左肝静脉旁强回声团(f),后方可见声影(→)。
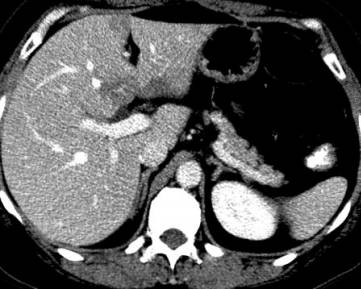
图:CT | 肝脏局部脂肪沉积 轴位可见门脉期镰状韧带旁、肝门旁低密度区,无明显占位效应。
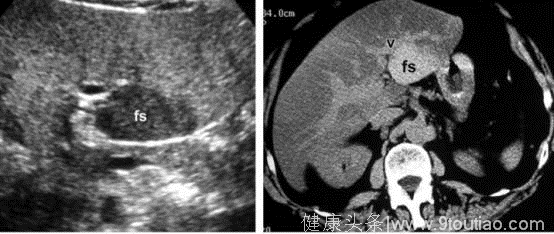
图:超声和CT | 局部脂肪沉积 左图可见弥漫强回声背景下的低回声灶(fs);右图可见弥漫低密度下的左叶稍高密度灶(fs),均提示局部脂肪沉积。注意:右图病灶对周围血管(v)无压迫征象。
2.多灶脂肪沉积
多灶脂肪沉积比较少见,可见表现为肝内多发异质结节,结节可呈圆形或卵圆形,部分肝硬化患者常见,正确的诊断比较困难,尤其是当患者合并恶性疾病时,此时只有镜下才能确诊,但是多灶脂质沉积缺乏占位效应,比较稳定,增强扫描与周围肝实质类似。
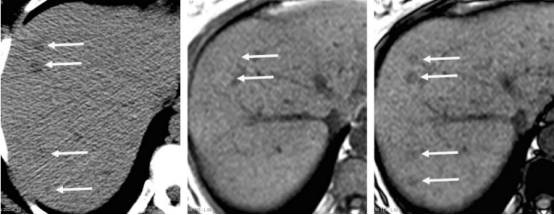
图:CT/MR | 多灶脂肪沉积 48岁女性,乳腺癌。左图:平扫CT可见肝内多发低密度结节灶,直径约1cm。中图:GRE MR T1同相位可见病灶稍高信号,右图:反相位可见病灶呈低信号。多发结节最初被CT诊断为可疑转移,但MR诊断为多发脂肪沉积。
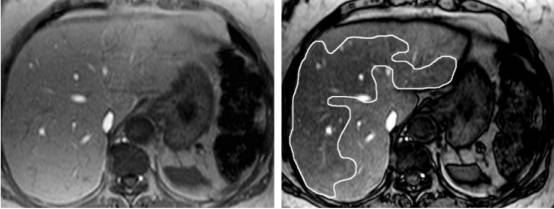
图:肝脏融合脂肪沉积病灶 右图MR T1反相位可见低信号病灶,左图T1同相位呈等信号,注意:病灶无占位效应。
3.血管旁脂质沉积
脂肪可见沉积在门静脉和肝静脉周围,病因不明,CT可呈轨道样或者环状、圆形血管旁低密度灶,T1反相位呈低信号。
下面介绍2例:
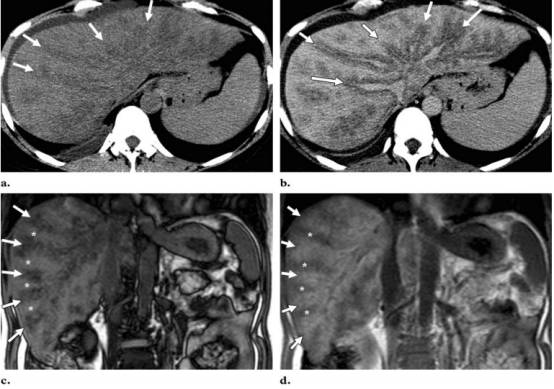
图:静脉周围脂肪沉积 CT/MR a,b图平扫/增强CT可见静脉周围晕状低密度灶,CT值小于40HU。其余肝实质CT值正常(63HU)。c,d图 T1 GRE MR,c图(反相位)可见肝静脉周围不等低信号区(箭头),这些低信号区在d图(正相位)为稍高信号(箭头),正常肝实质(*)。
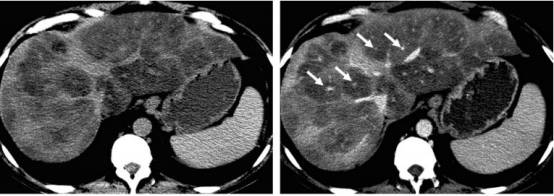
图:门脉周围脂肪沉积,慢性乙肝患者。左图CT平扫可见多发低密度融合灶,CT值<40HU,右图为增强扫描门脉期,可见门静脉(箭头)周围多发低密度灶,提示脂肪沉积,未见明显肝硬化征象。
四
鉴别诊断
脂肪肝是良性疾病,影像医生最重要的是进行鉴别诊断,尤其是局灶性脂肪沉积和占位的鉴别很重要,如下:
1.富血供占位
肝细胞癌(巨块型),局灶结节增生(FNH),富血供肝转移一般呈占位效应,增强扫描明显强化或强化不均,一般容易鉴别。
但浸润性肝癌的鉴别需要重视,浸润性肝癌CT上可无明显占位效应,坏死野不明显,与肝实质强化类似,有时易与脂质沉积混淆,此时需要进行MR检查或结合肿瘤标志物判断。
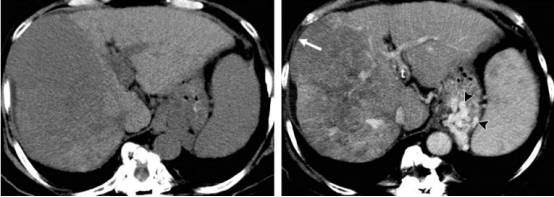
图:肝细胞癌与脂肪肝鉴别诊断。左图可见肝脏轮廓不均,符合肝硬化表现,肝右叶弥漫低密度灶,此时可以怀疑是右叶脂肪沉积。但右图增强扫描门脉期可见病灶明显不均匀强化,可见占位效应,肝右前叶受压(白箭头),可见门静脉瘤栓(t),这些强烈提示恶性浸润,患者最后诊断为浸润性肝细胞癌。胃底静脉曲张(黑箭头)。
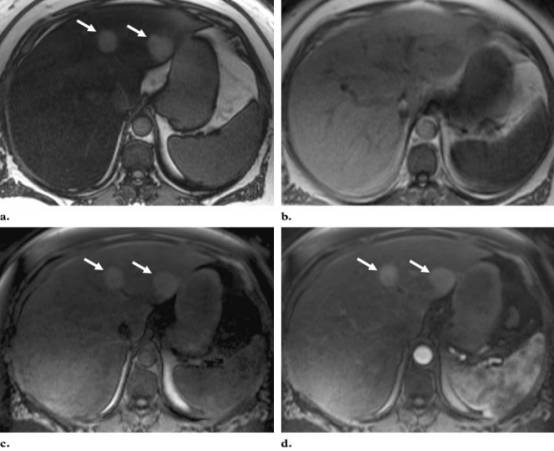
图:肝腺瘤与脂肪肝鉴别诊断。患者女性,长期口服避孕药。a,b图为T1 GRE MR a图(反相位)可见肝脏弥漫密度减低,对比b图(正相位)信号大致正常,提示脂肪肝诊断成立。但a图肝左叶可见2枚圆形稍高信号结节,此时可怀疑为肝内脂肪缺失灶,但位置不典型。且c(T1平扫)、d(T1增强)可见结节强化,考虑不除外肿瘤。患者随访多年结节未见改变,提示肝腺瘤。
2.异常灌注
异常灌注可出现脂肪沉积的形态,但是只有增强扫描对比剂进入后出现。
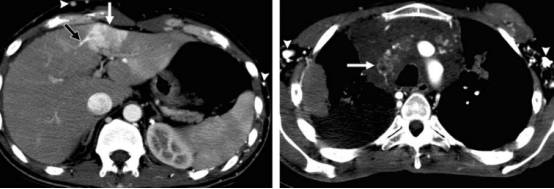
图:上腔静脉综合征与肝脂肪沉积的鉴别。左图CT动脉期可见肝S4高强化灶(白箭头),右图可见上腔静脉因胸部肿物(白箭头)梗阻。但看形态,不能除外肝左叶病灶为脂肪沉积或脂肪缺失,但动脉早期明显强化提示为异常灌注,且肝S4侧枝循环(黑箭头),体循环多发侧枝形成(a,b小箭头)提示患者为上腔静脉综合症合并肝异常灌注。
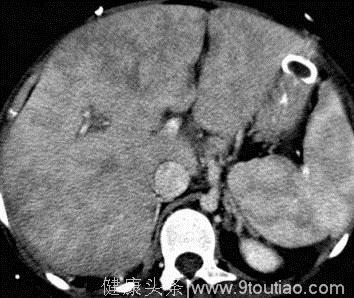
图:心源性肝硬化与脂肪肝鉴别,又称淤血性肝硬化、槟榔肝,多为心脏严重衰竭所致肝淤血。CT动脉期可见多发低密度灶,边界不清,疑似脂肪肝,但征象只出现在增强扫描,平扫无异常。
3.门脉周围异常
门脉周围可因水肿、出血、淋巴管扩张而产生异常,但这些改变都不涉及脂肪沉积,因此如行MR化学位移成像,反相位的信号丢失可诊断为脂肪肝。
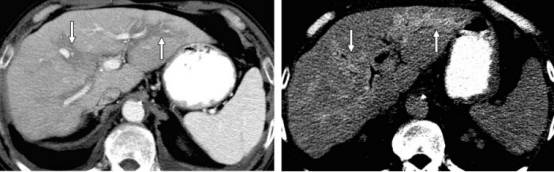
图:门脉周围炎症与脂肪沉积的鉴别诊断。A图门脉期门静脉周围可见低密度灶,可诊断为门脉周围脂肪沉积,但B图延迟期可见这些低密度灶出现强化,最终诊断为门脉周围炎症。这些病灶延迟期强化的原因可能是门脉周围毛细血管瘘形成,对比剂进入门脉周围组织出现的。因此,门脉周围组织的强化方式在鉴别诊断过程中比较重要。
五
陷阱
1. 原发肿瘤
因原发肿瘤如肝细胞癌、肝腺瘤、FNH也可含脂质成分,因此病灶内脂肪沉积不能排除恶性,病灶形态、占位效应、强化方式可资鉴别。
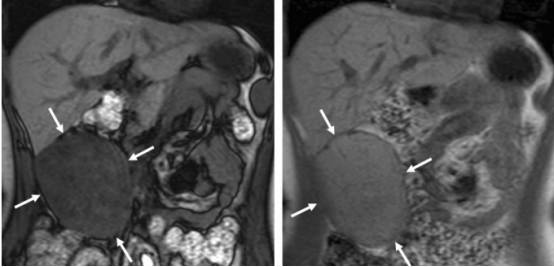
图:肝下方占位,T1 GRE MR示反相位(a图)信号低于同相位(b图),提示病灶内富含脂质,但该病灶形态、位置不满足脂肪肝诊断,最终确诊为外生型肝腺瘤。
2. 低密度占位
CT上小于40HU的病灶不全是脂肪,如缺血、脓肿、粘液癌也可表现为低密度灶,此时MR化学位移GRE呈像可用来鉴别。
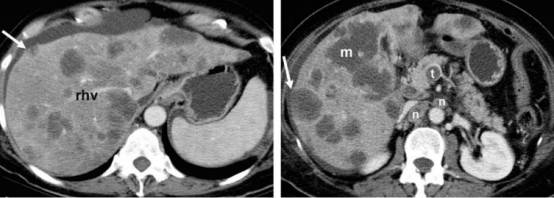
图:转移灶与脂肪沉积的鉴别诊断,a、b图门脉期不同层面,a图可见肝右叶多发低密度灶,疑似多发脂肪沉积,但b图可见病灶占位效应(箭头),门脉右支受压,形态不规则(m),瘤栓(t),肝门多发淋巴结肿大(n),周围疑似环形强化都提示恶性,患者最终诊断胰腺腺癌转移。
3. 脂肪缺乏灶
如单纯观察增强扫描,一些缺乏脂肪的组织可能被误诊为富血供性肿瘤,此时形态和位置可辅助诊断,MR也比较重要。
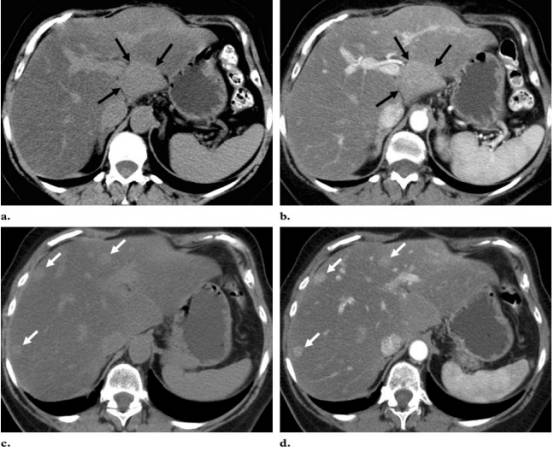
图:脂肪缺失灶与转移瘤鉴别,患者乳腺癌化疗后。a,c图为平扫,可见肝脏弥漫密度减低,肝门及肝实质内疑似稍高密度病灶,密度均匀(箭头),增强扫描b,d可见这些病灶边界清楚,无明显强化,肝门处病灶与肝实质类似,最终诊断为脂肪肝伴局部脂肪缺失。如缺少平扫图像,增强扫描可误诊为肝内多发转移瘤。
总结
虽然典型的脂肪肝诊断比较容易,但不常见的情况,如脂肪局部沉积、局部缺失、多发沉积、血管旁沉积容易误诊,需要与坏死、炎症、肿瘤等鉴别,评估病灶的成分、形态、强化程度有助于正确诊断。必要时MR化学位移成像GRE相对超声和CT有更高的特异性。
参考文献:
[1]Hamer O W, Aguirre D A, Casola G, et al. Fatty liver: imaging patterns and pitfalls.[J]. Radiographics A Review Publication of the Radiological Society of North America Inc, 2006, 26(6):1637.
[2] Adams L A. Nonalcoholic fatty liver disease.[M]// Non-alcoholic fatty liver disease :. John Wiley & Sons, 2013:1435-1437.
[3] Chalasani N, Younossi Z, Lavine J E, et al. The diagnosis and management of non-alcoholic fatty liver disease: practice guideline by the American Gastroenterological Association, American Association for the Study of Liver Diseases, and American College of Gastroenterology.[J]. Gastroenterology, 2012, 142(7):1592–1609.
征 稿
点击右侧蓝字可看征稿要求:致心内科医生:什么清华北大,都不如胆子大!